Vurdering av ernæringsstatus – et sykepleiefaglig ansvar i hjemmesykepleien
Bakgrunn: Anbefalingene i Nasjonale faglige retningslinjer for forebygging og behandling av underernæring pålegger hjemmesykepleierne å vurdere ernæringsmessig risiko ved innleggelse eller vedtak, og deretter månedlig.
Hensikt: Å utforske hvordan hjemmesykepleierne fortolker og ivaretar faglig forsvarlig ernæringspraksis sett i lys av kravene i Nasjonale faglige retningslinjer for forebygging og behandling av underernæring.
Metode: En kvalitativ studie med analyse av data fra to praksisutviklingsprosjekter. Analysen ble gjort trinnvis med identifisering av meningsbærende enheter, undertemaer og temaer (32). Fire temaer ble identifisert og kategorisert på tvers. Datamaterialet omfatter tolv gruppesamtaler med nitten sykepleiere fra to kommuner.
Resultat: Ledelsesforankring er viktig når systematisk ernæringskartlegging skal implementeres. Sykepleierne ga uttrykk for at kjennskap til pasienten og ernæringsbehovet er betydningsfullt ved praktisk tilrettelegging i hjemmet. Sykepleierne syntes det var utfordrende å vurdere mat- og drikkeinntak i løpet av døgnet. Sykepleierne sto i spenningsfeltet mellom selvbestemmelsen til den hjemmeboende, anbefalingene om systematisk ernæringskartlegging og tidspress.
Konklusjon: Ernæringsarbeidet er personsentrert, praktisk og tilpasset hjemmearenaen. Hjemmesykepleierne stiller spørsmål om hvorvidt kravene i de nasjonale faglige retningslinjene tar tilstrekkelig hensyn til den hjemmebaserte konteksten. Systematiske vurderinger av ernæringsmessig risiko innenfor eksisterende ressurser krever tett samarbeid mellom ledere og ansatte.
Referer til artikkelen
Meyer S, Velken R, Jensen L. Vurdering av ernæringsstatus – et sykepleiefaglig ansvar i hjemmesykepleien. Sykepleien Forskning. 2017; 12(61797):e-61797. DOI: 10.4220/Sykepleienf.2017.61797
Eldre hjemmeboende som lider av flere sykdommer, har munn- og tannproblemer og bruker flere legemidler, kan ha redusert opplevelse av sult og tørst. Disse problemene kan være underliggende årsaker til underernæring (1–3). Sosial isolering, depresjon og kognitiv svikt kan også være underliggende risikofaktorer til underernæring (4–6). Både norske og internasjonale studier har vist at hjemmeboende eldre er i risikosonen for underernæring (7–13). Flere studier påpeker at helsepersonell mangler rutiner for og kunnskap om systematisk registrering av pasienter i risiko for underernæring (8, 14–16).
Den europeiske organisasjonen European Society for Clinical Nutrition (ESPEN) anbefalte allerede i 2003 å bruke standardiserte screeningsverktøy til å vurdere ernæringsmessig risiko (17). I 2009 anbefalte Helsedirektoratet i Norge i Nasjonale faglige retningslinjer for forebygging og behandling av underernæring å bruke standardiserte kartleggingsverktøy (18). Retningslinjene pålegger primærhelsetjenesten å gjennomføre vurdering av ernæringsmessig risiko ved innleggelse eller vedtak, og deretter månedlig dersom faglig begrunnet opplegg ikke tilsier noe annet (18).
Retningslinjer kan fungere som katalysator
Det er ofte en langvarig og komplisert prosess med flere trinn å implementere slike retningslinjer fra forskningsbasert kunnskap i helse- og omsorgstjenestene (19, 20). Sykepleiere og ledere i kommunehelsetjenesten må få anledning til å sette seg inn i hva kunnskapsgrunnlaget er, hvordan retningslinjene kan fortolkes og hvilken nytte pasientene har av retningslinjene. De må dessuten komme til enighet om hvordan de faglige retningslinjene kan innpasses i lokale rutiner i organisasjonen. Det er samtidig viktig at sykepleierne blir bevisste på og kan gjøre rede for sin egen forståelse av hva som er viktig og rettferdig ernæringspraksis. De må også være åpne for å diskutere ulike synspunkter med både pasienter og pårørende (21).
Det er med andre ord ikke en lineær eller teknisk prosess der syntetisert kunnskap fra forskning overføres til praktiske handlinger. Imidlertid kan retningslinjene fungere som en katalysator som fremmer kunnskapsbaserte kliniske beslutninger i praksis (20). McCormack og McCance (22) hevder derfor at det er grunnleggende å dele erfaringer i praksisutvikling. Refleksive gruppesamtaler med et fokusert tema kan også være utgangspunkt i deltaker- og handlingsorientert forskningssamarbeid (23–25). I slike forskningstilnærminger kan det være hensiktsmessig å benytte flere grupper som følger sin egen samtaleprosess, for så å gjøre en analyse av samme tema (26).
Hensikten med denne studien var å utforske hvordan hjemmesykepleiere fortolker og ivaretar faglig forsvarlig ernæringspraksis i henhold til kravene i Nasjonale faglige retningslinjer for forebygging og behandling av underernæring (18).
Metode
Studien tar utgangspunkt i og analyserer kvalitative data fra to praksisutviklingsprosjekter der hjemmesykepleierne skulle granske sin egen praksis vedrørende ernæringsarbeid. Studien ble gjennomført i to norske kommuner, studie A og B, med om lag 20 000 innbyggere (27, 28). Det fokuserte temaet var hjemmesykepleiernes ernæringsarbeid og hvordan de fortolker kravene i de nasjonale faglige retningslinjene. I studie A var utforskingen av hjemmesykepleiernes ernæringspraksis særlig rettet mot bruk av kartleggingsverktøyet Ernæringsjournalen. Dataanalysene på tvers av de to prosjektene ble gjort for å gi ny innsikt hvis mulig og trekke inn nye begreper (26).
Utvalg
Vi forespurte lederne i hjemmesykepleien i de to kommunene om de kunne rekruttere sykepleiere til å delta i praksisutviklingsprosjektene. De bidro til rekrutteringen med informasjonsbrev til sykepleierne. Inklusjonskriterium i studie A var 75-prosentstilling. Fem sykepleiere i studie A og 14 sykepleiere i studie B samtykket til å delta i studien. To av sykepleierne i studie B var faglige ledere. 19 samtykket totalt til å delta, der alle hadde en 75-prosentstilling eller mer.
Datainnsamling
Datainnsamlingsmetoden i begge prosjektene kjennetegnes av sykluser med erfaringsdeling, kritisk refleksjon og praktisk problemløsning (29). Deltakerne undersøkte et fokusert tema gjennom flere møter (26). Forskerne i studie A og B anvendte tematisk intervjuguide med åpne spørsmål tilpasset det fokuserte temaet. Deltakerne fikk komme til orde med sine erfaringer og praktiske eksempler fra ernæringsarbeid.
Forskerne i studie A og B stimulerte deltakerne til å snakke sammen uten at deltakernes refleksjoner ble styrt (30). Underveis i samtalene brukte forskerne oppfølgingsspørsmål hvis noe var uklart eller krevde utdypning. Ved å anvende flere møter og en utforskende refleksiv tilnærming kom det frem ulike synspunkter, grunnleggende verdier og forslag til forbedringer i praksis (25, 26). Tredjeforfatter var forskningsveileder i begge prosjektene og deltakende moderator i studie B.
Vi samlet inn data over en periode på et halvt år i tre grupper: en gruppe i studie A med fem sykepleiere og to grupper i studie B med ni (B1) og fem (B2) sykepleiere. Hver gruppe møttes fire ganger. Datamaterialet til denne studien består av forskernes transkriberte lydopptak fra tolv gruppesamtaler, fire fra hver gruppe. Studie A hadde de samme deltakerne hele tiden i gruppen. I B var gruppene åpne, og nye deltakere kom inn underveis og utfordret konsensus i gruppen med spørsmål og synsvinkler. Forskerne utarbeidet et sammenfattende notat fra hvert møte. Notatet ble validert av deltakerne i begynnelsen av neste møte. Temaer til videre utforsking ble tatt med i neste temaguide. Denne fremgangsmåten styrker deltakernes involvering i kunnskapsprosessen og studienes kommunikative validitet (31).
Analyse
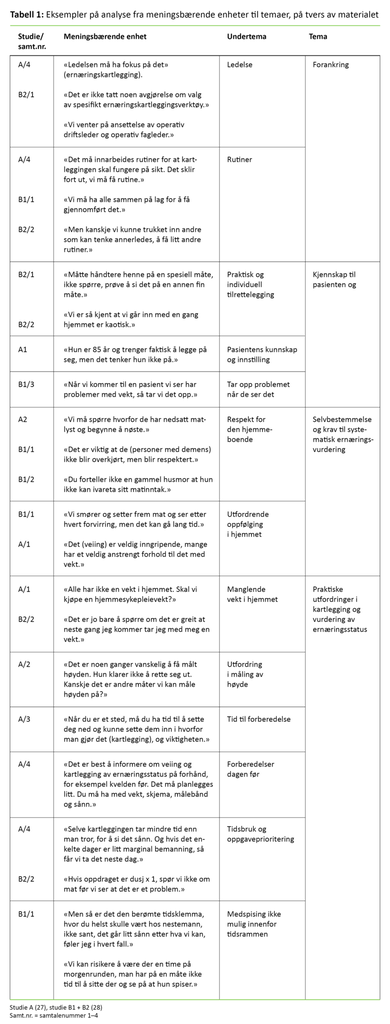
Analysene i denne studien omfatter innholdet i de tolv gruppesamtalene og forskernes refleksjoner i ettertid over muligheter og utfordringer i hjemmesykepleiernes ernæringsfaglige arbeid. Alle forfatterne leste gjennom resultatene fra de to prosjektene. Den kvalitative innholdsanalysen ble gjort trinnvis og er inspirert av Graneheim og Lundman (32). Da vi identifiserte meningsbærende enheter, undertemaer og temaer, så vi etter mønstre og kategorier på tvers av materialet (tabell 1). I kodingen la vi vekt på å være åpne for hjemmesykepleiernes ulike synspunkter (30). I resultatdelen gjengir vi sitater for å få frem deltakernes ulike erfaringer.
Det siste analysetrinnet omfatter en helhetlig fortolkning av datamaterialet sett i lys av studiens hensikt og tidligere forskning. I denne prosessen kom det frem nye dimensjoner og forståelse av hjemmesykepleiernes ernæringsarbeid. Vi presenterer disse momentene i diskusjonen, og de er illustrert i figur 1 (se nedenfor). Diskusjonen omfatter dessuten kritisk vurdering av holdbarheten i analysene.
Etiske overveielser
Personvernombudet for forskning ved Norsk senter for forskningsdata (NSD) vurderte separat studie A og B og godkjente dem. Alle deltakerne har gitt skriftlig informert samtykke. Deltakelsen var frivillig og ble gjennomført i arbeidstiden. Ifølge NSD var det ikke nødvendig med ny vurdering og godkjenning for denne studien.
Resultater
Resultatene er presentert i fire temaer, som ble identifisert gjennom analysene på tvers av datamaterialet: 1) forankring, 2) kjennskap til pasienten og ernæringsbehovet, 3) selvbestemmelse og kravene til systematisk ernæringsvurdering, og 4) praktiske utfordringer i ernæringsarbeidet.
Forankring
Sykepleierne var samstemte i at systematisk ernæringskartlegging må forankres i kommunen og hjemmesykepleiens ledelse. Lederne må ha interesse for og oppmerksomhet på temaet: «Ledelsen må ha fokus på det.» Ernæringskartlegging må integreres i organisasjonen, og det må innarbeides rutiner både for personalet som fatter vedtak om hjemmetjenester, og for personalet ut i hjemmetjenestene, slik sykepleierne uttrykte: «Det sklir fort ut, vi må få rutine.»
I studie A hadde kommunen valgt kartleggingsverktøyet Ernæringsjournalen. Ledelsen i kommune B hadde ikke bestemt seg for et spesifikt ernæringskartleggingsverktøy. Deltakerne i denne kommunen problematiserte at mangel på en slik avgjørelse hindret dem i å implementere ernæringskartleggingsverktøy.
Kjennskap til pasienten og ernæringsbehovet
Hjemmesykepleierne beskrev det som betydningsfullt med praktisk tilrettelegging av måltider i ulike pasientsituasjoner. Flere uttrykte at de daglig snakket om hva pasientene hadde spist, og hva de hadde i kjøleskapet. Sykepleierne understreket at de har god kunnskap om pasientene og setter inn tiltak når det er behov for det: «Vi er så kjent at vi går inn med én gang hjemmet blir kaotisk.» Sykepleierne mente det var viktigst å prioritere vurdering av ernæringsmessig risiko hos de sykeste pasientene, og hos dem som hadde gått betydelig ned i vekt.
Sykepleierne diskuterte definisjonenen av begrepet «underernæring». De uttrykte følgende: «Vi snakker om at de spiser lite, vi sier ikke underernæring.» Felles lesing i de nasjonale faglige retningslinjene ga sykepleierne ny forståelse for at underernæring er misforholdet mellom pasientens behov og faktisk inntak: «Vi visste at ernæring var viktig, men nå tenker vi bredere.»
Sykepleierne styrket sitt faglige engasjement for ernæring og den lokale kunnskapen i gruppediskusjonene. Sykepleierne videreførte denne lokale kunnskapen i rapporter, på personalmøter og i veiledning: «Når assistentene sier: ʻHan er så tynnʼ, da forklarer jeg at derfor må vi registrere, ikke sant.»
Selvbestemmelse og kravene til systematisk ernæringsvurdering
Sykepleierne understreket respekten for at den hjemmeboende skulle få bestemme selv. De la betydelig vekt på den hjemlige arenaen som et privat rom. De vektla hva de antok kunne være passende atferd i pasientens hjem. Enkelte av sykepleierne mente det var upassende å veie pasienten og begrunnet dette med pasientens verdighet og selvbestemmelse.
I grupperefleksjonene kom det frem at pasientene selv vegret seg for veiing, noe som kunne påvirke at sykepleierne unnlot å veie. Andre var opptatte av at de ikke skulle krenke de eldre kvinnenes «husmorsstolthet»: «Du forteller ikke en gammel husmor at hun ikke kan ivareta sitt matinntak.» I de faglige refleksjonene stilte sykepleierne spørsmål som eksempelvis: «Er det naturlig at de ikke vil spise så mye lenger?» og «Skal de få velge det?»
Sykepleierne syntes det var utfordrende å følge opp hva den hjemmeboende faktisk spiser og drikker. De var særlig bekymret for personer med demens som glemmer å spise eller drikke, og mente det kunne være vanskelig å følge opp med systematiske registreringer: «Drikkelister bruker vi ikke, de kan jo drikke når vi ikke er der. De bor jo hjemme, så det har ikke noe for seg.»
Praktiske utfordringer i ernæringsarbeidet
Sykepleierne diskuterte hvordan de best kunne forberede pasientene før ernæringskartleggingen. De mente det var best å informere om veiing og kartlegging av ernæringsstatus på forhånd, for eksempel kvelden før: «Det må planlegges litt. Du må ha med vekt, skjema, målebånd og sånn.» Sykepleiere som avtalte med pasienten om veiing på et passende tidspunkt, ble positivt mottatt: «Han har ventet på meg med den vekta, han.»
Sykepleiere som foreslo og gjennomførte vektkontroll, ble overrasket over pasientenes positive tilbakemeldinger: «Jeg tror brukeren synes det var positivt, for da følte de at vi brydde oss.» Dette motiverte sykepleierne til å ta opp spørsmål om veiing med flere pasienter. De erfarte at systematisk ernæringskartlegging kan gjøres i forbindelse med andre oppgaver. Pårørende uttrykte takknemlighet over kartleggingen. De var også takknemlige for at det ble rettet faglig oppmerksomhet mot manglende matinntak og vekttap.
Da sykepleierne erfarte at mange ikke har vekt i hjemmet, kjøpte de inn enkle skalavekter til hjemmesykepleien. Dersom pasienten ikke kunne stå, var det praktisk vanskelig å veie i hjemmet. Sykepleierne foreslo da å vente med veiing til pasienten eventuelt skulle på korttidsopphold. Sykepleierne erfarte at det kunne være vanskeligere å måle høyde: «Hun klarer ikke å rette seg ut.» De diskuterte andre måter å måle høyde på, for eksempel ved hjelp av underarmsmåling, men metoden ble ikke prøvd ut.
I studie A brukte de kartleggingsskjemaet Ernæringsjournalen. Dette verktøyet styrket sykepleiernes observasjoner og samhandling med pasientene: «Vi observerer mye når vi holder på med dette.» Nye ernæringsrelaterte tiltak ble iverksatt, og de evaluerte effekten i forhold til pasientens situasjon. I evalueringen oppsummerte sykepleierne at ernæringskartleggingen tok lite ekstra tid: «Det tar mindre tid enn man tror, for å si det sånn.»
Når presset var stort i hverdagen, valgte noen å utsette ernæringskartleggingen til en annen dag. Flere sykepleiere i studie B pekte på bemanningssituasjonen som begrensende for å gjennomføre ernæringskartlegging. De var også kritiske til kommunens utforming av tidsbestemte vedtak i minutter, noe de syntes var faglig begrensende: «Hvis oppdraget er dusj x 1, spør vi ikke om mat før vi ser at det er et problem.»
Da sykepleierne vurderte måltider for personer med liten appetitt, la de vekt på den sosiale betydningen av måltidene: «Trivsel skapes når man spiser sammen med andre.» For aleneboende personer som spiste lite, mente sykepleierne at medspising ville være et viktig trivselsskapende tiltak. De vurderte at medspising ikke var praktisk mulig å gjennomføre innen tidsrammene i hjemmesykepleien. Sykepleierne var også kritiske til praksisen med å varme opp middag: «Mild eim fra mikrobølgeovnen i tre minutter skjerper ikke appetitten.»
Diskusjon
Hjemmesykepleierne vurderte at det pasientnære og praktiske ernæringsarbeidet var betydningsfullt i praksis. De syntes kravet om systematisk kartlegging av pasientens ernæringsstatus var utfordrende. I motsetning til i institusjoner, der de kan observere og kartlegge mat- og væskeinntaket, kan slike observasjoner og kartlegginger være vanskelige å gjennomføre hos hjemmeboende som glemmer hva de spiser og drikker. De pekte også på at det kan være upassende å bruke slike registreringer i hjemmet.
For å utdype kompleksiteten i hjemmesykepleiernes ernæringspraksis illustreres dette i fire dimensjoner, som er gjensidig avhengig av hverandre (figur 1).
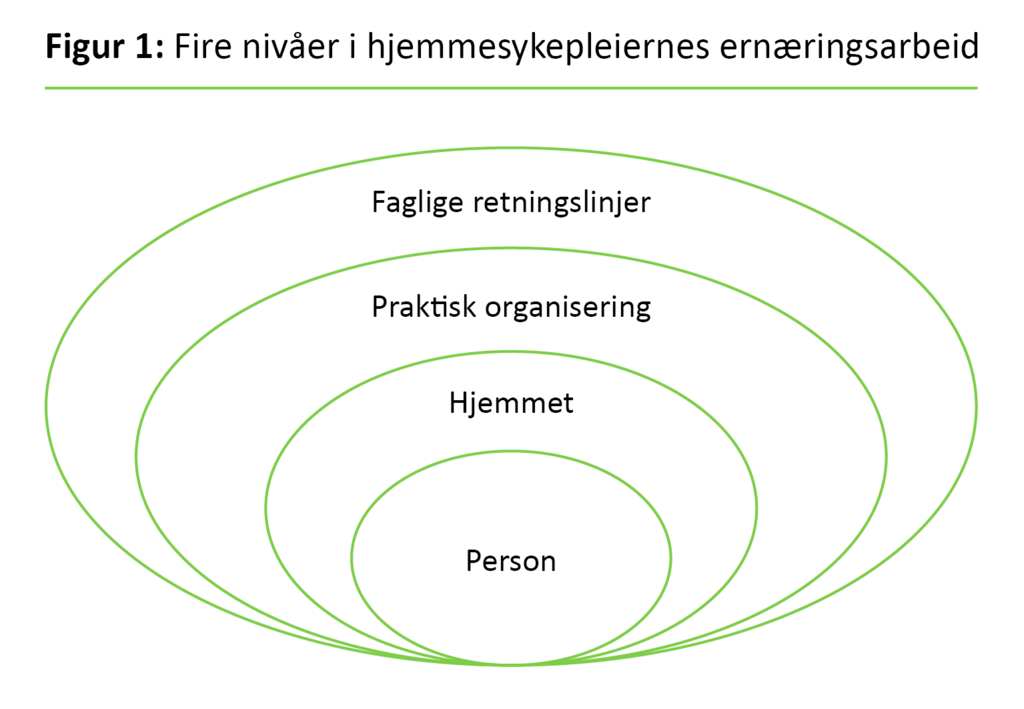
Person
Den første dimensjonen omfatter sykepleiernes kunnskap og forståelse for den hjemmeboendes opplevelse av egen livssituasjon og personlige utfordringer. Dette er kjernen i sykepleiernes praksis. Dette personsentrerte perspektivet går utover tradisjonelle forestillinger om individualisert omsorg (33). Personsentrert omsorg innebærer at sykepleieren har kjennskap til personens verdier og livshistorie, viser engasjement og oppmerksomhet og involverer personen i beslutninger om fysisk og psykisk omsorg (33). Dimensjonen innebærer forståelse for at pasienter kan vurdere sin funksjonsevne annerledes enn helsepersonellet (34). Sykepleierens beslutninger er følgelig en forhandlet tilnærming mellom sykepleier og pasient (35).
I sykepleiefaglig ernæringsarbeid dreier personsentrert omsorg seg om praktisk tilrettelegging av måltider i samarbeid med den hjemmeboende. I tillegg viste funn i studiene at sykepleierne var bekymret for matinntaket til aleneboende personer med demens. Utfordringen i ernæringsarbeidet var å understøtte den hjemmeboendes selvstendighet og samtidig identifisere helseutfordringer ved redusert appetitt og vekttap (6, 36).
Noen sykepleiere antok at pasientene ikke ønsket å bli veid, og ble overrasket over de hjemmeboendes og pårørendes positive innstilling til vektkontrollen. Pårørende var takknemlige for kartleggingen og for at det ble rettet faglig oppmerksomhet mot manglende matinntak og vekttap. Funnene samsvarer med tidligere forskning som har vist at pårørende ofte er svært bekymret når den syke har ufrivillig vekttap (10, 37, 38). Diskrepansen mellom sykepleiernes antakelser og de hjemmeboendes opplevelse av å bli veid, understreker betydningen av at hjemmesykepleierne er oppmerksomme på pasientens verdier og preferanser i ernæringsarbeidet.
Hjemmet
Den neste dimensjonen omfatter betydningen av den hjemlige arenaen for ernæringsarbeidet. Hjemmet kan beskrives med positive begreper som trygghet, intimitet, privatliv og kontroll (39). Funnene i studien vår viste at sykepleierne la vekt på den hjemmeboendes selvstendighet og verdighet da de omtalte hjemmet. Dette funnet samsvarer med tradisjonelle verdier i hjemmetjenestene, som kjennetegnes av at hjemlige trekk bevares, og hjemmet forblir personens arena (40).
På den annen side var det utfordrende at hjemmebesøkene var kortvarige og ga liten mulighet for systematiske sykepleierobservasjoner gjennom døgnet. Et viktig spørsmål når det ernæringsfaglige arbeidet videreutvikles, er derfor hvordan hjemmesykepleierne kan balansere mellom det som er passende i det private rom, og kravene om systematiske observasjoner.
Praktisk organisering
Den tredje dimensjonen omfatter den praktiske organiseringen, hvor sykepleierne utnyttet sin lokale kunnskap om tilgjengelig tid og muligheter for prioritering av oppgaver. Sykepleieres løsningsorienterte holdning til praktiske intervensjoner i ernæringsarbeid er i overensstemmelse med tidligere studier i hjemmetjenesten (41). Innenfor eget handlingsrom prioriterte sykepleierne de sykeste med behov for ernæringstiltak, som er i overensstemmelse med hva man med rimelighet kan si er rett i en helsefaglig sammenheng (42).
Kartlegging og oppfølging av et stort antall personer ville gi større arbeidsbelastning, som krever prioritering utover handlingsrammen den enkelte sykepleier disponerer på sin vakt. Derfor bør vurdering av ernæringsmessig risiko komme inn i vedtaksrutinene, kartleggingsverktøy i dokumentasjonssystemet og dagsplaner. Flere casestudier har vist at diskusjonen om kartleggingsverktøy kan ende opp med at ingen verktøy velges fordi man ikke blir enige om hvilket som er nyttigst (43). Valg av kartleggingsverktøy er derfor et nødvendig førsteskritt (43).
Studien vår viste at lederne i den ene kommunen var involvert i valg av kartleggingsverktøy, mens den andre kommunen ikke hadde fattet en slik beslutning. Mangel på beslutningsstøtte ble oppfattet som en hindring for endring av praksis. Disse funnene samsvarer med andre studier som påpeker at lederne må være aktive deltakere og pådrivere i kvalitetsutviklingsarbeidet (25). Ernæringskartlegging skal bidra til at underernæring ikke blir oversett. Ifølge Juul og Frich (44) er både en «bottom-up»- og en «top-down»-prosess nyttige og viktige for å skape endringer i praksis. Uklare ansvarsforhold vil følgelig kunne hindre utvikling av kunnskapsbasert praksis (44).
Faglige retningslinjer
Den fjerde dimensjonen omfatter behov for generell kunnskap om ernæring og forståelse for hvordan faglige retningslinjer skal anvendes. Det er nødvendig å forstå hvorfor underernæring oppstår, og hvilke tiltak som skal følges opp for å planlegge langsiktige endringsstrategier (43).
I de refleksive samtalene diskuterte sykepleierne kravene i de nasjonale faglige retningslinjene om vurdering av ernæringsmessig risiko. De uttrykte faglig forståelse for å registrere matinntak og kontrollere vekt ved vurdering av ernæringsmessig risiko (18). De stilte samtidig spørsmål om det er mulig å oppfylle kravene om vurdering av ernæringsmessig risiko hos alle pasienter ved vedtak om hjemmesykepleie, og deretter månedlig.
Teksten i retningslinjene ble også oppfattet som akademisk og fjern fra hverdagsspråket i klinisk praksis. Sykepleierne hadde heller ikke erfaring med bruk av standardverktøy for å vurdere ernæringsmessig risiko. Disse funnene var ikke uventete. Tidligere forskning har vist at sykepleiefaglig personell har negative holdninger til systematisk kartlegging og ernæringsvurdering (41, 45). Statens helsetilsyn har ved systemrevisjoner funnet at 80 prosent av kommunene ikke foretok systematisk risikovurdering innen ernæringsområdet (46). Dette viser at det er behov for mer kunnskap og systematisk ernæringsarbeid i hjemmesykepleien.
Studiens styrker og svakheter
Det fokuserte temaet i denne studien omhandler hjemmesykepleieres ernæringsarbeid og kravene i de nasjonale faglige retningslinjene. Det er en styrke at studien tar utgangspunkt i og analyserer data fra tre grupper av sykepleiere som har gransket sin praksis over tid. Det er samtidig en utfordring at data fra gruppene bygger på to uavhengige prosjekter, hvor sykepleierne i studie A var mer handlingsorienterte enn i studie B.
Hensikten med denne studien har derfor vært å se etter det som kan være felles i de to studiene og samtidig ivareta sykepleiernes ulike synspunkter i og på tvers av gruppene. I analysene var vi samtidig oppmerksomme på at press mot konsensus kan være en mulig feilkilde, der deltakerne uttrykker felles forståelse når de faktisk har ulike meninger (26).
I begge prosjektene brukte forskerne åpne spørsmål og inviterte sykepleierne til å dele erfaringer fra sitt ernæringsarbeid i henhold til kravene i de nasjonale faglige retningslinjene. Den metodiske tilnærmingen med refleksive samtaler ble anvendt i begge prosjektene, da tredjeforfatter deltok som forskningsveileder i studie A og som deltakende moderator i studie B.
I resultatene fra de kvalitative analysene er målsettingen ikke å generalisere (30). Studien viser sykepleiernes erfaringer, og forskerne bringer i tillegg inn teoretisk og forskningsmetodisk kunnskap som går utover erfaringsbasert kunnskap i handling. Fordi det eksisterer lite forskningsbasert kunnskap om implementering av Nasjonale faglige retningslinjer for forebygging og behandling av underernæring (18) i hjemmesykepleien, vil resultatene fra studien ha gyldighet hvis de kan bidra til fortsatt diskusjon og inspirere til nye studier.
Konklusjon
Det ernæringsfaglige arbeidet i hjemmesykepleien kjennetegnes av personsentrerte og praktiske tilnærminger som er passende for den hjemlige arenaen. Det kan derfor oppleves utfordrende å implementere standardiserte kartlegginger av ernæringsmessig risiko, som er et av normkravene i de nasjonale faglige retningslinjene (18). På den annen side skaper de nasjonale faglige retningslinjene felles kunnskapsgrunnlag for ledere og sykepleiere. Funn i denne studien viser at det er viktig å stille kritiske spørsmål om hvorvidt de nasjonale faglige retningslinjene tar tilstrekkelig hensyn til den hjemmebaserte konteksten. Hjemmesykepleierne har begrensete muligheter for å gjennomføre nøyaktig registrering av mat- og drikkeinntak i løpet av døgnet.
For å styrke sykepleiernes ernæringsarbeid i hjemmesykepleien er det viktig å fortsette å dele erfaringer og bidra til kritisk refleksjon om hvordan standardiserte kartleggingsverktøy kan kvalitetssikre praksis. Å gjennomføre systematiske vurderinger av ernæringsmessig risiko innenfor eksisterende ressurser i hjemmesykepleien krever tett samarbeid mellom den enkelte pasient, de pårørende, ledelsen og personalet i hjemmesykepleien.
LES OGSÅ: Rutiner for å vurdere ernæringsstatus i hjemmesykepleien og Ny app kan gi ernæringsstøtte til hjemmeboende eldre
Referanser
1. Sortland K, Gjerlaug AK, Harviken G. Vektdokumentasjon, kroppsmasseindeks, måltidsfrekvens og nattefaste blant eldre sykehjemsbeboere – en pilotstudie. Vård i Norden 2013;33(1):41–5.
2. Keller HH. Promoting food intake in older adults living in the community: a review. Applied Physiology, Nutrition, and Metabolism 2007;32(6):991–1000.
3. Arvanitakis M, Van Gossum P, Coppens L, Doughan A. Nutrition in care homes and home care: Recommendations – a summary based on the report approved by the Council of Europe. Clinical Nutrition 2009;28(5):492–6.
4. Smoliner C, Norman K, Wagner K-H, Hartig W, Lochs H, Pirlich M. Malnutrition and depression in the institutionalised elderly. British Journal of Nutrition 2009;102(11):1663–7.
5. Stajkovic S, Aitken EM, Holroyd-Leduc J. Unintentional weight loss in older adults. (Case study). CMAJ: Canadian Medical Association Journal 2011;183(4):443.
6. Tamura BK, Bell CL, Masaki KH, Amella EJ. Factors associated with weight loss, low BMI, and malnutrition among nursing home patients: A systematic review of the literature. Journal of the American Medical Directors Association 2013;14(9):649–55.
7. Saletti A, Johansson L, Yifter-Lindgren E, Wissing U, Österberg K, Cederholm T. Nutritional status and a 3-year follow-up in elderly receiving support at home. Gerontology 2005;51(3):192–8.
8. Sørbye LW. Frail homebound elderly: basic nursing challenges of home care : a comparative study across 11 sites in Europe. Tromsø: Universitetet i Tromsø, Seksjon for sykepleie- og helsevitenskap; 2009.
9. Yang Y, Brown CJ, Burgio KL, Kilgore ML, Ritchie CS, Roth DL et al. Undernutrition at baseline and health services utilization and mortality over a 1-year period in older adults receiving Medicare home health services. Journal of the American Medical Directors Association 2011;12(4):287–94.
10. Kvamme J-M, Olsen J, Florholmen J, Jacobsen B. Risk of malnutrition and health-related quality of life in community-living elderly men and women: The Tromsø study. Quality of Life Research 2011;20(4):575–82.
11. Mirmiran P, Hosseini-Esfahani F, Jessri M, Mahan LK, Shiva N, Azizi F. Does dietary intake by Tehranian adults align with the 2005 dietary guidelines for Americans? Observations from the Tehran lipid and glucose study. Journal of Health, Population, and Nutrition 2011;29(1):39–52.
12. Rist G, Miles G, Karimi L. The presence of malnutrition in community-living older adults receiving home nursing services. Nutrition & Dietetics 2012;69(1):46–50.
13. Myhre T, Haugen HK, Willumsen T, Bergland A. Tannhelse og livskvalitet hos personer etter hjerneslag. Sykepleien Forskning 2014;9(2):114–22. Tilgjengelig fra: https://sykepleien.no/forskning/2014/05/tannhelse-og-livskvalitet-hos-personer-etter-hjerneslag (nedlastet 02.05.2017).
14. Mowé M, Diep L, Bøhmer T. Greater seven – year survival in very aged patients with body mass index between 24 and 26 kg/M2. Journal of the American Geriatrics Society 2008;56(2):359–60.
15. Söderhamn U, Christensson L, Idvall E, Johansson A, Bachrach-Lindström M. Factors associated with nutritional risk in 75-year-old community living people. International Journal of Older People Nursing 2012;7(1):3–10.
16. Bjerrum M, Tewes M, Pedersen P. Nurses’ self-reported knowledge about and attitude to nutrition – before and after a training programme. Scandinavian Journal of Caring Sciences 2012;26(1):81–9.
17. Kondrup J, Allison SP, Elia M, Vellas B, Plauth M. ESPEN Guidelines for nutrition screening 2002. Clinical Nutrition 2003;22(4):415–21.
18. Helsedirektoratet. Nasjonale faglige retningslinjer for forebygging og behandling av underernæring. Oslo: Helsedirektoratet. 2009.
19. Green SM, James EP. Barriers and facilitators to undertaking nutritional screening of patients: A systematic review. Journal of Human Nutrition and Dietetics 2013;26:211–21.
20. Rycroft-Malone J. Implementing evidence-based practice in the reality of clinical practice. Worldviews on evidence-based nursing / Sigma Theta Tau International, Honor Society of Nursing 2012;9(1):1.
21. Bjornsdottir K. The ethics and politics of home care. International Journal of Nursing Studies 2009;46(5):732–9.
22. McCormack B, McCance TV. Development of a framework for person-centred nursing. Journal of Advanced Nursing 2006;56(5):472–9.
23. McCormack B, McCance, Tanya. Practice development in nursing and healthcare (2. utgave). Somerset, NJ, USA: John Wiley & Sons. 2013.
24. Hummelvoll JK. Verdiundersøkende samtaler i lokalsamfunnsbasert psykisk helsearbeid. Tidsskrift for psykisk helsearbeid 2006;3(02):116–29.
25. Jensen LH. Kvalitetsutvikling i pleie- og omsorgstjeneste i sykehjem og hjemmebaserte tjenester – muligheter og begrensninger : et praktisk deltagende aksjonsforskningsprosjekt. (Doktorgradsavhandling). Oslo: Universitetet i Oslo, Institutt for sykepleievitenskap. 2009.
26. Hummelvoll JK. Flerstegsfokusgruppeintervju – en sentral metode i deltagerbasert og handlingsorientert forskningssamarbeid. Klinisk Sygepleje, 2010;24(3):4–13.
27. Velken R. Ernæringskartlegging i hjemmebasert omsorg «Sammen er vi sterke». (Masteroppgave). Drammen: Høgskolen i Buskerud, Avdeling for Helsefag. 2010.
28. Meyer S, Jensen LH. Hjemmesykepleieres erfaring med ernæringsarbeid og kartlegging av underernæring. Rapport fra Høgskolen i Buskerud, nr. 92. Drammen: Høgskolen i Buskerud. 2012.
29. Kemmis S. Exploring the relevance of critical theory for action research: Emancipatory action research in the footsteps of Jürgen Habermas. I: Reason PB, Bradbury H. (red.). Handbook of Action Research. London: SAGE. 2001 (s. 94–105).
30. Halkier B, Gjerpe K. Fokusgrupper. Oslo: Gyldendal Akademisk. 2010.
31. Kvale S, Brinkmann S, Anderssen TM, Rygge J. Det kvalitative forskningsintervju (2. utgave). Oslo: Gyldendal Akademisk. 2009.
32. Graneheim UH, Lundman B. Qualitative content analysis in nursing research: concepts, procedures and measures to achieve trustworthiness. Nurse Education Today 2004;24(2):105–12.
33. McCormack B, McCance T. Person-Centred Nursing : Theory and practice. Hoboken, NJ, USA: Wiley-Blackwell. 2010.
34. Petersen HVH, N. Geriatriske patienters egenvurdering av funktionsevne ved udskrivelse til hjemmet. Klinisk Sygepleje 2009;23(2):43–54.
35. McCormack B. A conceptual framework for person-centred practice with older people. International Journal of Nursing Practice 2003;9(3):202–9.
36. Tomstad ST, Soderhamn U, Espnes GA, Soderhamn O. Lived experiences of self-care among older, home-dwelling individuals identified to be at risk of undernutrition. Journal of Multidisciplinary Healthcare 2012;5:319–27.
37. Plathe H, Jensen LH. Pårørendes opplevelser og erfaringer ved ufrivillig vekttap hos lungekreftpasienter i palliativ fase. Sykepleien Forskning 2012;7(2):124–31. Tilgjengelig fra: https://sykepleien.no/forskning/2012/06/parorendes-opplevelser-og-erfaringer-ved-ufrivillig-vekttap-hos (nedlastet 04.04.2017).
38. Grov EK, Eklund ML. Reactions of primary caregivers of frail older people and people with cancer in the palliative phase living at home. Journal of Advanced Nursing 2008;63(6):576–85.
39. Manzo LC. Beyond house and haven: toward a revisioning of emotional relationships with places. Journal of Environmental Psychology 2003;23(1):47–61.
40. Solheim M, Aarheim KA, Gamlem K. Kan eg komme inn? : verdiar og val i heimesjukepleie. Oslo: Gyldendal Akademisk. 2004.
41. Bachrach‐Lindström M, Jensen S, Lundin R, Christensson L. Attitudes of nursing staff working with older people towards nutritional nursing care. Journal of Clinical Nursing 2007;16(11):2007–14.
42. Johannessen KI, Molven O, Roalkvam S, Aakre M. Godt, rett, rettferdig : etikk for sykepleiere. Oslo: Akribe. 2007.
43. Visvanathan R. Undernutrition and housebound older people. Nutrition & Dietetics 2009;66(4):238–42.
44. Juul HJ, Frich JC. Kartlegging av underernæring i sykehus: hva hemmer og fremmer sykepleieres bruk av screeningverktøy for identifisering av ernæringsmessig risiko? Nordisk Sygeplejeforskning 2013; 3(2):77–89.
45. Klitzke M, Sjömar J, Adolfsson P, Kirsebom M, Nordin K. Sjuksköterskors kunskap om och attityder till underernäring. Uppsala: Uppsala Universitet, Institutionen för folkhälso- och vårdvetenskap. 2013. Tilgjengelig fra: http://www.diva-portal.org/smash/get/diva2:637245/FULLTEXT01.pdf (nedlastet 04.04.2017).
46. Statens helsetilsyn. Krevende oppgaver med svak styring: samlerapport fra tilsyn i 2010 med kommunenes sosial- og helsetjenester til eldre. Oslo: Statens helsetilsyn. 2011.

Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen
















Kommentarer