Erfaringer med mobile intensivsykepleiere (MIS)
Bakgrunn: Mobile intensivsykepleiere (MIS) er etablert ved Oslo universitetssykehus, Ullevål, men det foreligger lite kunnskap om hvordan slike ressurser benyttes, og hva som karakteriserer oppdragene.
Hensikt: Å kartlegge antall henvendelser til MIS i løpet av en seks måneders periode samt vurdere årsaker til henvendelser, tiltak fra MIS og antall innleggelser på intensivavdelingen.
Metode: I perioden juni til desember 2015 registrerte vi henvendelser til MIS. Ved hvert oppdrag registrerte MIS sosiodemografiske og kliniske variabler på et registreringsskjema. Når dataene på registreringsskjemaet var mangelfulle, innhentet vi informasjon fra elektronisk pasientjournal (DIPS).
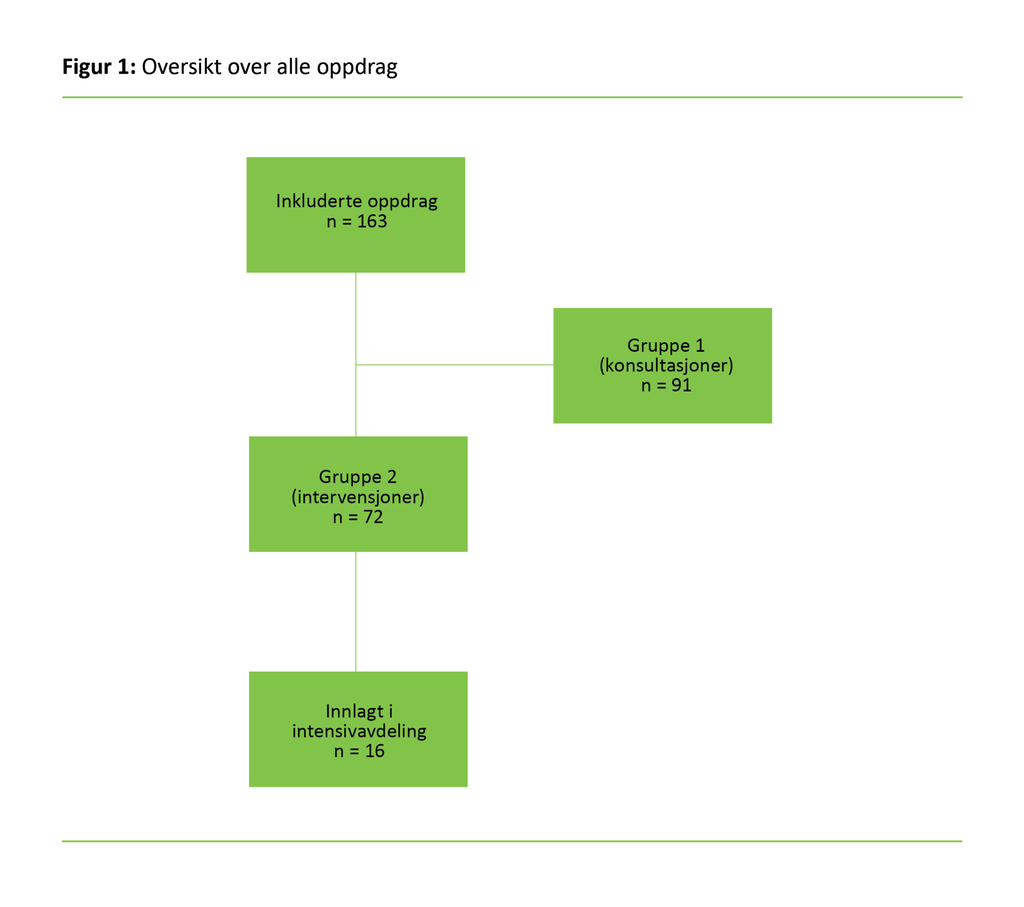
Resultat: MIS fikk totalt 163 henvendelser i registreringsperioden. Av disse var 91 enten råd til postsykepleier eller hjelp til å håndtere ulike sykepleieprosedyrer (gruppe 1), mens 72 var knyttet til hovedsakelig respiratorisk (56,9 prosent) og sirkulatorisk (18,1 prosent) forverring hos pasienten (gruppe 2). De hyppigst anvendte tiltakene i gruppe 2 var følgende: O2-tilførsel, intravenøs væske, medikamenter, riktig sengeleie samt rådføring med MIS. Av pasienter i gruppe 2 ble 22,1 prosent overført til behandling på intensivavdelingen.
Konklusjon: I de fleste tilfellene ble MIS tilkalt på grunn av forverret helsetilstand forårsaket av respiratorisk besvær. Fremtidige studier bør kartlegge hvorvidt MIS kan forebygge intensivinnleggelser.
Referer til artikkelen
Katadzic S, Jelsness-Jørgensen L. Erfaringer med mobile intensivsykepleiere (MIS). Sykepleien Forskning. 2017; 12(62244):e-62244. DOI: 10.4220/Sykepleienf.2017.62244
I flere land har man tatt i bruk egne team som rykker ut til sykehusavdelinger der pasienten viser tegn til forverring i helsetilstanden. De vanligste navnene på slike team er Medical Emergency Team (MET), Rapid Response Team (RRT), Rapid Response System (RRS) og Critical Care Outreach (CCO) (1–4). Internasjonalt har slike team noe ulik funksjon og sammensetning, men består som regel av en lege og en sykepleier, kjent som mobil intensivsykepleier (MIS) eller mobil intensivgruppe (MIG) (5, 6).
Selv om enkelte sykehus i Sverige og Norge har innført slike team enten som prosjekt i enkeltavdelinger eller som en tilleggsressurs, er det mindre kjent hvor utbredt slik organisering er. Hensikten er å identifisere høyrisikopasienter på sykehus tidlig, slik at man kan unngå forverring av helsetilstanden og potensielt bedre utkommet. (7). To tidligere metaanalyser konkluderer med at innføringen av slike team er assosiert med en reduksjon i antall hjertestanser, og enkelte studier har funnet en nedgang i mortalitet (8, 9).
MIS etablert ved OUS
Ved Medisinsk klinikk, Oslo universitetssykehus (OUS), Ullevål etablerte de mobile intensivsykepleiere (MIS) sommeren 2015. I tillegg kommer stansteam som rykker ut til alle sengeposter ved hjerte- eller respirasjonsstans.
Medisinsk klinikk, Ullevål består av ti sengeposter med en kapasitet på 193 senger. Sengepostene har følgende spesialiteter: infeksjon, geriatri, hjertesykdommer, lungesykdommer, slagbehandling, nyresykdommer, gastromedisin og generell indremedisin. I tillegg brukes en sengepost som observasjonsenhet spesielt rettet mot behandling og observasjon av forgiftninger.
Dersom sykepleier observerer at en pasient som er innlagt ved en av disse sengepostene, viser tegn til forverret helsetilstand eller har behov for råd og/eller veiledning i enkelte sykepleieprosedyrer, kan de tilkalle MIS. Et mobilnummer er dedikert til slike tilkallinger. MIS-stillingen er bemannet mellom klokka 15:00 og 08:00 på hverdager og hele døgnet i helgene.
Selv om pasienter flyttes til overvåknings- eller intensivavdelinger før manifest respirasjons- eller sirkulasjonsstans, har pasienter på post som viser tegn til forverret helsetilstand, blitt ivaretatt initialt av postsykepleier og vaktgående lege.
Imidlertid har erfaring vist at legen ikke alltid er tilgjengelig når vedkommende blir tilkalt, eksempelvis fordi vedkommende må ta imot nye og kritisk syke pasienter i akuttmottak. Av og til oppstår det samtidighetskonflikt. Hensikten med å etablere MIS var å tilføre en ekstraressurs som kunne avlaste legen, tilby faglig veiledning av postsykepleier, delta aktivt i vurdering av pasientens helsestatus og igangsette adekvate tiltak. MIS består av en intensivsykepleier med lang erfaring i å håndtere komplekse medisinske pasienter.
Målet med studien
Enkelte studier har vist at en forverring i helsetilstanden til sykehusinnlagte pasienter hovedsakelig er forårsaket av hypotensjon eller respirasjonssvikt (10, 11). I tillegg igangsettes en rekke tiltak for å stabilisere slike pasienter, eksempelvis væsketilførsel og medikamentell behandling (1, 11). I en rekke europeiske land og land som USA og Australia er det MET og RRT som håndterer slike pasienter. Når sykepleierne tidlig identifiserer symptomer på forverring, eksempelvis sepsissymptomer, har tidligere enkeltstudier vist økt 30-dagers overlevelse (12). En tidligere studie fra OUS, Rikshospitalet fant at sykepleierne var tilfredse med MIS, men beskriver derimot ikke årsak til bruk eller tiltak iverksatt av MIS (5).
Målet med denne studien var derfor å kartlegge antall henvendelser til MIS i løpet av en seksmånedersperiode. Sekundært ønsket vi å vurdere årsaker til henvendelser, tiltak fra MIS og antall innleggelser på intensivavdelingen.
Metode
Design, utvalg og setting
I denne observasjonsstudien med deskriptiv design inkluderte vi alle pasienter ≥18 år som var innlagt på sengeposter i Medisinsk klinikk ved OUS, Ullevål i perioden 1. juli til 31. desember 2015. Inklusjonsperioden ble begrenset til seks måneder av praktiske årsaker, da førsteforfatter skulle benytte dataene i masteravhandlingen sin.
To grupper: konsultasjoner og intervensjoner
Basert på ulike bruksnivåer av MIS klassifiserte vi pasienter i inklusjonsperioden i to forskjellige grupper: 1) konsultasjoner og 2) intervensjoner. Pasienter i gruppe 1 inkluderer de tilfellene der postsykepleier tilkaller MIS for å få faglige råd eller hjelp og faglig veiledning i enkelte sykepleieprosedyrer. Pasienter tilhørende i gruppe 2 inkluderer dem som hadde forverring i helsetilstanden, avdekket ved hjelp av National Early Warning Score (NEWS).
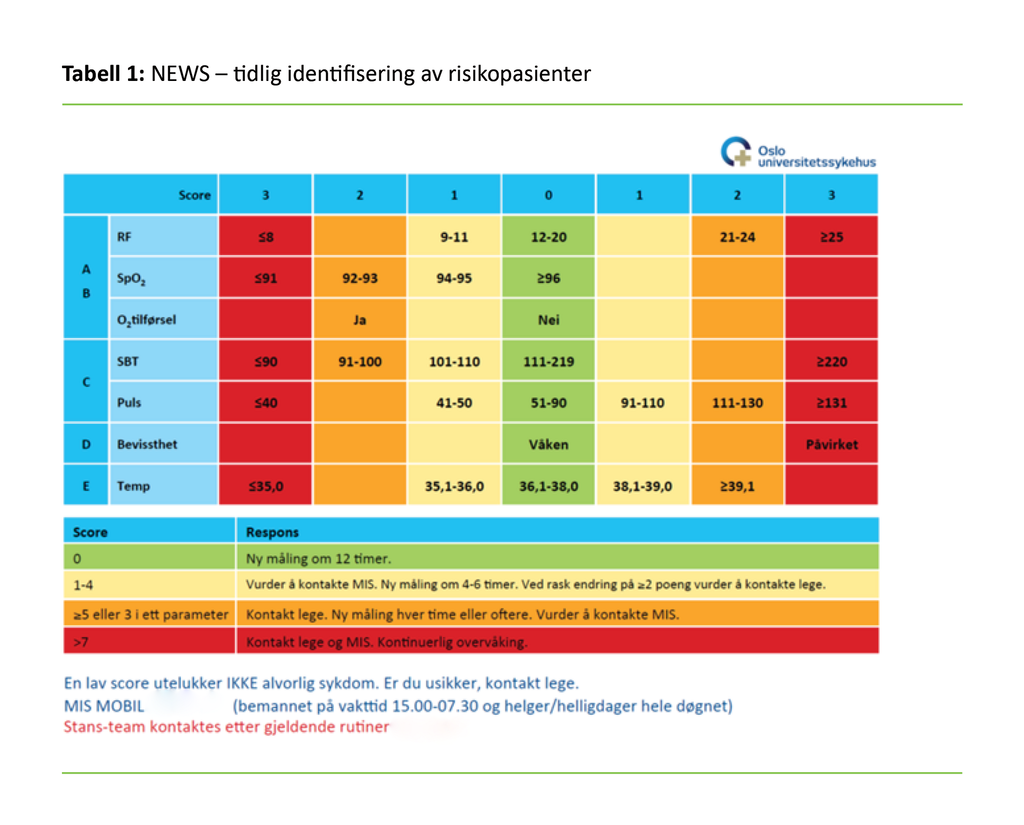
Ved hjelp av NEWS skårer sykepleierne pasienten ut ifra vitale parametere som respirasjonsfrekvens, blodtrykk, puls og temperatur. I tillegg gis det skår for om hvorvidt pasienten får O2-tilførsel og saturasjonsmåling. Det gis også skår for bevissthet. Alle verdier utenfor normalvinduet vil utløse skår (tabell 1). I gruppe 2 kartla vi hvilke intervensjoner MIS utførte hos pasientene i denne gruppen, og hvor mange som trengte overføring til intensivavdelingen.
Datainnsamling
Vi benyttet et registreringsskjema utviklet av Medisinsk klinikk til bruk ved MIS-utrykning, til å innhente alle de aktuelle dataene (vedlegg 1). Sosiodemografiske variabler inkluderte pasientens kjønn og alder. Kliniske data inkluderte årsak til tilkalling, NEWS-skår, hvilke sykepleieprosedyrer og andre tiltak som ble utført hos pasienten, og hvorvidt pasienten ble innlagt i medisinsk intensivavdeling (MIO). I tillegg innhentet vi data om pasientens status for hjerte-lunge-redning og når på døgnet MIS ble tilkalt.
Videre innhentet vi informasjon om utrykningstid beskrevet som tiden det tok fra MIS ble kontaktet, til MIS fysisk var hos pasienten. Hvis dataene i registreringsskjemaet var mangelfulle, benyttet vi elektronisk pasientjournal (DIPS) til å komplettere data. I de tilfellene der NEWS-skår ikke var kalkulert i skjemaet, kompletterte prosjektlederen dette på bakgrunn av data notert i skjemaet.
Analyse
For å beskrive populasjonen brukte vi deskriptive analyser, frekvensanalyser og eksplorative analyser. Vi benyttet normalitetsfordelingskurver for å kontrollere om innsamlete data var normal- eller skjevfordelte. Ikke-normalfordelte data ble undersøkt med ikke-parametriske tester som kji-kvadrattest, Spearmans korrelasjonskoeffisient (rho) og Mann-Whitney U-test. Kontinuerlige data som ikke var normalfordelte, ble uttrykt som median og interkvartil bredde (IQR – interquartile range). Statistisk signifikans ble satt til p-verdier under 0,05. Vi analyserte dataene ved hjelp av Statistical Package for the Social Sciences (SPSS) versjon 22.0.
Etikk
Denne studien er forelagt og godkjent av Personvernombudet ved OUS som en kvalitetssikringsstudie. Også klinikkledelsen ved Medisinsk klinikk, OUS har godkjent studien og bruk av registrerte data. Alle innsamlete data ble avidentifisert.
Resultater
I studieperioden på seks måneder ble MIS kontaktet totalt 163 ganger. Det var ingen statistisk signifikante forskjeller mellom de to oppdragsgruppene (figur 1).
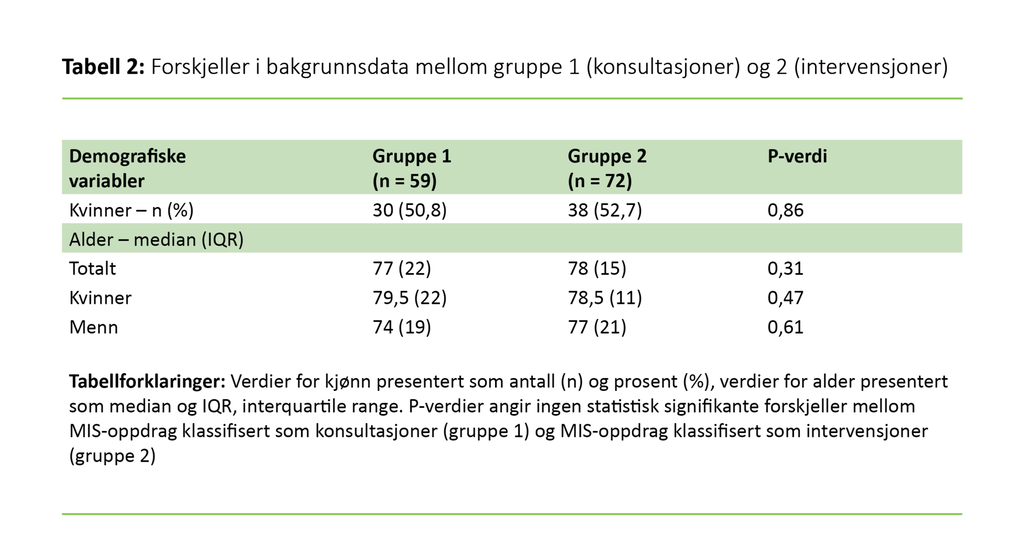
Av de 163 oppdragene som MIS mottok, var det 91 tilfeller (gruppe 1) der MIS veiledet sykepleier på post i sykepleieprosedyrer eller ga andre råd. I denne gruppen var informasjon om alder og kjønn tilgjengelig for 59 pasienter. I den gruppen (gruppe 2) der MIS fysisk rykket ut til sengeposten på grunn av klinisk endring hos pasienten og endring i NEWS-skår, ble totalt 72 pasienter registrert.
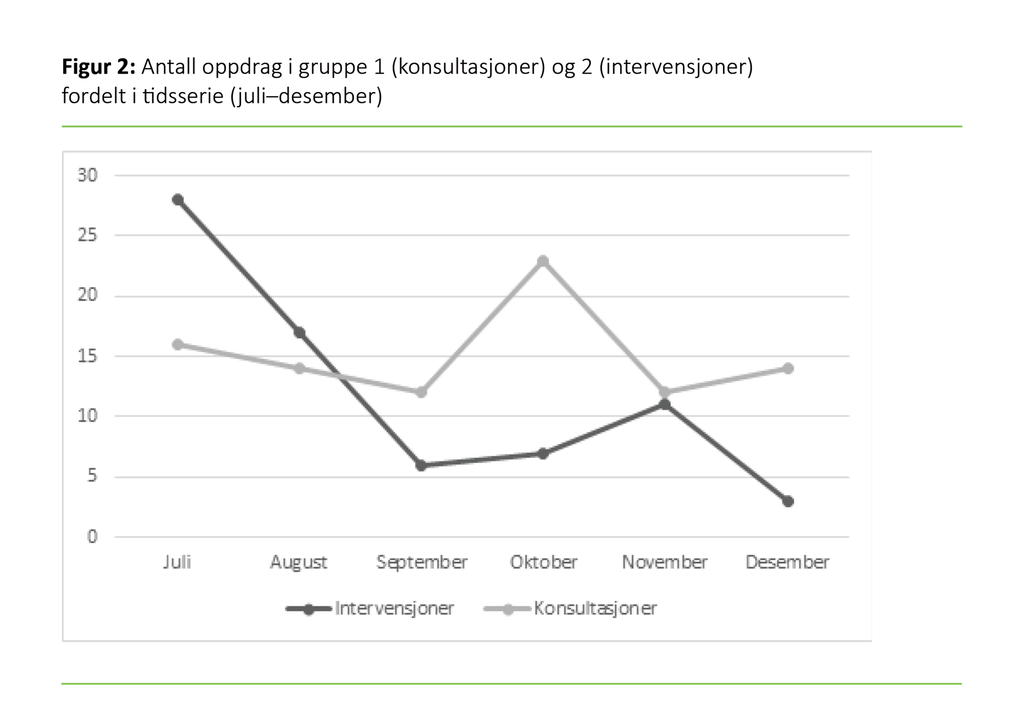
Figur 2 viser antall oppdrag fordelt per måned i studieperioden for både gruppe 1 (konsultasjoner) og gruppe 2 (intervensjoner). Tabell 2 viser en komplett oversikt over alder og kjønn innad i gruppene og mellom gruppene.
Kontaktårsaker
På registreringsskjemaet var årsaken til tilkalling av MIS enten spesifisert som en diagnose (eksempelvis pneumoni, sepsis, hypotensjon) eller som fritekst med beskrivelse av problemet. Vi redefinerte disse årsakene etter faktisk pasientproblem samt kliniske funn notert på skjemaet og kom frem til følgende kontaktårsaker:
- respirasjon (inklusiv: dyspné, lav oksygenmetning i blodet, rask respirasjonsfrekvens, sekretstagnasjon)
- sirkulasjon (inklusiv: lavt blodtrykk og/eller rask hjertefrekvens. Slike tilstander avdekkes isolert sett ved hjelp av NEWS (tabell 1))
- infeksjon
- nevrologi
- annet
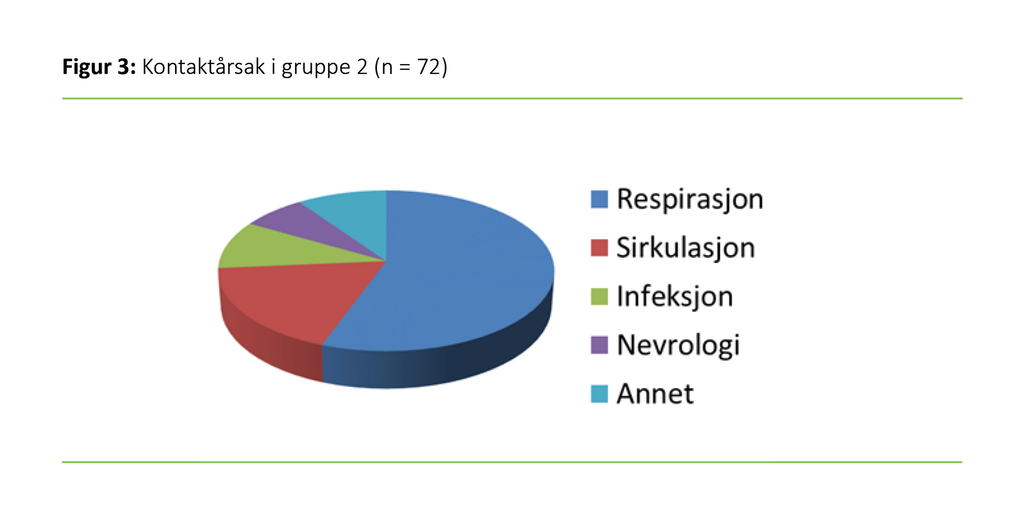
Dersom MIS ble tilkalt til en pasient med lav oksygenmetning i blodet og rask respirasjonsfrekvens, som igjen utløste høy NEWS-skår, ble det registrert som respiratorisk kontaktårsak. Enkelte pasienter hadde få avvik på NEWS-skår. Disse kunne derimot ha isolert skår på «bevissthet», noe som ble klassifisert som nevrologisk kontaktårsak. Andre tilstander som ble notert på skjemaet, som hyperglykemi, anafylaksi, hypotermi og urinretensjon, fremkom bare en sjelden gang. Disse tilstandene samlet vi i gruppen «annet». I overkant av halvparten av MIS-tilkallingene var forårsaket av respiratoriske problemer (n = 41; 56,9 prosent) etterfulgt av sirkulatoriske problemer (n = 13; 18,1 prosent). Figur 3 viser fordelingen for øvrige årsakskategorier.
National Early Warning Score
Av 72 utrykninger i gruppe 2 manglet fem pasienter NEWS-skår. Av de dataene som var tilgjengelige for 67 pasienter, fordelte NEWS-skår seg mellom 1–18 med median 8 (IQR 4). Av pasientene med tilgjengelige NEWS-data ble 15 pasienter innlagt på MIO med median NEWS på 10 (IQR 3). Tabell 1 viser hvilke parametere som inngår i vurderingen av pasienten, og hvilken NEWS-skår som utløser tilkalling av MIS og videre oppfølging.
Tiltak fra MIS
I gruppe 1 bisto MIS ved enkelte sykepleieprosedyrer som innleggelse av perifer venekanyle eller håndtering av tett pleuradren. Tett pleuradren ble håndtert enten ved å gjennomføre prosedyren direkte eller ved å veilede postsykepleier. Andre typer oppdrag gikk ut på å gi råd til postsykepleier om medikamenter og administrasjon av disse (eksempelvis Atrovent/Ventoline, Furix og Seloken) samt gi generelle råd.
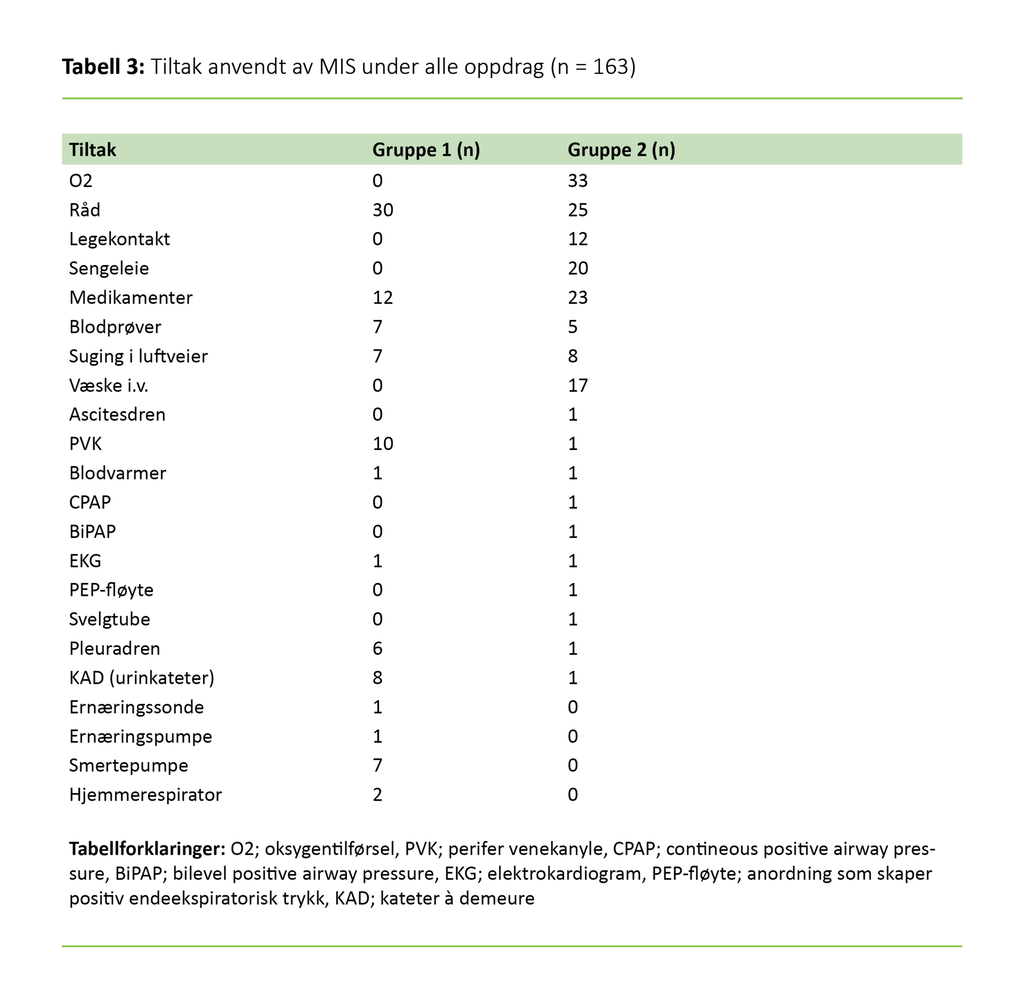
I gruppe 2 bidro MIS med konkrete tiltak knyttet til stabilisering og behandling av pasienten. Hyppigst forekommende tiltak var O2-administrering, men råd ble også ofte nedtegnet på skjemaet, for eksempel at MIS ga råd til postsykepleier om videre oppfølging og hvilke observasjoner postsykepleieren skulle fortsette. Tabell 3 viser en komplett oversikt over tiltak.
Antall innleggelser i intensivavdelingen
Av totalt 72 pasienter i gruppe 2 som MIS hadde intervensjon hos, var det n = 16 (22,1 prosent) som ble overført til høyere behandlingsnivå på MIO. Av disse var det tolv som hadde respiratorisk problem som årsak til innleggelse. To hadde sirkulatorisk problem, og to tilhørte gruppen nevrologi. Av dem som ble innlagt på MIO, hadde halvparten (n = 8) avklart status for hjerte-lunge-redning, hvorav fem hadde «ingen hjerte-lunge-redning» som status.
Tid på døgnet og tid brukt på utrykning
I 153 av totalt 163 oppdrag ble det registrert når på døgnet MIS ble kontaktet. Totalt for gruppe 1 og 2 var det 92 (60,1 prosent) av oppdragene som fant sted mellom klokka 15:00 og 22:00 og 61 (39,9 prosent) mellom klokka 22:00 og 08:00. I gruppe 2 ble tiden som MIS brukte fra første kontakt til vedkommende fysisk var hos pasienten, registrert i 65 tilfeller. Denne tiden varierte fra 1 til 20 minutter, median 5 (IQR 2).
Diskusjon
Intensjonen med denne studien var å kartlegge bruk av MIS over en tidsperiode på seks måneder. I hovedtrekk er det respiratoriske og sirkulatoriske forverringer som medførte at MIS ble tilkalt. For å avdekke forverring i helsetilstanden ble NEWS-skår brukt, og en rekke tiltak ble satt i gang for å stabilisere pasienten. Vi fant få overføringer til høyere behandlingsnivå på intensivavdelingen.
MIS ble ofte brukt i oppstartsperioden juli til august i gruppe 2, men antall oppdrag hadde en tendens til nedgang i den samme gruppen utover studieperioden (figur 2). I noen tidligere studier har man også observert nedgang i bruk av slike team en periode etter innføringen. Calzavacca og medarbeidere (13) konkluderte med at implementering av slike team er en prosess som det tar flere år å gjennomføre. I denne studien har vi ikke kartlagt prosessen forut for implementeringen av MIS, men det er kjent at MIS aktivt oppsøkte alle sengeposter i oppstartsperioden. Dette kan ha bidratt til å synliggjøre og minne om muligheten for å bruke MIS.
I gruppe 1 ble MIS brukt jevnt i hele studieperioden, men vi så en økning i oktober måned. En potensiell forklaring kan være at pasientgrunnlaget var høyere enn i de andre månedene, at inneliggende pasienter hadde mer sammensatte problemstillinger, eller at de generelt var mer ustabile. Derimot har vi ikke innhentet interne rapporter for pasientbelegg, noe som kunne bidratt med verdifull informasjon i denne sammenhengen.
Årsaker til MIS-tilkalling
Forverret respiratorisk og sirkulatorisk status var de klart dominerende årsakene til at MIS ble tilkalt. En rekke studier fra andre land har rapportert at MET eller RRT blir tilkalt på bakgrunn av respiratorisk og sirkulatorisk årsak (10, 11, 14). Silva og medarbeidere (1) viste at MET hovedsakelig ble kontaktet på grunn av respiratoriske problemstillinger, noe som samsvarer med funn i vår studie. MET er organisert slik at en lege og sykepleier rykker ut til pasienten (1, 3, 15). Når teamet også består av en lege, kan pasienten tilbys mer avansert behandling på stedet, noe som kan være en styrke ved en slik faglig sammensetning (15–17).
Maharaj og medarbeidere (9) konkluderte imidlertid i en metaanalyse at tilstedeværelse av lege ikke var signifikant assosiert med reduksjon i mortaliteten. I vår studie rykket MIS ut til ustabile pasienter. Pasienter med alvorlige og livstruende tilstander ville blitt håndtert av stansteam. Silva og medarbeidere (1) fant ut at «staff worried» (bekymring for pasienten) var det andre mest brukte kriteriet for å aktivere MET. Det kan ha sammenheng med at kriterier for utrykning av MET er strengere (18) enn i vår studie. Bellomo og medarbeidere (19) anbefalte at kriteriet «staff worried» skulle brukes for pasienter som ikke passet inn i de øvrige kriteriene for MET-tilkalling.
Silva og medarbeidere (1) så et behov for økt personalkompetanse knyttet til vurdering av vitale tegn og bevissthet for at tilkalling av MET skulle baseres på reelle kliniske funn. «Bekymring for pasienten» er et vidt begrep som ikke konkretiserer hva som er det egentlige problemet. Man bør imidlertid ikke ekskludere dette som kriterium for tilkalling av MIS da studier har vist at terskelen for tilkallingen av slike team av og til er satt for høyt. En slik høy terskel kan redusere bruk av MIS eller forsinke tilkalling (19–21), som i sin tur kan føre til økt mortalitet (22).
Jackson og medarbeidere (23) spurte sykepleiere om de ville tilkalt RRT dersom de var bekymret for pasienten på tross av at denne hadde normale vitale tegn. Av de spurte svarte 29,2 prosent at de ville vært usikre på det. Poenget er at MIS skal være et lavterskeltilbud når det kun er en intensivsykepleier som rykker ut, og ikke et helt team. I vår studie var ikke «bekymring for pasienten» et kriterium på registreringsskjemaet, og vi vet dermed ikke hvorvidt dette kriteriet ville vært hyppig brukt ved OUS, Ullevål.
Økt bruk av MIS om sommeren
Etter at MIS ble startet opp, ble det utarbeidet en overordnet NEWS-prosedyre ved OUS som skulle implementeres i alle klinikker. Medisinsk klinikk implementerte prosedyren i forbindelse med MIS-etableringen samtidig som alle sykepleiere fikk kurs i vurdering og håndtering av pasienter. Det kan tenkes at økt sykepleiefaglig kunnskap om pasienter og praktiske ferdigheter i å vurdere og håndtere pasienter i opplæringsperioden var med på å redusere behovet for aktiv bruk av MIS i de etterfølgende månedene.
Det kan også tenkes at sykepleiebemanningen i sommermånedene erstattes av mange vikarer og nyansatte med mindre erfaring, og at denne ansattgruppa hadde større behov for hjelp og veiledning av MIS. Dette kan forklare økt bruk av MIS i juli måned (figur 2). Samtidig viser våre analyser at de pasientene som MIS ble tilkalt til, hadde en median NEWS-skår på 8. Ifølge både interne anbefalinger (tabell 1) og internasjonale anbefalinger kvalifiserer en slik skår til at legen blir tilkalt, og man starter med tiltak som stabiliserer pasienten (13). MIS ble også tilkalt for pasienter med lav skår, som kan indikere at dette tilbudet også ble oppfattet som et lavterskeltilbud.
I gruppe 1 observerte vi at MIS ble kontaktet for å gi råd til postsykepleier, noe som også var notert i gruppe 2. Det høye antallet tilfeller der postsykepleier ønsket rådgivning fra MIS, kan indikere at det var enkelt og trygt å kontakte MIS for dette. Å gi råd var også beskrevet som støtte og opplæring i forskjellige prosedyrer. Dette er i tråd med hensikten med MIS-etableringen. Det stemmer også overens med anbefalingene i andre studier (15).
I gruppe 2 var særlig O2-tilførsel ved lav saturasjon, væskestøt ved hypotensjon og medikamenter de mest anvendte tiltakene. Disse tiltakene er enkle å gjennomføre, som beskrevet i andre studier (19, 24). Tiltaket «sengeleie» var også hyppig anvendt, men vi har ikke funnet beskrivelser av dette tiltaket i internasjonale studier. Muligens anses tiltaket som lite viktig i en akutt situasjon, til tross for at det er beskrevet som et grunnleggende sykepleiefaglig tiltak i sykepleielitteraturen (25).
Reduserer mortalitet?
Fra tidligere er det vist at pasienter som utvikler alvorlig forverring i helsetilstanden, inkludert pasienter med hjertestans, viser symptomer på forverring flere timer tidligere. For at katastrofale utfall skal kunne unngås, må disse varselsignalene behandles tidlig (26–28). I en metaanalyse fra 2010 kunne man ikke konkludere med at RRT reduserte mortalitet (29). I de nyeste metaanalysene konkluderte imidlertid både Solomon og medarbeidere (8) og Maharaj og medarbeidere (9) at RRT/MET reduserte mortalitet og forekomsten av hjertestans.
Vår studie var ikke designet til å fange opp disse endepunktene. Derimot viser funnene at kun 16 av pasientene som MIS rykket ut til, ble overført til MIO. Siden vi i denne studien kun har benyttet registreringsskjema som ble benyttet av MIS og ikke har kartlagt langtidsdata, kan vi ikke utelukke at pasienter kan ha blitt overført til MIO på et senere tidspunkt. Hillman og medarbeidere (16) viste at MET ikke bidro til vesentlig reduksjon i antall innleggelser på intensivavdelinger, mens en nederlandsk studie fant en nedadgående trend i antall intensivinnleggelser (3).
Vi fant også at de fleste (75 prosent) av pasientene innlagt på MIO, hadde respiratorisk problem. Vi antar at flertallet av disse pasientene trengte respiratorisk støtte ved hjelp av for eksempel Continuous Positive Airway Pressure (CPAP) eller Bilevel Positive Airway Pressure (BiPAP). Fremtidige studier, designet for å kartlegge effekt, er nødvendige for å se nærmere på den kliniske effekten av MIS, herunder tidlig overføring til MIO, eller redusert overføring grunnet tidlig intervensjon.
Utrykningstid og igangsetting av tiltak på mer enn 15 minutter kan føre til dårligere prognose (22). Vår kartlegging viste at MIS hadde median utrykningstid på 5 minutter. Silva og medarbeidere (1) rapporterte at deres MET hadde utrykningstid på mindre enn 2 minutter. Det at MIS hadde mer enn doblet utrykningstid, kan forklares med at vårt sykehus dekker store arealer, og at enkelte avdelinger ligger i lang avstand fra basen hvor MIS befant seg på vakttid. Andre studier har rapportert om utrykningstid på henholdsvis 4,5 og 12,3 minutter (17, 19).
Svakheter ved studien
Utover de opplagte svakhetene som ligger i en tverrsnittsstudie, har også denne studien en kort inklusjonsperiode. I tillegg inkluderte vi få oppdrag eller pasienter. Funnene som viser at pasienter hovedsakelig hadde respiratorisk besvær, kan også skyldes sesongvariasjoner. På tross av disse svakhetene anser vi at studien bidrar med verdifull klinisk informasjon som kan benyttes i en videre utvikling av denne typen ordninger.
Konklusjon
Mobil intensivsykepleier tilkalles oftest til medisinske pasienter med forverret helsetilstand der årsaken er respiratorisk. Fremtidige studier bør kartlegge om det er mulig å identifisere symptomer på forverret helsetilstand på et tidligere tidspunkt, slik at målrettet behandling igangsettes tidlig og overflytting til høyere behandlingsnivå potensielt kan unngås.
Tiltakene som er igangsatt hos pasientene, er i utgangspunktet enkle tiltak som sykepleiere med breddekunnskap og god klinisk kunnskap kan håndtere. Fremtidige studier bør derfor også kartlegge om en slik rolle også kan fylles av en avansert klinisk sykepleier og ikke utelukkende intensivsykepleier. Modeller med mobile spesialsykepleiere kan potensielt også prøves ut i kommunehelsetjenesten.
Referanser
1. Silva M, Saraiva M, Cardoso T, Aragao, IC. Medical Emergency Team: How do we play when we stay? Characterization of MET actions at the scene. Scandinavian Journal of Trauma, Resuscitation and Emergency Medicine 2016 Mar 22;24:33.
2. Jones D, Rubulotta F, Welch J. Rapid response teams improve outcomes: yes. Intensive Care Med 2016 42:593–595.
3. Ludikhuize J, Brunsveld-Reinders AH, Dijkgraaf M, Smorenburg S, de Rooij S et al. Outcomes associated with the nationwide introduction of Rapid Response Systems in the Nederlands. Critical care Medicine Dec 2015;2544–51.
4. Priestley G, Watson W, Rashidian A, Mozley C, Russell D, Wilson J et al. Introducing Critical Care Outreach: a ward-randomised trial of phased introduction in a general Hospital. Intensive Care Med 2004;30:1398–1404.
5. Stafseth SK, Grønbeck S, Lien T, Randen I, Lerdal A. The experiences of nurses implementing the Modified Early Warning Score and a 24-hour on-call Mobile Intensive Care Nurse: An exploratory study. Intensive Critical Care Nursing 2016 Jun;34:25–33.
6. Nordlund K, Joelsson-Alm E. Mobil intensivvårdsgrupp ger bättre patientövervakning och trygg personal. Läkartidningen 2009;42:2690–3.
7. Marquet K, Claes N, De Troy E, Kox G, Droogmans M, Schrooten W et al. One fourth of unplanned transfers to a higher level of care are associated with a highly preventable adverse event: A patient record review in six Belgian hospitals. Critical Care Medicine 2015 May;43(5):1053–61.
8. Solomon RS, Corwin GS, Barclay DC, Quddusi SF, Dannenberg MD. Effectiveness of rapid response teams on rates of in-hospital cardiopulmonary arrest and mortality: A systematic review and meta-analysis. Journal of Hospital Medicine 2016 Jun;11(6):438–45.
9. Maharaj R, Raffaele I, Wendon J. Rapid response systems: a systematic review and meta-analysis. Critical Care 2015 Jun 12;19:254.
10. Choi S, Lee J, Shin Y, Jung J, Han M, Son J et al. Effects of a medical emergency team follow-up programme on patients discharged from the medical intensive care unit to the general ward: a single-centre experience. Journal of Eval Clinical Practice 2016 Jun;22(3):356–62.
11. Topple M, Ryan B, Baldwin I, McKay R, Blythe D, Rogan J et al. Tasks completed by nursing members of a teaching hospital Medical Emergency Team. Intensive Critical Care Nurse 2016 Feb;32:12–9.
12. Torsvik M, Gustad LT, Mehl A, Bangstad IL, Vinje LJ et al. Early identification of sepsis in hospital inpatients by ward nurses increases 30-day survival. Crit Care 2016;20:244.
13. Calzavacca P, Licari E, Tee A, Egi M, Downey A et al. The impact of Rapid Response System on delayed emergency team activation patient characteristics and outcomes—A follow-up study. Resuscitation 2010 Jan;81(1):31–5.
14. Mullins CF, Psirides A. Activities of a Medical Emergency Team: a prospective observational study of 795 calls. Anaesth Intensive Care 2016 Jan;44(1):34–43.
15. Jung B, Daurat A, De Jong A, Chanques G, Mahul M, Monnin M, Molinari N, Jaber S. Rapid response team and hospital mortality in hospitalized patients. Intensive Care Medicine 2016 Apr;42(4):494–504.
16. Hillman K, Chen J, Cretikos M, Bellomo R, Brown D, Doig G et al. Introduction of the medical emergency team (MET) system: a cluster-randomised controlled trial. Lancet 2005;365:2091–7.
17. Konrad D, Jaderling G, Bell M, Granath F, EkbomA, Martling CR. Reducing in-hospital cardiac arrests and hospital mortality by introducing a medical emergency team. Intensive Care Med 2010;36:100–6.
18. Aneman A, Frost SA, Parr MJ, Hillman KM. Charasteristics and outcomes of patients admitted to ICU following activation of the Medical Emergency Team: Impact of introducing a Two-Tier Response System. Critical Care Medicine 2015 Apr;43(4):765–73.
19. Bellomo R, Goldsmith D, Uchino S, Buckmaster J, Hart GP, Opdam H et al. A prospective before-and-after trial of a medical emergency team. Med J Aust 2004 Mar 15;180(6):308.
20. Chen J, Bellomo R, Flabouris A, Hillman K, Finfer S. The relationship between early emergency team calls and serious adverse events. Crit Care Med 2009 Jan;37(1):148–53.
21. Cretikos M, Chen J, Hillman K, Bellomo R, Finfer S, Falbouris A et al. The objective medical emergency team activation criteria: a case-control study. Resuscitation 2007 Apr;73(1):62–72.
22. Chen J, Bellomo R, Flabouris A, Hillman K, Assareh H. Delayed emergency team calls and associated hospital mortality: A multicenter study. Critical Care Medicine 2015 Oct;43(10):2059–65.
23. Jackson S, Penprase B. Factors influencing registered nurses' decision to activate an Adult Rapid Response Team in a community hospital. Dimens Crit Care Nurs 2016;35(2):99–107.
24. Lobo R, Lynch K, Casserly LF. Cross-sectional audit on the prevalence of Elevated National Early Warning Score in medical patients at a Model 2 hospital in Ireland. Ir J Med Sci 2015 Dec;184(4):893–8.
25. Eikeland A, Gimnes M, Holm HM. Sirkulasjonssvikt. I: Gulbrandsen T, Stubberud DG (red). Intensivsykepleie. Akribe AS, Oslo. 2010.
26. Goldhill DR, White SA, Sumner A Physiological values and procedures in the 24 h before ICU admission from the ward. Anaesth 1999;54:529–34.
27. Smith AF, Wood J. Can some inhospital cardio-respiratory arrests be prevented? A prospective survey. Resuscitation 1998;37:133–7.
28. McQuillan P, Pilkington S, Allan A, Taylor B, Short A, Morgan G, Nielsen M, Barrett D, Smith G. Confidential inquiry into quality of care before admission to intensive care. Br Med J 1998;316:1853–8.
29. Chan P, Jain R, Nallmonthu BK, Berg RA, Sasson C. Rapid Response Team: A systematic review and meta-analysis. Arch Intern Med 2010 Jan 11;170(1):18–26.
Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen
















0 Kommentarer