Nesten halvparten fikk varig bedring etter behandling ved psykiatrisk poliklinikk
Bakgrunn: Andelen konsultasjoner ved distriktspsykiatriske sentre (DPS) er økende. I et helseøkonomisk perspektiv er det viktig å beskrive effektene av den polikliniske behandlingen som gis ved DPS.
Hensikt: Målet med studien var å kartlegge endring i symptomtrykk og forekomsten av psykisk lidelse hos pasienter etter behandling ved DPS. Vi ønsket dessuten å vurdere hvorvidt terapeutenes profesjon hadde betydning for disse variablene.
Metode: Ved DPS Elverum-Hamar kartla vi 156 pasienter før terapistart, og 65 pasienter (42 prosent) deltok ved oppfølging seks år senere. Egenrapportert symptombelastning og diagnostisk intervju ble gjort før terapistart og ved oppfølging. Separate analyser sammenliknet resultatet av behandlinger utført av psykiatrisk sykepleier (n = 31) med dem utført av psykolog eller psykiater (n = 34).
Resultat: Ved oppfølging viste 28 av 65 pasienter (43 prosent) klinisk signifikant bedring, og 27 av de 59 pasientene (46 prosent) som møtte til intervju, hadde ikke lenger noen psykisk lidelse. Disse resultatene skyldtes særlig bedring av affektive lidelser. Antall konsultasjoner i tidsperioden var i median 53 (spredning 4–328). Det var ingen signifikant forskjell mellom pasienter som var behandlet av psykiatrisk sykepleier eller av psykolog/psykiater. Bortsett fra høyere snittalder fant vi ingen signifikant forskjell mellom de pasientene som viste klinisk bedring, og de som ikke viste bedring.
Konklusjon: Til tross for mange konsultasjoner ved DPS oppnådde bare en moderat andel av pasientene en signifikant symptomlette. Terapeutenes profesjon synes å være uten betydning for effektene på sikt.
Referer til artikkelen
Olssøn I, Dahl A. Nesten halvparten fikk varig bedring etter behandling ved psykiatrisk poliklinikk. Sykepleien Forskning. 2018; 13(72553):e-72553. DOI: 10.4220/Sykepleienf.2018.72553
Stortingsproposisjonen Opptrappingsplanen for psykisk helse (1) medførte en stor økning av personellmessige og økonomiske ressurser ved de distriktspsykiatriske sentrene (DPS). Ifølge DPS-veilederen (2) har DPS ansvar for å gi spesialisert utredning og behandling poliklinisk, ambulant eller som dag- og døgnbehandling.
Videre skal helsetjenestene som tilbys ved DPS-ene, være trygge og virkningsfulle samt inneholde systemer for evaluering og kvalitetssikring. DPS-veilederen slår fast at denne utviklingen og ressursfordelingen bør reflekteres i forskningsaktivitet ved DPS-ene.
Helsedirektoratets rapport Distriktspsykiatriske tjenester 2015 (3) fastslår følgende: «Justert for befolkningsvekst har den polikliniske aktiviteten økt med 167 prosent over perioden 1998–2015. Veksten har i sin helhet kommet ved DPSene. Andel konsultasjoner ved DPS har dermed økt fra 53 til 86 prosent av konsultasjonene.»
Sentrale helsemyndigheter har ikke utarbeidet normtall for bemanning ved DPS-er, men de fremhever at det er viktig med en tverrfaglig sammensatt personalgruppe der representasjonen av spesialister skal være sterk nok til å ivareta en forsvarlig spesialisthelsetjeneste (2). På landsbasis utgjør høyskoleutdannede med tilleggsutdanning 28 prosent av klinikerne ansatt ved DPS-enes poliklinikker (3).
Annen forskning på temaet
I et samfunnsmessig og helseøkonomisk perspektiv er det viktig å innhente opplysninger om effektene av den polikliniske behandlingen som gis ved DPS-ene. Det er viktig å få systematisert kunnskap om hva pasientene oppnår av endringer over tid, hvilke pasienter som oppnår endring, samt å kartlegge hvilke faktorer som har betydning for disse endringene, inklusive terapeutenes profesjon.
I et litteratursøk i PubMed og CINAHL har vi ikke funnet noen relevante norske studier fra DPS-ene om disse forholdene. Internasjonal forskning fra psykisk helsearbeid dreier seg om sykepleierens rolleforståelse generelt (4), vesentlig beskrevet innen primærhelsetjenesten (5, 6).
Fra poliklinisk spesialisthelsetjeneste finnes publikasjoner om sykepleiernes funksjon i avgrensede roller, som eksempelvis å stimulere til fysisk aktivitet (7) samt deres koordinerende rolle for å bedre psykisk syke pasienters tilgjengelighet til allmennlege og psykiater (8), eller for å sikre kontinuitet mellom forskjellige behandlingsnivåer (9). Enkelte studier sammenlikner psykiatriske sykepleiere og psykiatere, men kun i en avgrenset klinisk problemstilling som risikovurdering (10, 11).
Vi har ikke funnet internasjonal forskning som beskriver graden av pasientopplevd bedring eller symptomlette der sykepleierne arbeider mer selvstendig i spesialisthelsetjenesten med både utredning og behandling, slik tilfellet er ved våre norske DPS-er. Dette funnet er i tråd med Helsedirektoratets rapport (12) som beskriver den internasjonale litteraturen om temaet på denne måten:
«Slike konsultasjonsbaserte tilbud organiseres på forskjellige måter i ulike land og typen helsepersonell som involveres kan variere, herunder psykiatrisk sykepleier, psykolog, psykiater eller annet autorisert helsepersonell. Det finnes lite komparative data tilgjengelig når det gjelder tilgang og bruk av konsultasjonsbaserte tjenester.»
Hensikten med studien
Hensikten med vår naturalistiske pilotstudie var å undersøke i hvilken grad pasienter oppnådde varig bedring etter behandling ved allmennpsykiatrisk poliklinikk. Vi ønsket dessuten å kartlegge hvilke faktorer som påvirket slik bedring, inkludert betydningen av terapeutens profesjon.
Forskningsspørsmålene for studien var som følger:
Foreligger det signifikante endringer i symptombelastning og forekomsten av psykiatriske diagnoser hos pasientene som har fått behandling ved vårt DPS når de følges opp i gjennomsnitt seks år senere? I så tilfelle, hva karakteriserer de pasientene som blir bedre, og er terapeutenes profesjon av betydning?
Metode
Studien omfattet pasienter behandlet ved DPS Elverum-Hamar, allmennpsykiatrisk poliklinikk. Basisundersøkelsen omfattet 156 pasienter som fikk utredning og behandling mellom 1. februar 2009 og 15. mai 2010. Eksklusjonskriterier ved basisundersøkelsen var alder under 20 år, klinisk merkbar kognitiv reduksjon, psykose, alvorlig suicidalfare, alvorlig somatisk sykdom eller språkproblemer. Pasienter med alkohol- eller rusmiddelmisbruk ble behandlet ved en annen enhet i DPS-et.
I basisundersøkelsen spurte terapeutene inkluderbare pasienter om de var villige til å delta. Siden den opprinnelige studien hadde som mål at 50 prosent av pasientene skulle ha en personlighetsforstyrrelse (PF), forespurte vi ikke alle pasientene. Det er imidlertid dokumentert at forekomsten av PF ved henvisning til spesialisthelsetjenesten ligger på omtrent 50 prosent (13). Utfyllende informasjon om inkluderingsprosessen er beskrevet i en annen artikkel (14).
I etterundersøkelsen fikk vi svar fra 65 av pasientene (42 prosent). Én pasient var død og 13 hadde ukjent adresse (konvolutten kom i retur). Dermed mottok 142 pasienter skriftlig invitasjon om å delta i tidsperioden fra 22 april 2015 til 30. mars 2016. Etter én purring svarte 97 av de inviterte (68 prosent), hvorav 26 (18 prosent) ikke ønsket å delta, 4 (3 prosent) ikke møtte til avtalt time, mens 67 (47 prosent) deltok (figur 1).
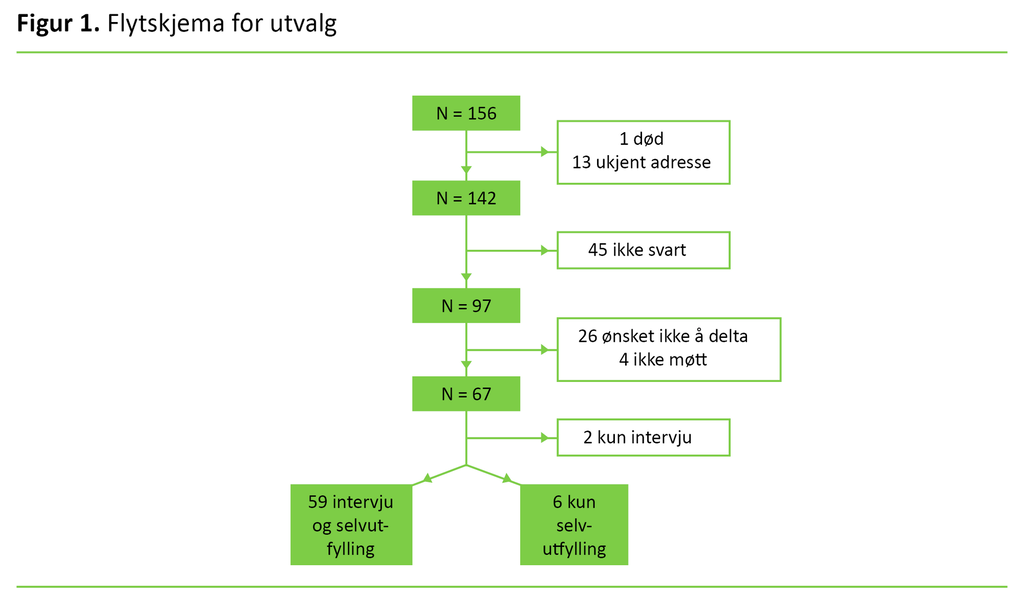
Av de 67 deltakerne møtte 59 (88 prosent) til intervju og leverte tilfredsstillende utfylt spørreskjema. Seks pasienter returnerte bare utfylt spørreskjema, og to pasienter møtte kun til intervju. Våre analyser baserer seg på de 65 pasientene som besvarte symptominstrumentet (SCL-90-R, se avsnittet nedenfor), og på de 59 pasientene som hadde diagnostiske intervjuer både ved basisundersøkelsen og ved oppfølgingen.
Demografi
Demografiske data ble dikotomisert som følger: parstatus i «gift/samboer» og «aleneboende», utdannelse i «mindre eller lik 12 års utdannelse (lav)» og «mer enn 12 års utdannelse (høy)», arbeidssituasjon i «inntektsgivende arbeid» og «ikke-inntektsgivende arbeid».
Full- og deltidsansatte og selvstendig næringsdrivende pasienter representerte den første gruppen, mens sykmeldte, arbeidsledige, de på trygd og arbeidsavklaringspenger hørte til den andre. Selvrapportert helse gjaldt spørsmålet «Hvordan er helsa di nå?» med fire svaralternativer («dårlig», «ikke helt god», «god» eller «svært god»), dikotomisert som «god helse» og «dårlig helse», med to alternativer i hver kategori (15).
Sjekkliste for symptombelastning
The Symptom Checklist 90 Revised (SCL-90-R) (16, 17) er et mål for pasientenes psykiatriske symptombelastning siste uken. SCL-90-R består av 90 spørsmål som skåres på en fempunkts skala (0–4) fra «ikke i det hele tatt» til «veldig mye».
The Global Severity Index (GSI) er et mål på generell psykopatologi i SCL-90-R, og GSI blir beregnet ved å summere skårene på de ni underskalaene og dividere dette tallet på totalt antall spørsmål. Alle de 65 pasientene leverte komplette SCL-90-R-besvarelser ved begge måletidspunktene.
Intervjuer
MINI internasjonalt nevropsykiatrisk intervju (MINI) er et strukturert intervju for akse I-diagnoser i DSM-IV-klassifikasjonen. Den norske 5.0.0-versjonen fra 2007 er brukt ved begge undersøkelsestidspunktene (18).
I basisundersøkelsen foretok terapeutene MINI-intervjuet, og fordelingen av hoveddiagnosene deres var affektive lidelser 71 prosent, angstlidelser 24 prosent og andre lidelser 5 prosent. Ved oppfølgingen gjennomførte førsteforfatteren MINI-intervjuene.
SCID-II-intervjuet ble brukt til å kartlegge PF. Intervjuet dekker ti spesifiserte PF-er samt kategorien PF – ikke nærmere angitt (PF-NOS) (19). Vi brukte den offisielle norske versjonen av SCID-II, sist revidert i 2004.
Terapeutene foretok intervjuet ved basisundersøkelsen, der alle på forhånd hadde deltatt i et to dagers SCID-II-kurs i regi av Nasjonal kompetansetjeneste for personlighetspsykiatri. Terapeutene fant at 41 prosent av pasientene hadde én eller flere PF-er. Ved oppfølging gjennomførte førsteforfatteren SCID-II-intervjuet.
Bruk av psykofarmaka (antipsykotika, antidepressiva, anxiolytika) ble bare registrert ved oppfølgingsintervjuet.
Behandlere
Terapeutenes profesjon ble delt i sykepleiere med videreutdannelse i psykiatri og en terapeutisk etterutdannelse (kognitiv/gruppeanalytisk terapi) som den ene gruppen, og psykiatere, LIS-leger (leger i spesialisering), psykologspesialister og psykologer som den andre.
Fra den elektroniske journalen registrerte vi summen av alle behandlingskontakter, det vil si samtaler og telefoner, og ytterligere behandlingsserier utover indeksbehandlingen som pasientene hadde mottatt i Divisjon psykisk helsevern, Sykehuset Innlandet fra starten av basisundersøkelsen og til etterundersøkelsen.
Kontaktene omfattet polikliniske individualsamtaler, gruppesamtaler og samtaler med terapeut under eventuelle innleggelser samt telefonkonsultasjoner på minst 15 minutter. Kontakt med pasienter ved brev eller e-post inngikk ikke i kontaktene.
Basis- og etterundersøkelsen var anbefalt av Regional komité for medisinsk og helsefaglig forskningsetikk, Sør-Øst-Norge (referansenummer 2014/95). Alle pasientene leverte skriftlig informert samtykke til å delta.
Analyser
Vi analyserte kontinuerlige variabler med t-tester, og ved skjev fordeling med Wilcoxon Signed Rank-tester merket med * i tabellene. Vi brukte Fishers eksakte test for å analysere kategoriske variabler. Endring over tid på kontinuerlige variabler ble analysert med paret t-test. Vi beregnet effektstørrelsen på endringene i GSI-skåren med Cohens d-statistikk (20).
Klinisk signifikant bedring ble satt til en reduksjon på ≥0,34 på GSI-skåren fra basis- til etterundersøkelsen siden den verdien svarte til et standardavvik (SD) på 0,5 av gjennomsnittsskåren på GSI ved basisundersøkelsen (21, 22). Statistisk signifikans ble satt til p < 0,05, og alle tester var tosidige. Alle analyser ble gjort med SPSS versjon 23 (IBM, Armonk, NY).
Resultater
Vi foretok en frafallsanalyse som sammenliknet terapeutenes profesjon, pasientenes demografiske data og psykopatologi ved basisundersøkelsen mellom de 65 pasientene som deltok i etterundersøkelsen, og de 91 som ikke gjorde det.
Analysen viste bare én signifikant forskjell – deltakerne var signifikant eldre: 39,4 år (SD = 11,5) sammenliknet med 35,4 år (SD = 11,9) hos dem som ikke deltok. Det var ingen signifikant forskjell i svarprosent avhengig av om pasienten hadde møtt til spesialsykepleier eller lege/psykolog.
Gjennomsnittlig tid fra basis- til etterundersøkelsen var 6,1 år (SD = 0,4). De 65 pasientene som deltok, var i snitt 45,5 år (SD = 11,4) ved etterundersøkelsen. Seksti prosent var gift eller samboende, 52 prosent hadde høy utdannelse, og 45 prosent var i inntektsgivende arbeid. Ingen av disse prosentandelene hadde endret seg signifikant fra basisundersøkelsen (tabell 1).
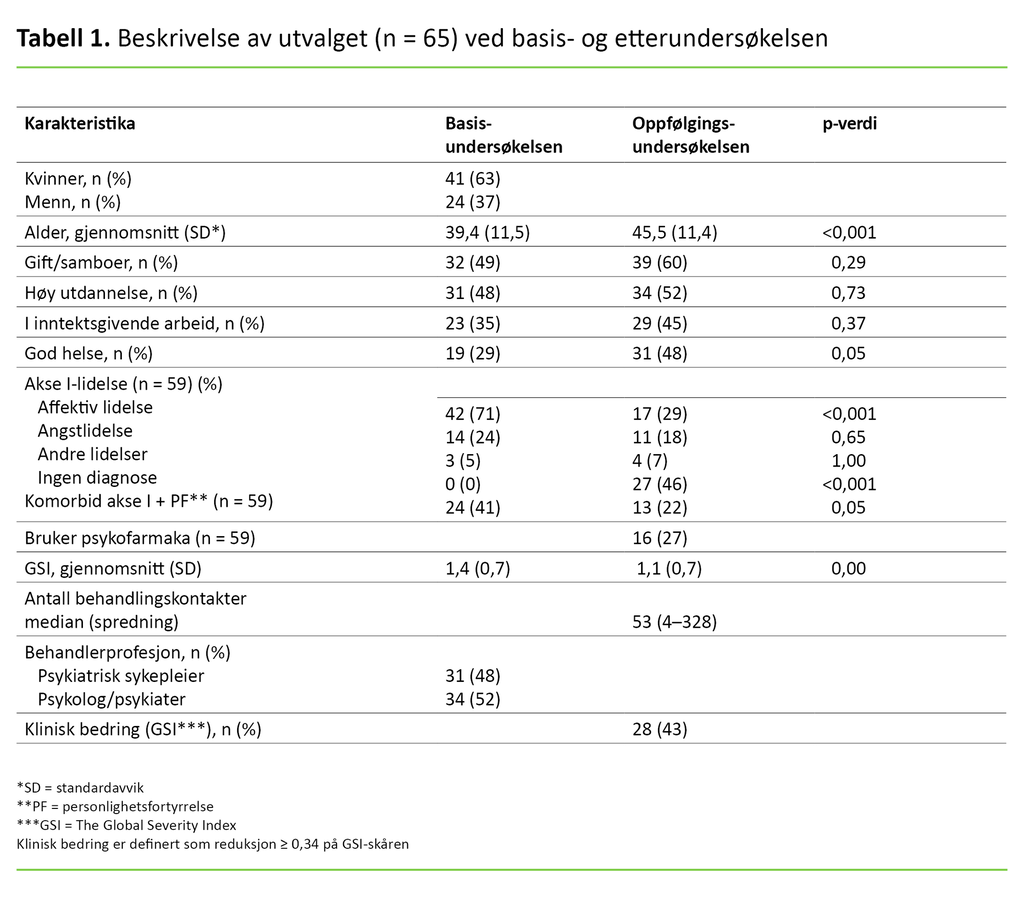
Andelen som rapporterte om god helse, hadde økt fra 29 prosent til 48 prosent, noe som var nesten signifikant (p = 0,05). Antall behandlingskontakter i denne tidsperioden var i median 53, med spredning fra 4 til 328.
Tjuesju av 59 pasienter (46 prosent) var uten noen psykiatrisk diagnose ved etterundersøkelsen. Disse tilfellene handlet særlig om reduksjon i forekomsten av affektive lidelser (71 prosent ved basis- og 29 prosent ved etterundersøkelsen, p < 0,001). Endringene var ikke signifikante for de to andre diagnosegruppene. Reduksjonen av pasienter med komorbide akse I + PF-lidelser var nesten signifikant (p = 0,05) (tabell 1).
GSI viste signifikant bedring av snittskårene ved etterundersøkelsen sammenliknet med basisundersøkelsen, og effektstørrelsen var 0,43 målt som Cohens d.
Kravet til klinisk signifikant bedring på GSI ble oppfylt for 28 pasienter (43 prosent). Disse pasientene var i gjennomsnitt eldre enn gruppen av pasienter som ikke viste signifikant bedring (p = 0,03, effektstørrelse 0,54), men ellers fant vi ingen signifikante gruppeforskjeller ved basisundersøkelsen på sosiodemografiske data, helse eller diagnoseforekomst (tabell 2).
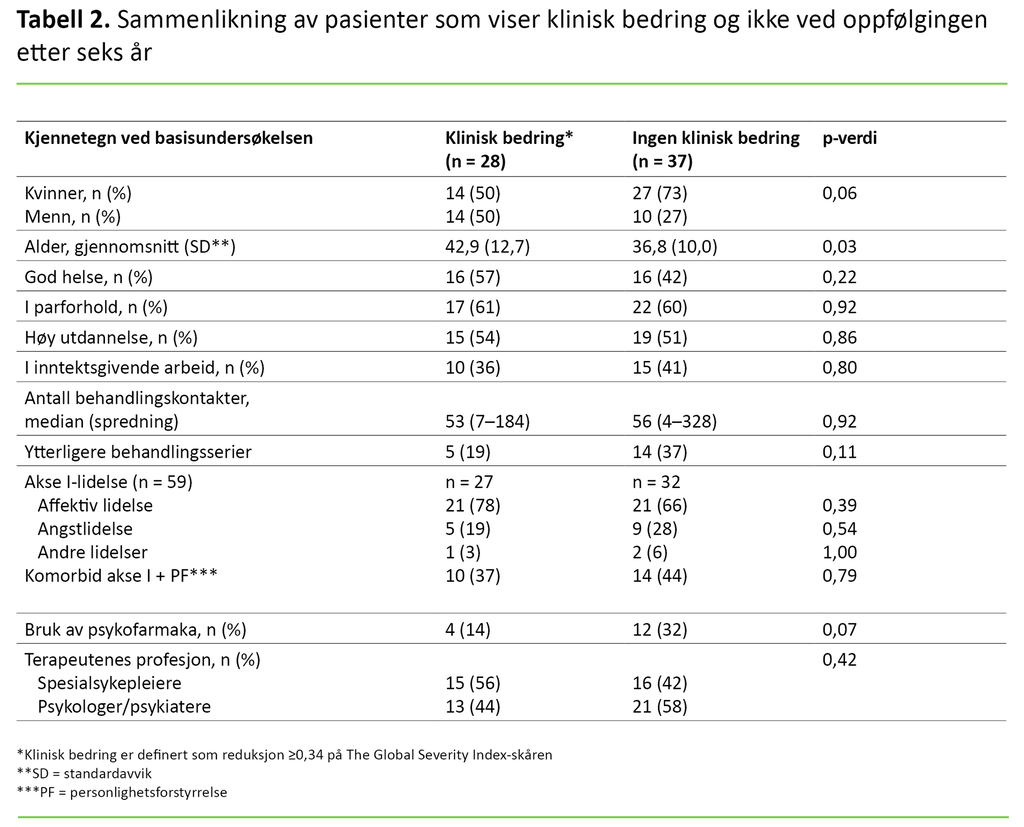
Det var ingen signifikant forskjell i medianen av antall journalførte behandlingssamtaler mellom dem som viste klinisk bedring (53, spredning 7–184), og dem som ikke gjorde det (56, spredning 4–328).
Andelen som hadde fått to eller tre behandlingsserier, var 19 prosent blant dem som viste bedring, og 37 prosent blant dem som ikke viste bedring (p = 0,11). Andelen som brukte psykofarmaka ved oppfølgingen, var 14 prosent blant dem som viste bedring, og 32 prosent blant dem som ikke viste bedring (p = 0,07).
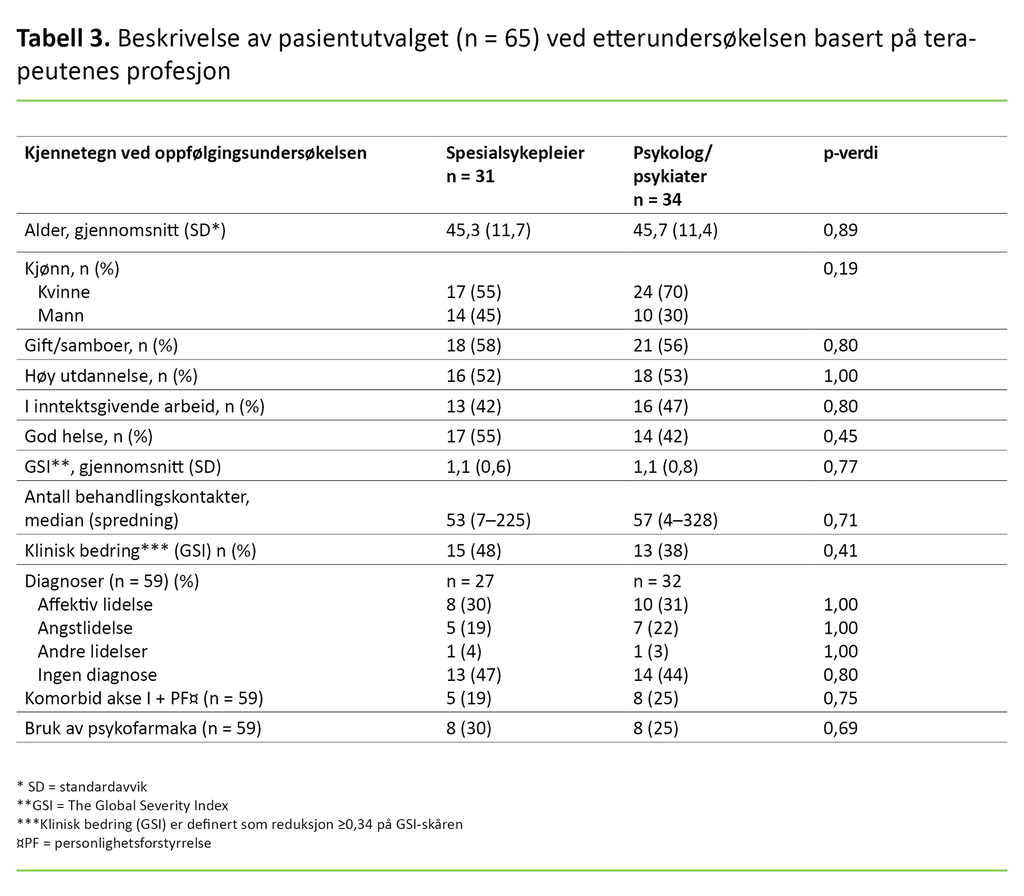
Det var ingen signifikante forskjeller i bedring mellom pasienter som ble behandlet av spesialsykepleiere, sammenliknet med dem som hadde fått behandling av psykologer eller psykiatere (tabell 3).
Diskusjon
Ved oppfølgingen viste 28 pasienter (43 prosent) klinisk signifikant varig bedring, og 27 av 59 pasienter (46 prosent) hadde ikke lenger noen psykisk lidelse. Dette skyldtes særlig bedring av affektive lidelser.
Bortsett fra høyere snittalder fant vi ingen signifikante forskjeller mellom de pasientene som viste klinisk bedring, og de som ikke viste bedring. Det var ingen signifikante forskjeller i varig bedring mellom pasienter behandlet av psykiatriske sykepleiere eller av psykolog/psykiater.
Terapeutisk innsats og behandlingskontakter
Sett i relasjon til medianen av antall behandlingskontakter på 53, er det nærliggende å vurdere andelen på 43 prosent med varig bedring som beskjeden. Å finne forskningsbaserte sammenlikningsdata til en så heterogen pasientgruppe har imidlertid vist seg vanskelig. Femtitre behandlingskontakter virker etter vår oppfatning umiddelbart høy. Til sammenlikning anbefales ofte kognitive terapier på 10–15 timer og dynamisk korttidspsykoterapi på 12–20 timer ved rene akse I-lidelser, som angst og depresjon.
Imidlertid består den kliniske virkeligheten i spesialisthelsetjenesten ofte av pasienter med sammensatte lidelser, og av den grunn har det eksempelvis i Danmark vært nødvendig å utvide dimensjoneringen av pakkeforløp ved psykiske lidelser, som opprinnelig anga henholdsvis 15 og 18 timer ved disse lidelsene.
I Helsedirektoratets høringsutkast (23) om pakkeforløp for behandling i psykisk helsevern er angivelsen konkret timetall utelatt. Selv om det ikke er kontrollert for symptomnivå ved behandlingsstart, er det interessant at antall behandlingskontakter overlapper mellom gruppen som viser bedring, og den som ikke gjør det.
Dette funnet kan tolkes på flere måter som har stor betydning for behandlingsaktiviteten ved DPS, om vi våger å generalisere. Én tolkning er at det gis mange behandlingskontakter generelt uten at det foretas evalueringer underveis av hvorvidt pasientene faktisk blir bedre. Et annet synspunkt er at det gjøres evalueringer, men at terapeutene velger å fortsette med pasienter som reelt sett har lite endringspotensial, eller som kanskje har liten motivasjon.
En tredje tolkning er at det kreves mye arbeid og dokumentasjon av terapeutene å avslutte pasienter, for så å ta inn nye. Dette systemkravet kan medføre at terapeutene holder på pasientene av bekvemmelighet, slik at antall kontakter presses oppover uten noen god faglig begrunnelse.
Assosierte forhold til bedring
Symptombedringen er ikke signifikant assosiert med det å være i jobb eller ha god selvrapportert helse, men dette funnet kan henge sammen med mulige type II-feil. Av de 65 pasientene som deltok, økte andelen i inntektsgivende arbeid og med selvrapportert god helse med henholdsvis 10 og 19 prosentpoeng (tabell 1).
Funnene våre antyder at både den samfunnsøkonomiske og personlige gevinsten over tid er moderat, samtidig som andre forhold, som ikke ble kartlagt i studien, kan spille inn. Som eksempel kan nevnes at redusert forekomst av affektive lidelser ved oppfølging kan skyldes spontanremisjon (24). Et annet eksempel er bruk av antidepressiver. Vi har dessverre ikke data på hvor mange pasienter som sto på antidepressive legemidler ved henvisningstidspunktet eller fikk legemidlet forordnet i løpet av basisundersøkelsen.
Våre terapeuter har god kjennskap til de nasjonale retningslinjene for behandling av angstlidelser og affektive lidelser. Vi har imidlertid ikke spesifikt kartlagt i hvor stor grad retningslinjene ble fulgt. Helsedirektoratet forutsetter at behandlingen gitt i den psykiatriske spesialisthelsetjenesten følger disse retningslinjene.
Siden behandlingsresultatet i studien er moderat holdt opp mot omfanget av gitt behandling, mener vi etterlevelse av behandlingsretningslinjer med fordel kan være temaet for nye studier av behandlingsresultatene ved DPS-er.
Profesjon
Terapeutene ved DPS-ene har forskjellig profesjon og yrkeserfaring, og i tillegg varierer deres teoretiske interessefelt og omfanget av deres videreutdannelse. I kraft av sin kompetanse har psykiatriske sykepleiere med terapeutisk etterutdannelse opparbeidet seg økende selvstendighet som terapeuter.
Et interessant spørsmål er hvorvidt spesialsykepleiere oppnår behandlingsresultater som ikke avviker vesentlig fra det som oppnås av psykiatere og psykologer. Med utgangspunkt i profesjon fant vi ingen signifikante forskjeller i behandlingsresultatet. Det var heller ikke slik at «sykere» pasienter med høyere GSI-skår ved basisundersøkelsen ble fordelt skjevt mellom de to profesjonsgruppene. Funnet underbygger at spesialsykepleierne er likeverdige terapeuter i et tverrfaglig samarbeid for pasienter henvist til allmennpsykiatrisk poliklinikk på DPS.
Pasienter som hadde en spesialsykepleier som terapeut ved basisundersøkelsen, kan i senere behandlingsserier ha hatt lege eller psykolog som terapeut, og omvendt. På grunn av gjennomstrømming av terapeuter kan det også ha forekommet slike terapeut- eller profesjonsskifter i løpet av selve basisundersøkelsen. Vi har ikke data på slike skifter, men vårt inntrykk er at de forekom så sjelden at det ikke påvirker resultatet.
Flere profesjoner med treårige grunnutdannelser gir i dag mulighet for å utvide til mastergrad i psykisk helsearbeid. Faggruppen for sykepleiere innen psykisk helse og rus (SPOR) arbeider for å få til et masterstudium basert på en ren sykepleierfaglig fordypning (25), mens andre mener sykepleiere trenger en master i psykiatrisk behandling (26).
Vi mener at vårt funn kan ha betydning for den pågående diskusjonen om profesjon og bemanningspolitikk ved DPS-ene. Ikke minst lønnsmessig er det betydelige profesjonsforskjeller, uten at vi i denne studien finner at terapeutenes profesjon har betydning for graden av bedring.
Tidligere studier
Vi har ikke funnet at spesialsykepleieres resultater med samtaleterapi på spesialistnivå tidligere er forskningsmessig dokumentert, men viser til at sykepleiernes rolle og funksjon i kommunalt helse- og rusarbeid er godt beskrevet (27). Rapporten viser at flertallet av sykepleiere som arbeider innen psykisk helse og rus, har videreutdanning og mer enn fem års klinisk erfaring. Den viser også at de som jobber direkte klinisk, er de med høyest utdanning, uten at behandlingsresultater blir omtalt.
Helsedirektoratets rapport (12) slår fast at det er lite internasjonal forskning som på en tilfredsstillende måte sammenlikner oppnådd behandlingsresultat mellom de ulike profesjonene ansatt på poliklinisk psykiatrisk i spesialisthelsetjenesten.
Studiens styrke og begrensninger
I utgangspunktet mener vi at pasientmaterialet vårt med affektive lidelser (mest depresjoner), angstlidelser og komorbide PF-er er ganske representativt for hva som stort sett behandles ved allmennpsykiatriske poliklinikker ved norske DPS-er med tilsvarende organisering. Frafallsanalysen viste minimale forskjeller ved basisundersøkelsen mellom de som deltok i etterundersøkelsen, og de som ikke gjorde det, noe som styrker materialets representativitet.
Ved oppfølgingen sa 17 prosent (n = 26) av de inviterte pasientene nei til å delta, og det kan skyldes erfaringene med DPS-et, behandlingsresultatet eller behov for å legge den perioden av livet bak seg. Det samme kan være tilfellet med de 45 pasientene (29 prosent) som ikke svarte.
Om disse 46 prosentene av basismaterialet ville påvirket andelen med varig bedring på positiv eller negativ måte, finner vi det vanskelig å mene noe om. Det var ingen signifikant forskjell i svarprosent avhengig av om pasienten hadde møtt til spesialsykepleier eller lege/psykolog.
Basert på våre erfaringer vil knapt halvparten av tidligere polikliniske DPS-pasienter delta i en etterundersøkelse seks år etter behandlingsstart. Dette funnet kan være av betydning for planleggingen av nye etterundersøkelser ved allmennpsykiatriske poliklinikker på DPS.
Vi tror andelen som deltar, kan bli høyere dersom pasientene tilskrives av sine tidligere terapeuter fremfor av en overlege som er ukjent for pasientene, eller dersom pasientene får et insentiv til å delta. At oppfølgingen ble gjort etter seks år, er en styrke i den forstand at behandlingen er kommet på avstand, og pasientene kan vekte betydningen av behandlingen opp mot andre livshendelser.
Frafallet i studien og manglende opplysninger om i hvor stor grad terapiene ble avsluttet etter avtale, gir funnene våre en svakhet med sannsynlig seleksjonsskjevhet mot pasienter som enten var fornøyde med behandlingen og/eller var tilfredse med sin nåværende livssituasjon. Frafallet gjør også at gruppene vi undersøkte, er små med økt risiko for statistiske type II-feil. Det betyr at flere forskjeller kunne vært signifikante dersom gruppen vår hadde vært større, noe som er en selvstendig svakhet ved studien.
En tredje svakhet er en oppfølgingstid på seks år, uten at vi tok hensyn til mulige mellomliggende variabler i designet vårt. Mellomliggende variabler kan være negative livshendelser i oppfølgingsperioden, som tap av nære pårørende, samlivsbrudd eller arbeidsløshet. I løpet av en periode på seks år må vi også ta høyde for at spontanbedring kan forekomme. Til tross for disse svakhetene kan vi ikke utelukke at behandlingen er en forklaringsfaktor for den registrerte bedringen.
En siste svakhet gjelder diagnostikk som ble gjort av mange terapeuter ved basis-undersøkelsen, og bare av førsteforfatteren ved oppfølgingen, selv om samme diagnoseverktøy ble brukt ved begge undersøkelsene. Av den grunn valgte vi endring av selvrapportert symptombelastning (GSI) som vårt primære resultatmål.
Implikasjoner av studien
For noen få år siden skrev en av våre ledende psykiatere Trond F. Aarre (28) at psykiatrien ikke skulle kreve mer ressurser, men heller vurdere arbeidsmåten til de ansatte. Våre funn kan tas til inntekt for Aarres konklusjon. Det er bra at ressurser er tilført, men det er bekymringsfullt at det til tross for kravet i forskriftene forskes lite på hva behandlingen utført ved DPS-ene betyr for pasientenes funksjons- og symptomnivå.
Sentrale helsemyndigheter bør derfor sammen med regionale helseforetak kartlegge mulige hindringer og iverksette tiltak for å stimulere til behandlingsforskning ved DPS-ene. Produksjonskravet ved DPS er høyt, og det er krevende å planlegge og gjennomføre forskning som øker terapeutenes arbeidsbyrde.
Konklusjon
Sentrale helsemyndigheter krever at psykisk helsearbeid skal være nyttig og kostnadseffektivt. Vår studie viser at til tross for mange behandlingskontakter ved DPS, oppnår bare en moderat andel av pasientene varig bedring. Terapeutenes profesjon synes å være uten betydning for dette funnet.
Resultatene våre tilsier at det er et behov for å gjennomgå pasientseleksjon og arbeidsform ved de allmennpsykiatriske poliklinikkene på DPS. Det er også behov for å undersøke om pasientseleksjonen og arbeidsformen er i tråd med gjeldende nasjonale retningslinjer for de vanligste diagnosene.
Takk til spesialsykepleier Hildur Rosenlund Engen, som har bidratt i datainnsamlingen og lest korrektur på manuskriptet.
Referanser
1. St.prp. nr. 63 (1997– 98). Om opptrappingsplan for psykisk helse 1999–2006. Oslo; Sosial- og helsedepartementet 1998. Tilgjengelig fra: https://www.regjeringen.no/no/dokumenter/stprp-nr-63-1997-98- /id201915/ (nedlastet 20.11.2017).
2. Sosial- og helsedirektoratet. Distriktspsykiatriske sentre – med blikket vendt mot kommunene og spesialiserte sykehusfunksjoner i ryggen. Oslo; 2006. Veileder IS-1388. Tilgjengelig fra: https://helsedirektoratet.no/retningslinjer/distriktspsykiatriske-sentre-med-blikket-vendt-mot-kommunene-og-spesialiserte-sykehusfunksjoner-i-ryggen (nedlastet 05.09.2018).
3. Helsedirektoratet. Distriktspsykiatriske tjenester 2015. Driftsindikatorer for distriktspsykiatriske sentre. Oslo; 2016. Rapport IS- 2579. Tilgjengelig fra: https://helsedirektoratet.no/publikasjoner/distriktspsykiatriske-tjenester-driftsindikatorer-for-distriktspsykiatriske-sentre (nedlastet 05.09.2018).
4. Hurley J, Lakeman R. Becoming a psychiatric/mental health nurse in the UK: A qualitative study exploring processes of identity formation, Issues in Mental Health Nursing. 2011;32(12):745–51.
5. Barlow K. Perceptions of the role of the community psychiatric nurse. Nurs Times. 2006;102(9):34–8.
6. Chamberlain-Salaun J, Mills J, Park T. Mental health nurses employed in Australian general practice: Dimensions of time and space. International Journal of Mental Health Nursing. 2011;20(2):112–8.
7. Happell B, Platania-Phung C, David Scott D. Proposed nurse-led initiatives in improving physical health of people with serious mental illness: a survey of nurses in mental health. Journal of Clinical Nursing. 2014; 23(7–8):1018–29.
8. Happell B, Palmer C, Tennent R. Mental. Health nurse incentive program: Contributing to positive client outcomes. Intern J of Mental Health Nursing. 2010;19(5):331–9.
9. Rose LE, Gerson L, Carbo C. Transitional care for seriously mentally ill persons: a pilot study. Arch Psychiatr Nurs. 2007;21(6):297–308.
10. Weston SN. Comparison of the assessment by doctors and nurses of deliberate self-harm. Psychiatric Bulletin. 2003;27(2):57–60.
11. Murphy E, Kapur N, Webb R, Cooper J. Risk assessment following self-harm: comparison of mental health nurses and psychiatrists. J Adv Nurs. 2011;67(1):127–39.
12. Helsedirektoratet. Internasjonalt perspektiv på psykisk helse og helsetjenester til mennesker med psykiske lidelser. Oslo; 2015. Rapport IS-2314. Tilgjengelig fra: https://helsedirektoratet.no/publikasjoner/internasjonalt-perspektiv-pa-psykisk-helse-og-helsetjenester-til-mennesker-med-psykiske-lidelser (nedlastet 05.09.2018).
13. Alnaes R, Torgersen S. DSM-III symptom disorders (Axis I) and personality disorders (Axis II) in an outpatient population. Acta Psychiatr Scand. 1988;78(3):348–355.
14. Olssøn I, Sørebø Ø, Dahl AA. A cross-sectional testing of the Iowa Personality Disorder Screen in a psychiatric outpatient setting. BMC Psychiatry. 2011; 11:105. Tilgjengelig fra: https://bmcpsychiatry.biomedcentral.com/articles/10.1186/1471-244X-11-105 (nedlastet 20.11.2017).
15. Norges teknisk-naturvitenskapelige universitet. Helseundersøkelsen i Nord-Trøndelag. Tilgjengelig fra: http://www.ntnu.no/hunt/skjema (nedlastet 20.11.2017).
16. Derogatis LR. SCL-90-R: administration, scoring and procedures manual. Minneapolis, MN: National Computer Systems; 1994.
17. Pedersen G, Karterud S. Is SCL-90R helpful for the clinician in assessing DSM-IV symptom disorders? Acta Psychiatr Scand. 2004;110(3):215–24.
18. Sheehan DV, Lecrubier Y, Janvas J, et al. Mini International Psychiatric Interview (MINI) version 5.0.0. Tampa, FL: University of South Florida, Institute for Research in Psychiatry og Paris: INSERM-Hôpital de la Salpetière; 2006.
19. First MB, Gibbon M, Spitzer R.L, Williams JBW, Benjamin LS. Structured clinical interview for the DSM-IV Axis II Personality Disorders (SCID-II). Washington, DC: American Psychiatric Press; 1997.
20. Cohen J. Statistical power analysis for the behavioral sciences. New York: Routledge; 1998.
21. Jacobson NS, Truax P. Clinical significance: a statistical approach to defining meaningful change in psychotherapy research. J Consult Clin Psychol. 1991;59(1):12–9.
22. Sloan JA, Vargas-Chanes D, Kamath CC, Sargent DJ, Novotny P, Atherton P, et al. Detecting worms, ducks, and elephants: A simple approach for defining clinically relevant effects in quality-of-life measures. J Cancer Integr Med. 2003;1:41–7.
23. Helsedirektoratet. Pakkeforløp for behandling i psykisk helsevern, voksne. Høringsutkast. Oslo; 2018. Tilgjengelig fra: https://helsedirektoratet.no/horinger/behandling-i-psykisk-helsevern-voksne-pakkeforlop (nedlastet 12.02.2018).
24. Fuller-Thomson E, Battiston M, Gadalla TM, Brennenstuhl S. Bouncing back: remission from depression in a 12-year panel study of a representative Canadian community sample. Soc Psychiatry Psychiatr Epidemiol. 2014;49(6):903–10.
25. Lyngved K. Bedre masterutdanning. Psykisk helse og rus. 2016;03.
26. Schei Å. Vi trenger en master i psykiatrisk behandling. Sykepleien. 2014;01. Tilgjengelig fra: https://sykepleien.no/forskning/2014/01/vi-trenger-en-master-i-psykiatrisk-behandling (nedlastet 29.08.2018).
27. Senter for psykisk helse og rus. Sykepleie i kommunalt psykisk helse- og rusarbeid. Forskningsrapport nr. 16 /2015. Tilgjengelig fra: https://helsedirektoratet.no/Documents/Psykisk%20helse/Rapport_IS24_8_2017.pdf (nedlastet 05.09.2018).
28. Aarre TF. Manifest for psykisk helsevern. Oslo: Universitetsforlaget; 2010.

Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen
















0 Kommentarer