Legemiddelhåndtering i norske sykehjem med fokus på knusing av medikamenter
Bakgrunn: Studier i norske sykehjem viser at det er vanlig å tilsette medisiner i pasientenes mat uten at de vet det. Ni av ti sykehjem knuser tabletter som ikke skal knuses.
Hensikt: Derfor designet vi en studie i den hensikt å kartlegge rutiner og kvalitetssikring av legemiddelhåndtering i sykehjem med fokus på knusing og deling av medikamenter.
Metode: Det ble utviklet et spørreskjema som ble sendt til 721 sykehjem. Vi fikk svar fra 1037 avdelinger som representerte 463 sykehjem (64 prosent).
Resultat: Nesten halvparten av avdelingene oppgav at pasienten fikk tilsatt medisin i mat eller drikke uten at de visste det. Legen ble som regel, eller alltid, konsultert i 74 prosent av tilfellene, pårørende ble sjeldent konsultert (39 prosent av tilfellene). Ved tvil om et preparat kunne knuses, ble dette som regel eller alltid sjekket i 95 prosent av avdelingene. Felleskatalogen var den vanligste kilden til informasjon.
Konklusjon: Nesten 60 prosent av avdelingene oppgav at informasjonen i Felleskatalogen om knusing/ deling av legemidler enten var vanskelig å finne eller var uklar. Omtrent 40 prosent av de som brukte pakningsvedlegget hevdet at informasjon om knusing/deling var vanskelig å finne eller var uklar. 65 prosent av avdelingene registrerte aldri knusing/deling av legemidler som avvik.
Referer til artikkelen
Kirkevold Ø, Engedal K. Legemiddelhåndtering i norske sykehjem med fokus på knusing av medikamenter. Sykepleien Forskning. 2010; 5(1):16-25. DOI: 10.4220/sykepleienf.2010.0014
Bakgrunn
Undersøkelser viser at det er mange muligheter for feil i administrasjon av legemidler (1). Vanlige feil er at det gis feil legemiddel, feil dose eller legemiddel gis til feil pasient. Ifølge studier kan feil forventes i om lag 20 prosent av alle behandlingsforløp der medikamenter blir brukt, og 38 prosent av feilene er knyttet til administrasjon av legemidler (1). De fleste studiene er gjennomført på sykehus og ikke i Norge.
Skjult medisinering
Studier om bruk av tvang i norske sykehjem viser at 46 prosent av avdelingene på norske aldersinstitusjoner av og til knuser medisiner og tilsetter det i pasientens mat eller drikke uten at pasienten vet det (2). To studier viste at over 10 prosent av pasientene i norske sykehjem fikk tilsatt medisin i mat eller drikke uten at de visste det, men at det var færre pasienter som ble utsatt for denne praksisen i 2007 enn i 2000 (3, 4).
Knusing generelt
Det er hevdet at det å knuse tabletter og blande det i mat og drikke er lite problematisk så lenge det ikke gjelder medisiner som ikke skal knuses. Felleskatalogen opplyser hvilke medisiner som ikke skal knuses (for eksempel enterotabletter) (5). En litteraturgjennomgang med søk på knusing av medisiner viste imidlertid at det er flere problemer knyttet til knusing av medisiner: doseringen endres (vet ikke hvor mye pasienten får i seg), effekten endres (raskere absorpsjon, eller minsket effekt ved knusing av enterotabletter), medisinene forurenses ved at samme redskap blir brukt i knusing av tabletter til flere pasienter eller forurensing av miljø ved knusing av antibiotika eller medisiner med cytostatisk effekt (6-8). En studie gjennomført i Nord-Trøndelag, viser at ni av ti sykehjem knuste depottabletter eller enterotabletter (9).
Målsetting
Vi designet en studie for å kartlegge rutiner for hvordan knusing av legemidler håndteres i norske sykehjem. Problemstillingene var:
- Knuses og gis legemidler uten at pasientene vet om det?
- Hvis pasienten ikke vet eller forstår, i hvor stor grad involveres pårørende?
- Hva er legens rolle i avgjørelsen om knusing av medisin?
- Hvordan kontrolleres det at et legemiddel kan knuses eller deles?
- Hvordan brukes Felleskatalogen og pakningsvedlegget til å få informasjon om et legemiddel kan knuses/deles?
- Hvordan dokumenteres knusing/ deling av medisin?
- Hvilke behov ser personalet for forbedringer i rutiner for medisinering?
Metode
Det ble utviklet et spørreskjema for å kartlegge hva slags avdeling data hentes fra (somatisk avdeling, skjermet enhet eller annet), antall plasser på avdeling og hvem som deler ut medisin («sykepleier/vernepleier» eller «sykepleier/vernepleier og hjelpepleier/ omsorgsarbeider»). Det ble spurt om det gis skjult medisinering på avdelingen (daglig, ukentlig, av og til eller aldri) og om i hvor stor grad legen involveres i avgjørelsen om å gi medisin skjult og om pårørende informeres/spørres i slike situasjoner (se tabell 2). To spørsmål omhandlet om det ved tvil ble kontrollert om et legemiddel kunne knuses eller deles (se tabell 2 og 3).


Det ble spurt om Felleskatalogen ble brukt, og i tilfelle hvilken utgave (trykket utgave, internett, CD eller håndholdt PC [personal digital assistent PAD]) som ble brukt. Spørsmålene om hvor tilgjengelig (lett å finne/lett å forstå) informasjonen i Felleskatalogen er, er gjengitt i tabell 4. De samme spørsmålene som ble stilt om Felleskatalogen, ble også stilt om pakningsvedlegget til medisinene. Tre spørsmål omhandlet bruk av medikamentkort/ medikamentliste og to om avvikshåndtering (det første er gjengitt i tabell 5 og det andre var et åpent spørsmål om hvordan avvik registreres/håndteres). Til sist ble det spurt om behov for forbedringer (gjengitt i tabell 6). Til sammen var det 22 spørsmål, alle var lukkede med svaralternativer unntatt ett om hvordan avvik i administrasjon av legemiddel håndteres. Det ble fylt ut et skjema i hver avdeling. For å redusere feilkilden ved at forskjellige personer tolker spørsmålene forskjellig, ble det i veilederen for utfylling av skjemaet understreket at «det er best om tre fire personer som regelmessig administrerer medisiner på avdelingen, setter seg ned og fyller ut skjemaet sammen».
Utvikling av spørreskjema
Spørreskjemaet ble utviklet i tre faser. Første fase besto av et intervju med farmasøyt som hadde vært tilsynsfarmasøyt på sykehjem, og to gruppeintervju med en sykepleier, en hjelpepleier og en lege på et sykehjem. I intervjuet med farmasøyten og i første gruppeintervju på sykehjemmet fokuserte vi på hva intervjuobjektene opplevde som utfordringer i administrasjon av legemidler på sykehjem. I det andre gruppeintervjuet ble det fokusert på hva som kan gjøres bedre og hva vi bør vite mer om. På bakgrunn av disse intervjuene og funn fra tidligere studier (3, 4, 10) ble det laget et utkast til spørreskjema. I andre fase ble utkastet til skjema forelagt en gruppe sykepleiere fra to undervisningssykehjem. I denne gruppen ble de enkelte spørsmålsstillingene diskutert med henblikk på relevans i forhold til problemstillingen, forståelighet og entydighet. Etter dette ble utkastet ferdigstilt og lagt fram for gruppen på nytt. Dette førte til mindre endringer. Tredje fase var pilotutprøving av skjemaet på de to undervisningssykehjemmene som var med på utviklingen av skjemaet. Piloten besto i at fem avdelinger fikk skjemaet og fylte det ut, kun med den informasjonen som fulgte skjemaet. I tillegg svarte de på spørsmål om hvordan skjemaet fungerte når det gjaldt forståelighet og entydighet. Dette førte til nye justeringer før skjemaet ble trykket for denne studien.
Utsendelse
Nasjonalt kompetansesenter for aldring og helse har adresseliste over de fleste aldersinstitusjoner i Norge. Listen inneholder imidlertid andre institusjoner enn sykehjem. Denne listen ble brukt som utgangspunkt for å lage en utsendelsesliste. Listen ble manuelt gjennomgått og andre institusjoner enn sykehjem ble tatt ut. Det resulterte i 759 adresser. Det ble sendt ut fem spørreskjemaer til hver adresse med forespørsel om at skjemaene ble distribuert til avdelingene på institusjonene. Hvert sykehjem ble fortløpende nummerert. Returkonvoluttene var nummerert med sykehjemmets nummer slik at vi kunne se hvilket sykehjem som hadde svart. Dette ble registrert når konvoluttene ble åpnet, deretter ble konvoluttene makulert. Skjemaene hadde ingen identifiseringskoder. Vi fikk tilbakemelding fra 38 adressater om at de ikke var relevante for undersøkelsen. Den største delen av disse var feil adresse (retur fra posten 16 stk.) eller at institusjonen var nedlagt (6 stk.). Tretten mottakere av skjemaene svarte at de ikke var institusjon (for eksempel dagsenter eller eldresenter) og tre institusjoner fikk to forsendelser (to forskjellige adresser eller sammenslåtte institusjoner). Det vil si at 721 institusjoner ble inkludert i studien.
Statistikk
Resultatene presenteres med deskriptiv statstikk (antall og prosent). SPSS v 16.0 er brukt til alle analysene.
Etikk og juss
Spørreskjemaene inneholdt ingen personopplysninger verken om pasienter, personell eller andre. Besvarelsen var anonym og det var frivillig å svare. Det ble ikke sendt ut noen purringer og det var heller ikke noen premier/ sanksjoner mot dem som svarte/ ikke svarte. Undersøkelsen var derfor ikke meldepliktig til Personvernombudet eller regional etisk komité for forskningsetikk.
Resultater
Vi fikk svar fra 463 institusjoner (64 prosent) og fra 1037 avdelinger, det vil si gjennomsnittlig 2,2 avdelinger per institusjon. Det er avdelinger som er målgruppen for denne studien og antall avdelinger er utgangspunktet for presentasjon av resultater (N=1037). Den største gruppen var somatiske sykehjemsavdelinger (574; 55,4 prosent) og deretter skjermede enheter for personer med demens (256; 24,7 prosent). Noen av disse var bofellesskap for personer med demens og var ikke definert som sykehjem. Litt over 19 prosent av avdelingene krysset av for annet (199; 19,2 prosent). Dette var hovedsakelig rehabiliteringsavdelinger og avlastningsavdelinger. Åtte avdelinger besvarte ikke spørsmålet om type avdeling (0,8 prosent). I den videre behandlingen er somatiske avdelinger og «annet» slått sammen (773; 74,5 prosent). Avdelinger i denne kategorien (somatisk/annet) hadde signifikant flere pasienter enn skjermede enheter (17,6 pasienter vs. 12,0; student-t test p
Skjult medisinering
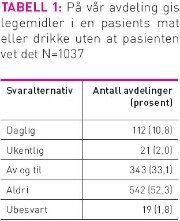
Nesten halvparten av avdelingene oppgav at de ga medisin knust i pasientenes mat eller drikke uten at pasientene visste det, i hvert fall av og til (tabell 1). Det var signifikant flere somatiske/ andre avdelinger som svarte at de aldri ga medisin uten at pasientene visste det, enn skjermede enheter (57,2 prosent vs 40,4 prosent; chi-kvadrat test p
Bruk av Felleskatalogen og pakningsvedlegg
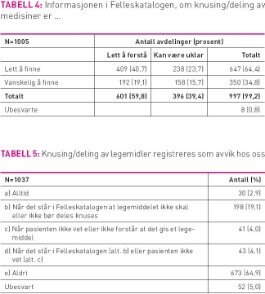
Det var 30 avdelinger (3 prosent) som oppga at de ikke brukte Felleskatalogen. Av de avdelingene som brukte Felleskatalogen var det 971 som brukte den trykte utgaven (94 prosent) mens tre avdelinger brukte PDA eller CD og 31 avdelinger brukte internettversjonen av Felleskatalogen. To avdelinger svarte ikke på dette spørsmålet. Av de 1005 avdelingene som oppga at de brukte Felleskatalogen anga 40,7 prosent at det var lett å finne og lett å forstå informasjon om knusing og deling av medikamenter i Felleskatalogen. Resten opplevde problem på et av disse to områdene (tabell 4). Det var 363 avdelinger (35,0 prosent) som oppgav at de ikke brukte pakningsvedlegget. Av de som brukte pakningsvedlegget var det langt de fleste som brukte vedlegget som lå i medisinesken (574; 55,4 prosent) mens 53 avdelinger (5,0 prosent) brukte internettutgaven. Av de 626 avdelingene som brukte pakningsvedlegget, var det 307 (59,1 prosent) som oppga at informasjonen i pakningsvedlegget om knusing/deling av medisiner var lett å finne og lett å forstå. Resten mente at informasjonen var lett å finne, men kunne være uklar (122; 19,5 prosent), vanskelig å finne, men lett å forstå (54, 8,6 prosent) eller både vanskelig å finne og kunne være uklar (56; 8,9 prosent). Tjuefire av avdelingene (3,8 prosent) oppga at de brukte pakningsvedlegget til informasjon om knusing/deling av medisiner og svarte ikke på dette spørsmålet.
Dokumentasjon og avvikshåndtering
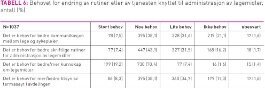
Merknadsfeltet på medikamentkortet eller medikamentlisten ble hyppig brukt til informasjon om knusing eller deling av legemidler. 600 (57, 8 prosent) avdelinger svarte at ved knusing eller deling av legemidler, ble merknadsfeltet alltid eller som regel brukt til informasjon om dette. Nesten samme antall (610; 58,9 prosent) mener at merknadsfeltet på medisinkortet eller medisinlisten er meget godt eller godt egnet til å gi informasjon om knusing eller deling av legemidler. Det var 173 avdelinger (16,7 prosent) som mente at merknadsfeltet var dårlig egnet til dette. På spørsmålet om knusing av medikamenter ble beskrevet andre steder enn på medikamentkort /medikamentliste, svarte 499 avdelinger (48,1 prosent) ja på dette, men en stor del av disse svarte at de også brukte merknadsfeltet (286 avdelinger). Det vil si at 189 avdelinger (18,2 prosent) verken bruker merknadsfeltet på legemiddelkortet/ legemiddellisten, eller noterer opplysninger om knusing/deling av legemidler annet sted. De fleste avdelingene registrerte ikke knusing/deling av legemidler som avvik, selv om pasienten ikke visste at han/ hun får legemiddel eller det står oppført i Felleskatalogen at legemiddelet ikke bør eller ikke skal knuses/deles (tabell 5). Langt de fleste som svarer på spørsmålet om «hvordan håndteres avvik i administrasjon av legemidler?» (åpent spørsmål) svarer at det er gjennom forskjellige former for standard avviksregistrering, enten i datasystem eller i papirform. Flere av de som oppgir aldri å registrere knusing av medisiner som avvik oppgir at de har avviksregistrering og at dette brukes for andre typer avvik i administrasjon av legemidler.
Behov for forbedringer
Til sist var det fire spørsmål om behovet for mer/bedre rutiner eller tjenester på områder knyttet til administrasjon av legemidler. Det området det ble uttrykt størst behov, var behovet for bedre/mer kunnskap om legemidler (tabell 6).
Diskusjon
Denne studien bekrefter funnene i en tidligere norsk studie (2) som viser at nesten halvparten av sykehjemmene tilsetter medisin i mat og drikke uten at pasienten vet det (i hvert fall av og til). Pasientenes pårørende involveres i liten grad når en pasient ikke vil ha et legemiddel og ikke er i stand til å forstå at han/hun får et legemiddel (tabell 2). Dette er betenkelig fordi pasientrettighetsloven (12) setter tydelige krav til at nærmeste pårørende skal informeres og involveres når en pasient mangler samtykkekompetanse (§§ 3.3, 4.3 og 4.6). Vi har ikke funnet andre studier som berører dette punktet og har kun data fra denne undersøkelsen for å finne mulige forklaringer. En nærliggende forklaring er at personalet ikke oppfatter knusing og deling av medikamenter som avvik (se tabell 5), og dermed ikke opplever at de skjuler noe for pasienten og pårørende eller avviker fra standard prosedyre for administrasjon av legemidler. En annen forklaring kan være at kunnskapen om pasientrettighetsloven er lav og at mange avdelinger ikke forholder seg til loven. Langt de fleste avdelingene oppga at hvis de var i tvil, kontrollerte de om et legemiddel kunne knuses eller deles (tabell 2) og Felleskatalogen var den absolutt viktigste kilden til slik informasjon (tabell 3). Det er derfor betenkelig når 59 prosent av avdelingene oppgir at informasjon om å knuse eller dele medisin er vanskelig å finne eller er uklar i Felleskatalogen (tabell 4). En mulig forklaring, er at Felleskatalogen inneholder for dårlig informasjon om knusing og deling av medikamenter (13). De neste alternativene var ifølge tabell 3 å spørre legen eller en mer erfaren kollega. Vi har ingen data på hvordan legen oppfatter tilgjengeligheten på informasjonen i Felleskatalogen, men siden skjemaene skulle fylles ut av flere i fellesskap på avdelingen, er det rimelig å anta at «kollega» vil kunne støte på samme problem. Det var betydelig større andel av dem som brukte pakningsvedlegget til informasjon om knusing/ deling av legemidler som oppga at informasjonen var lett å finne og lett å forstå. Over en tredel av avdelingene oppgav at de ikke brukte pakningsvedlegget. Dette viser at å anbefale å bruke pakningsvedlegget framfor Felleskatalogen i dette spørsmålet, vil gi mulighet til forbedring. Mange sykehjem har valgt å gå over til et system hvor medisinene kommer fra apoteket i ferdig dosepakke (endose) til den enkelte pasient (1). Dette medfører at det er færre legemidler som oppevares på sykehjemmene og pakningsvedleggene blir vanskelig tilgjengelige. Internett er tydeligvis ikke så mye brukt verken når det gjelder pakningsvedlegget eller Felleskatalogen (5 prosent og 0,3 prosent). Det at nesten en av fem avdelinger ikke noterer opplysninger om knusing/deling av legemidler viser at det er en utfordring å gi informasjon om dette i mange avdelinger. Det er tydeligvis vanskelig å kvalitetssikre avviksregistrering (tabell 5). I forskrifter om legemiddelhåndtering i virksomheter som yter helsehjelp (14) er det stilt krav til at virksomhetene skal ha prosedyrer for evaluering og kontroll og vurdering av risikoforhold, samt sørge for at avvik rapporteres (§ 4 b). I rundskrivet til forskriften utgitt av Helsedirektoratet (14) s. 21 står det: «Avvik i legemiddelhåndtering og feil eller nesten feil gir virksomheten et godt grunnlag for forbedringsarbeid og risikovurdering i legemiddelhåndtering. » I § 7 står det at «Helsepersonell skal sørge for at riktig legemiddel gis til riktig pasient, i riktig dose, til riktig tid og på riktig måte» (forf. uthev.). Andre norske studier (3, 4, 9, 10) viser at det kan være vanskelig å gi medisin på riktig måte, denne studien viser i tillegg at grunnlaget for forbedringsarbeide ved hjelp av systematisk avvikshåndtering er fraværende i mange avdelinger. En amerikansk studie (15) viser at mangel på system for avvikshåndtering, manglende kunnskap om hvordan melde avvik og dårlig tilbakemelding når avvik ble meldt, var de hyppigste årsakene til at avvik i forbindelse med administrasjon av legemidler ikke ble meldt. Frykt for forskjellige former for disiplinærreaksjon overfor de som har gjort feil, kom sist på listen over mulige årsaker til at avvik ikke ble meldt. Det er mange forskjeller mellom det amerikanske og norske sykehjemsvesenet, men det er likevel ikke usannsynlig at nettopp dårlig system for melding av avvik knyttet til legemiddelhåndtering kan være en viktig årsak til at det er stor underrapportering. Fra 2008 var det ikke lenger krav om tilsynsfarmasøyt i norske sykehjem (14). Tilsynsfarmasøytene hadde som oppgave å drive opplæring, veiledning og tilsyn med medisinhåndteringen på de enkelte avdelingene. Vår studie viser at det er behov for bedre/mer kunnskap om legemidler (tabell 6). Kanskje det ikke var så klokt å slette kravet om tilsynsfarmasøyt i norske sykehjem? Denne studien er basert på spørreskjemaer sendt i posten. Både metoden som ble brukt for utvelgelsen og det at vi ikke har opplysninger om dem som ikke svarte, gjør at studien ikke nødvendigvis er representativ. Likevel må det sies at en svarprosent på 64 er meget bra. I den grad det er mulig å spekulere i om de sykehjemsavdelingene som ikke svarte har bedre rutiner for inkludering av pårørende, kontrollere usikkerhet og rapportere avvik, så er det rimelig å anta at de ikke har det. I boken «Spørreskjemametodikk» sier Haraldsen (16) at frafall må ses i sammenheng med hva slags spørsmål som stilles. Vi stiller spørsmål som omhandler gode rutiner, det er nærliggende å tro at avdelinger/institusjoner som har dårlige rutiner, også i mindre grad videresender og formidler spørreskjema enn der det er gode rutiner. Vi mener derfor at det er større sannsynlighet for at denne studien underrapporterer enn at den overrapproterer feilpraksis. Spørreskjemaene er verken testet for validitet eller reliabilitet. Utviklingen av spørreskjemaet har gått i flere faser og aktuelle aktører har vært involvert i hele prosessen, til slutt har skjemaet blitt testet i en pilot. Dette gjør at spørsmålene har god «face validity». Skjemaene ble fylt ut i felleskap av flere personer på en avdeling. Dette kan i en viss grad kompensere for at forskjellige personer med forskjellig bakgrunn oppfatter spørsmålene forskjellig.
Konklusjon
Denne studien viser at det er store avvik i håndtering av legemidler i norske sykehjem. Studien har fokusert på forhold som i liten grad er beskrevet i offentlige dokumenter (1, 17) og det er stort behov for å gjøre en innsats for å bedre praksisen på disse områdene. Studien er finansiert med midler fra Helse og rehabilitering.
Referanser
1. Helsetilsynet. Sikrere legemiddelhåndtering i pleie- og omsorgstjenester. 2002.
2. Kirkevold Ø, Laake K, Engedal K. Use of constraints and surveillance in Norwegian wards for the elderly. Int J GeriatrPsychiatry, 2003;18:491-7.
3. Kirkevold Ø, Engedal K. Concealment of drugs in food and beverages in nursing homes: cross sectional study. BMJ, 2005;330:20-2.
4. Kirkevold Ø, Engedal K. Is covert medication in Norwegian nursing homes still a problem? Drugs & Aging, 2009;26:333-44.
5. Hofstad E. Syltetøypiller - neppe farlig. Sykepleien, 2005;1:25.
6. Paradiso L, Cosh D, Barnes L. Crushing or altering medications: what´s happening in residental aged-care facilities? Australasian Journal on Aging, 2002;21:123-128.
7. Stubbs J, Haw C, Dickens G. Dose form modification - a common but potentially hazardous practice. A literature review and study of medication administration to older psychiatric inpatients. Int Psychogeriatr 2008,20:616-27.
8. Wright D. Tablet crushing is a widespread practice but it is not safe and may not be legal. The Pharmaceutical Journal, 2002;269:132.
9. Wannebo W. Tablettknusing i sykehjem. Sykepleien forskning, 2009;4:6-15.
10. Kirkevold Ø, Engedal K. What's the matter with crushing pills and opening capsules? International Journal of Nursing Practice; Akseptert for publisering 28. november 2009.
11. Eek A, Nygård AM. Lysning i sikte? Forlaget Aldring og helse: Tønsberg. 2006.
12. Pasientrettighetsloven. Lov om pasientrettigheter. 1999.
13. Hernæs N. Knukket og knust. 2009 [cited 2009 0312]; www.sykepleien.no/ ikbViewer/page/sykepleien/vis/artikkelnyhet? p_document_id=294449.
14. Helsedirektoratet. Legemiddelhåndtering for virksomheter og helsepersonell som yter helsehjelp. Oslo: 2008.
15. Handler SM, Perera S, Olshansky EF, Studenski SA, Nace DA, Fridsma DB, et al. Identifying modifiable barriers to medication error reporting in the nursing home setting. J Am Med Dir Assoc, 2007;8:568-74.
16. Haraldsen G. Spørreskjemametodikk: etter kokebokmetoden. Ad Notam Gyldendal: Oslo. 1999.
17. Helse- og omsorgsdepartementet. Rett kurs mot riktigere legemiddelbruk. Oslo: 2005.
Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen
















0 Kommentarer