Smertevurdering av sederte pasienter på respirator
Bakgrunn:
Smerter hos intensivpasienter tilkoplet respirator er underbehandlet, og det er en utfordring for sykepleieren å vurdere smertenivået hos disse pasientene da de ikke selv kan rapportere sin smerte verbalt.
Hensikt:
Å få økte kunnskaper om hvilke indikatorer og hjelpemidler sykepleiere anvender når de vurderer smerter hos sederte respiratorpasienter. Hvilke barrierer sykepleierne mener det er for effektiv smertehåndtering hos disse pasientene blir også beskrevet.
Metode:
En tverrsnittsundersøkelse hvor data ble samlet inn ved hjelp av spørreskjema.
Resultat:
De mest brukte indikatorer på smerte var stigende blodtrykk, stigende hjertefrekvens, ansiktsgrimaser og stigende respirasjonsfrekvens. De minst benyttete var blekhet, pupillestørrelse, fall i hjertefrekvens og fall i blodtrykk. Utilstrekkelig vurdering av smerter var den barrieren flest sykepleiere var enig i, og hjelpemidler for smertevurdering ble sjelden benyttet.
Konklusjon:
Sykepleiere bruker mange indikatorer ved smertevurdering, men anvender sjelden hjelpemidler for å vurdere smerte. Samtidig blir problemer med å vurdere smerter hos denne pasientgruppen sett på som den største barrieren for effektiv smertelindring. Sykepleierne trenger økte kunnskaper og ferdigheter for å vurdere smerte hos denne pasientgruppen.
Referer til artikkelen
Bjørknes G, Rustøen T. Smertevurdering av sederte pasienter på respirator. Sykepleien Forskning. 2012; 7(1):32-39. DOI: 10.4220/sykepleienf.2012.0022
Introduksjon
En pasient defineres som en intensivpasient når det foreligger truende eller manifest akutt svikt i en eller flere vitale organfunksjoner, og man antar at svikten er helt eller delvis reversibel (1). Mange intensivpasienter intuberes og respiratorbehandles (2). Den intuberte pasienten må tolerere endotrakealtuben i tillegg til annen behandling og det kan være angstfylt, stressfremkallende og smertefullt. De fleste trenger derfor sederende og smertestillende medikamenter (3). Sedativer er et beroligende middel og i Norge anvendes ofte Midazolam eller Propofol (4). Midazolam er et benzodiazepin som ved lav dosering gir en beroligende effekt. Ved doseøkning inntrer sedasjon, men det har ingen smertestillende effekt (5, 6). Propofol anvendes ofte ved kort behandlingstid og det har heller ingen analgetisk effekt (5–8).
Smerter hos intensivpasienter er underbehandlet (9, 10), og opp mot 77 prosent av disse pasientene opplever smerter mens de respiratorbehandles (11–14). Leieendring er beskrevet som den mest smertefulle prosedyren hos denne pasientgruppen, mens trakealsuging, fjerning av bandasjer og dren også er smertefullt (12, 15, 16). I tillegg forårsaker underliggende sykdommer, kirurgi og traume, smerter (17). I dag har man et økende fokus på betydningen av god smertebehandling hos disse pasientene da det kan føre til redusert respiratortid (18, 19), redusert liggetid på intensivavdelingen (19) og færre nosokomiale infeksjoner (18). I tillegg er det vist at ubehandlete akutte smerter kan påvirke forskjellige organsystemer og gi nedsatt funksjon i organene (9, 20). Inadekvat smertelindring i akutt fase kan også føre til kroniske smerter og økt dødelighet hos pasientene (21).
Systematisk smertekartlegging er et viktig tiltak for effektiv og individuell smertebehandling (22). For våkne pasienter finnes ulike smertemålingsverktøy som visuell analog skala (VAS), numerisk rangeringsskala (NRS) og ansiktsskala (FPS). Behavioral Pain Scale (BPS) (23) og Critical-Care Pain Observation Tool (CPOT) (24) er to smertemålingsverktøy som er utviklet spesielt for sederte respiratorpasienter. Begge er basert på observasjon av pasientene.
Både observerbare fysiologiske og atferdsmessige indikatorer eller kjennetegn kan anvendes for å vurdere smerter (25, 26). Fysiologiske indikatorer på smerte er et resultat av stimuli av det autonome nervesystemet, og kan gi stigende hjertefrekvens, stigende blodtrykk, dilaterte pupiller, økt respirasjonsfrekvens, økt muskelspenning, blekhet og svetting. Ved smerter i mage/tarmkanalen og urinblære innerveres parasympatikus og det kan gi synkende hjertefrekvens, synkende blodtrykk, kvalme og oppkast (27, 28). De fysiologiske indikatorene på smerte er uspesifikke ettersom endring i verdiene kan ha andre årsaker enn smerte (23, 29). For eksempel kan endring i blodtrykk og puls være forårsaket av medisiner og/eller underliggende sykdom (30). På bakgrunn av dette anbefaler man ikke å anvende disse indikatorene alene (13, 31). Eksempler på atferdsindikatorer forbundet med smerte er ansiktsgrimaser, stivhet i kroppen, rykninger, lukkete øyne, endret muskeltonus og sammenknyttete hender (16, 30). Sykepleieren må kjenne til disse ulike indikatorene, hvilken betydning de har samt kompleksiteten i smertevurderingen hos disse pasientene.
Det finnes barrierer for god smertebehandling både hos helsearbeidere, i systemet eller hos pasienten selv (32). Eksempler på barrierer hos helsearbeidere er mangelfulle kunnskaper om smerte og smertebehandling (33, 34), at det ikke ordineres tilstrekkelig analgetika (35), at medikamenter ikke blir gitt (36), samt at smertebehandling er mangelfullt dokumentert (36, 37). Barrierer i systemet kan være manglende smertevurderingsverktøy (20), høy arbeidsbelastning (35) eller lite fokus på smertebehandling (38). Eksempler på barrierer hos pasienten selv kan være kommunikasjonsproblemer, blant annet på grunn av sedasjon (20). Da pasienten selv ikke kan sette ord på sin smerte, er sykepleieren ofte den som kjenner pasienten best og kan vurdere smerten (39).
Den overordnete hensikten med prosjektet var å få økt kunnskap om smertevurdering og smertebehandling av denne pasientgruppen blant sykepleiere som arbeider på en intensivavdeling. Forskningsspørsmålene er: Hvilke indikatorer og hjelpemidler anvender sykepleiere når de vurderer smerter hos sederte respiratorpasienter? Hvilke barrierer mener sykepleierne det er for effektiv smertehåndtering hos disse pasientene? Slik kunnskap antas å være svært klinisk nyttig ved at man fokuserer på områder sykepleierne trenger mer kunnskap om. Internasjonalt er det vist at pasienter på intensivavdelinger har mye smerter (11-14). Det er gjort svært få slike studier i Norge. Da det kan være ulikheter mellom land på grunn av ulike typer helsevesen. Også på grunn av kulturelle forskjeller med hensyn til smerte og smertebehandling er det viktig at det gjøres slike studier i Norge.
Metode
Studien er en tverrsnittsundersøkelse og sykepleiere ved to intensivavdelinger ved to sykehus fylte ut et spørreskjema. Begge intensivavdelingene er generelle intensivavdelinger med både medisinske og kirurgiske intensivpasienter. De er omtrent like store og har plass til cirka ni pasienter. Ingen av avdelingene har retningslinjer for smertevurdering i dag. For å bli inkludert i studien måtte sykepleierne ha mer enn et halvt års ansettelse i avdelingen, arbeide med pasienter direkte og ikke være i permisjon eller sykmeldte.
Tillatelse til å utføre studien ble innhentet fra avdelingssjefen ved de respektive sykehus. Alle sykepleierne som oppfylte inklusjonskriteriene ble forespurt. Alle deltakere ble informert om at anonymitet og konfidensialitet ville bli ivaretatt og at returnert utfylt spørreskjema fungerte som informert samtykke.
Datainnsamling
Spørreskjemaet ble utarbeidet på bakgrunn av tre andre spørreskjema. Det ene av disse tre ble benyttet i sin helhet og inneholdt blant annet 14 ulike fysiologiske og atferdsmessige smerteindikatorer for å vurdere smerte (se tabell 1) (40, 41).
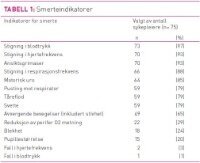
Sykepleierne ble spurt om de anvendte disse ved å sette et kryss utenfor indikatoren. Bruk av hjelpemidler for smertevurdering i form av forskjellige smertemålingsverktøy ble kartlagt ved at sykepleierne ble bedt om å krysse av for hvor ofte de anvendte dem; aldri, sjelden, ofte eller systematisk (34) (se tabell 2).

Her ble både bruk av visuell analog skala (VAS), numerisk skala (NRS), ansiktsskala (FPS), «Behavioral Pain scale» (BPS), «Critical Care Pain Observation tool» CPOT), «Motor Activity Assessment scale» (MAAS) (42) og «Glasgow Coma scale» (GCS) (43) kartlagt. MAAS og GCS er instrumenter for å kartlegge sedasjons- og bevissthetsnivå, men de ble inkludert her da de også kartlegger atferd hos pasienten. Antall års erfaring med respiratorpasienter var også et av bakgrunnsspørsmålene. For å kartlegge barrierer knyttet til smertebehandling hos intensivpasienter ble ett spørsmål fra Andersen et al's (44) spørreskjema anvendt. Spørsmålet hadde syv påstander og kartla hva sykepleierne mente var barrierer for effektiv smertehåndtering hos respiratorpasienten. De syv ulike påstandene hadde svaralternativene «svært uenig», «uenig», «verken enig eller uenig», «enig» og «svært enig» (se Tabell 3).

Før spørreskjemaet ble tatt i bruk ble det pilottestet av fem sykepleiere, som også skulle besvare et skjema om spørreskjemaets spørsmålsformuleringer og innhold. Det ble foretatt små endringer som følge av kommentarene. Vedlagt spørreskjemaet var det et informasjonsskriv om at spørsmålene omhandlet voksne, sederte respiratorpasienter, som ikke hadde fått muskelavslappende medikamenter.
Prosjektet ble innmeldt til Norsk samfunnsvitenskapelig datatjeneste (NSD) og ble ikke igangsatt før svar derfra forelå. Alle sykepleierne ble informert om at det var frivillig å delta i studien, og ingen personidentifiserbare opplysninger er publisert.
Kun data om indikatorer, hjelpemidler og barrierer for smertebehandling, blir presentert i denne artikkelen. For mer detaljer rundt spørreskjemaet henvises til masteroppgaven «Sykepleiers smertevurdering av respiratorpasienten» (45).
Dataanalyse
Statistikkprogrammet SPSS, versjon 16.0 ble anvendt for data-analyse. Frekvensanalyser med presentasjon av funn i antall og prosent ble brukt.
Resultater
Det ble delt ut 126 spørreskjema og 75 ble besvart (60 prosent svarrespons). Svarprosenten ved den ene avdelingen var 47 prosent og ved den andre 74 prosent.
Utvalg
Respondentene hadde gjennomsnittlig erfaring med pasientgruppen på 15 år (SD åtte år, spredning ett–33 år). Ved å dele utvalget inn etter antall års erfaring hadde 26 (35 prosent) ti års erfaring. Kun ni sykepleiere hadde
Indikatorer
På spørsmål om hvilke indikatorer respondentene mente at de anvendte ved smertevurdering, var de fire mest brukte stigende blodtrykk (97 prosent), stigende hjertefrekvens (93 prosent), ansiktsgrimaser (93 prosent) og stigende respirasjonsfrekvens (88 prosent) (tabell 1). De fire minst benyttete indikatorene var blekhet (24 prosent), pupillestørrelse (20 prosent), synkende hjertefrekvens (3 prosent) og synkende blodtrykk (1 prosent).
Hjelpemidler
Som vist i tabell 2 ble hjelpemidler for smertevurdering benyttet i liten grad. Hjelpemidlene som ble benyttet minst var FPS, BPS og CPOT, og det var så mange som 99 prosent som svarte «aldri» eller «sjelden» når det gjaldt å anvende disse. De hjelpemidlene som ble anvendt oftest var MAAS, GCS og VAS. Svaralternativene «ofte» og «systematisk» viste at MAAS var benyttet av 41 prosent av sykepleierne, VAS av 39 prosent og GCS av 28 prosent.
Barrierer
Hvor enig eller uenig sykepleierne var i forhold til barrierer for smertelindring er vist i tabell 3. Påstanden flest var enig eller svært enig i var «utilstrekkelig vurdering av smerter og smertelindring» (67 prosent). Så mange som 59 prosent rapporterte også at de var enig eller svært enig i at «komplekse situasjoner der smerter nedprioriteres» var en barriere for smertelindring. Når det gjaldt «manglende kunnskap om smerte» var hele 51 prosent enig i dette. Kun 17 prosent var enig eller svært enig i at frykt for bivirkninger var en barriere.
Diskusjon
I denne studien var det stigende blodtrykk og stigende hjertefrekvens som var de mest anvendte indikatorene for å vurdere smerte (tabell 1). Dette er i overensstemmelse med Tøien (40) som fant at disse to indikatorene ble anvendt av 98– 99 prosent av sykepleierne, og med Puntillo og kolleger (28) som fant at stigende blodtrykk og puls var de hyppigst anvendte fysiologiske indikatorene. Tidligere forskning har imidlertid vist at sykepleierne brukte atferdsindikatorer mer hyppig enn fysiologiske indikatorer for smertevurdering, og at kroppsbevegelse hos pasienten var den hyppigste anvendte atferdsindikatoren (28, 30). I denne studien var det atferdsindikatorene som ansiktsgrimaser og motorisk uro som ble hyppigst anvendt. Dette er igjen i overensstemmelse med Tøien (40). I en studie av Gelinas og kolleger (30) ble kroppsbevegelser anvendt som en smerteindikator av 59 prosent av sykepleierne, mens ansiktsuttrykk kun ble brukt av 6 prosent. Både ansiktsuttrykk og motorisk uro er hyppig anvendte atferdsindikatorer for å vurdere smerte, og de inngår som to av tre områder for vurdering i BPS (23).
Andre studier rapporterer økende respirasjonsfrekvens og nedsatt oksygensaturasjon som hyppig brukte indikatorer (13, 30). Økende respirasjonsfrekvens ble benyttet av 88 prosent av sykepleierne i denne studien, mens 29 prosent benyttet nedsatt oksygensaturasjon (SpO2). Tøien (40) fant at 44 prosent av sykepleierne anvendte nedsatt oksygensaturasjon som smerteindikator. Variasjonene her kan skyldes at det er uenighet om hvor god SpO2 er som smerteindikator (46). Endret pupillestørrelse er beskrevet som en annen viktig smerteindikator hos dypt sederte pasienter (47), mens i vår studie benyttet kun 20 prosent denne smerteindikatoren. At så få anvendte endringer i pupillestørrelse som indikator kan skyldes at man må åpne og lyse i pasientens øyne for å vurdere denne indikatoren, noe man vurderer som forstyrrende for pasienten. Et annet problem er at noen medikamenter påvirker pupillestørrelsen, og det påvirker påliteligheten av denne indikatoren for smertevurdering (48, 49).
Fall i blodtrykk og hjertefrekvens ble nesten ikke benyttet som indikatorer (kun av 1 prosent og 3 prosent) i denne studien, mens blekhet ble benyttet av 24 prosent og svette av 79 prosent av sykepleierne. Svette blir hevdet å være et sentralt tegn på smerte (26, 50). I en studie av Puntillo og kolleger (28) var de minst benyttete fysiologiske smerteindikatorene nedsatt blodtrykk, nedsatt hjertefrekvens, svette og blekhet. Denne ulikheten kan skyldes at det i studien til Puntillo (28) var kirurgiske pasienter og at sykepleierne anvendte NRS for å estimere smerteintensitet. Selv om en del av disse pasientene var intuberte, var de ikke sederte og kunne selv rapportere smerten sin. Da er det naturlig at det ikke legges så mye vekt på fysiologiske atferdsindikatorer.
Forskning viser at sykepleierne anvender ulike indikatorer når de observerer smerte hos intuberte pasienter. En årsak til dette kan være at bruk av indikatorer er avhengig av sedasjonsnivået til pasienten da de har forskjellig smerteatferd etter hvor medikamentpåvirket de er (51). Senere forskning viser et skifte til mer analgesibasert sedasjon av respiratorpasienter (52). Det er ønskelig å ha en mest mulig våken pasient under behandlingen, og det vil kunne innvirke på smertevurderingen av pasienten ved at det kan bli lettere å smertevurdere hvis pasienten er mer våken. Studien til Egerod (52) viste ellers at flere pasienter ikke hadde smerter.
At sykepleierne i denne studien brukte sju–ti ulike indikatorer i smertevurderingen kan tyde på at det er vanskelig å vurdere smerter hos disse pasientene, og det styrker sykepleierens vurdering da pasienter uttrykker smerter forskjellig (50, 53). Fysiologiske indikatorer som endring i puls og blodtrykk kan ikke anvendes som indikatorer alene da det også er tegn på andre forhold hos en sedert intensivpasient. Derfor må de fysiologiske indikatorene ses sammen med de atferdsmessige i en vurdering av pasientens smerte. Videre forskning er nødvendig for å få mer kunnskap om bruk av indikatorer og hvorfor de anvendes ulikt.
Et sentralt funn i studien er at sykepleierne benytter få hjelpemidler for å vurdere smerter hos pasientene. Dette samsvarer også med tidligere forskning på intuberte pasienter der smerteskalaer ble dokumentert brukt i 1,6 prosent av tilfellene (30). Ved å ikke bruke hjelpemidler er det vanskelig å anslå en pasients smerteintensitet, og det vanskeliggjør også smertelindringen. Dette stemmer med at den største barrieren for smertelindring ble rapportert å være utilstrekkelig vurdering av smerte og smertelindring. Tidligere forskning viser også at problemer med å vurdere smerter hos denne pasientgruppen er en barriere for smertelindring (28, 53).
De hjelpemidlene som ble anvendt hyppigst av sykepleierne var MAAS og GCS. Disse skalaene er ikke utviklet for smertevurdering, men for bevissthetsvurdering. Når mange likevel bruker disse skalaene for smertevurdering kan det skyldes at de også har atferd (for eksempel uro og agitasjon) som vurderingsgrunnlag, og at sykepleiere synes det er lettere å dokumentere smerte ved hjelp av disse i mangel av andre verktøy. Det kan også skyldes at sykepleierne er kjent med disse skjemaene. BPS og CPOT er utviklet spesielt for bruk hos sederte respiratorpasienter (20), men disse verktøyene er forholdsvis nye. Så mange som 99 prosent av sykepleierne hadde krysset av «aldri» eller «sjelden» når det gjaldt bruk av disse, noe som kan tyde på at de ikke er kjent. Forskning anbefaler disse observasjonsskalaene for å vurdere smerter, derfor er det viktig at sykepleiere som arbeider med denne pasientgruppen lærer å anvende dem i sitt kliniske arbeid. VAS ble anvendt av 39 prosent av respondentene «ofte» eller «systematisk». Dette er problematisk da VAS ikke egner seg til å vurdere smerteintensitet hos sederte pasienter da skalaen fordrer at pasienten kan rangere smerten på en skala (7). Det er også vist at mangel på vurderingsverktøy for smertevurdering oppgis som en av hovedårsakene til manglende dokumentasjon av observasjoner i forbindelse med smertevurdering (30). Hjelpemidler for smertevurdering er svært viktig for å gi en presis vurdering av pasientens smertenivå.
Denne studien viste at omtrent halvparten av sykepleierne mente de manglet kunnskap om smerte (tabell 3). Tidligere forskning er ikke entydig på hva antall år med klinisk praksis betyr for å øke kunnskapen om smerter og smertebehandling. Det er vist at lang arbeidserfaring eller økt utdanning ikke bedrer kunnskapsnivået (54). Dette kan muligens variere med hva slags utdanning sykepleierne har. Andre studier av sykepleiere og deres smertekunnskap viste at spesialsykepleiere hadde bedre kunnskap, og at utdanning og undervisning økte kunnskapen (55, 56). Det at sykepleierne selv sier de mangler kunnskaper underbygger at det er viktig med undervisning og muligheter for faglig oppdatering om smertebehandling.
Nesten halvparten av sykepleierne var enige i at det var utilstrekkelig ordinasjon av medikamenter. En tidligere studie har også vist at utilstrekkelig forordning av analgetika var en barriere for god smertelindring (57). Omtrent en fjerdedel (27 prosent) av sykepleierne var «enig» eller «svært enig» i at ordinerte medikamenter ikke ble gitt. En tidligere studie viste at sykepleierne kun ga 47 prosent av ordinert smertestillende til pasienter med smerter (58). Dette var oppsiktsvekkende når studien omfattet våkne pasienter som rapporterte sin smerte. En forklaring på dette kan være frykt for å gi store doser smertestillende slik at det fører til respirasjonsdepresjon. Det er vist at selvpustende pasienter får mindre smertestillende enn intuberte pasienter på grunn av denne faren (59). Få sykepleiere i denne studien fryktet bivirkninger ved administrasjon av smertestillende, noe som kan bekrefte at det ikke ble sett på som en barriere hos de intuberte pasientene. I praksis ser man ofte at pasienter på trykkunderstøttende modus på respirator, som får for lave minuttvolum på grunn av for store doser opiater, kan legges over på en mer kontrollerende modus.
Begrensninger
Studien har noen begrensninger. Man kan stille spørsmål ved generaliserbarheten til funnene i studien. Selv om en svarprosent på 60 prosent ikke er dårlig, vet vi ikke om de som ikke ville være med skiller seg veldig fra dem som har svart. Det er også en svakhet at det ved oppstart av studien ikke ble presisert nærmere hva som ble ment med sedert pasient og hvilket sedasjonsnivå det var ønskelig at respondentene skulle ha i tankene da de besvarte spørsmålene. Dette kan være en svakhet som kan ha ført til uklarheter med hensyn til besvaring av spørsmålene. Da alle sykepleierne i studien også har lang klinisk erfaring kan det hende at det ikke er overførbart til de med kortere erfaring. På den annen side ble det ikke funnet mange ulikheter i denne studien avhengig av antall års klinisk praksis. Til slutt kan det trekkes fram som en begrensning at vi ikke vet noe om smertenivået til pasientene på disse avdelingene. Det er da vanskelig å bedømme sykepleiernes kompetanse.
Oppsummering
Sykepleiere bruker mange indikatorer ved smertevurdering av den sederte respiratorpasient. Hjelpemidler for å vurdere smerte ble anvendt i svært liten grad, samtidig som problemer med å vurdere smerter hos denne pasientgruppen ble sett på som den største barrieren for effektiv smertelindring. Utvikling og implementering av retningslinjer for smertelindring på intensivavdelinger anbefales for å bedre smertebehandlingen. Dette kan heve kunnskapen og ansvarliggjøre sykepleieren i arbeidet med smertelindring hos denne pasientgruppen (60). Totalt sett ble det funnet få forskjeller i denne studien mellom sykepleierne som hadde mer eller mindre enn ti års klinisk erfaring. Dette kan understreke at det ikke er nok med erfaring. Man må også ha undervisning og rom for faglig oppdatering mens man arbeider i klinisk praksis for at pasientene skal få den beste smertebehandlingen.
Referanser
1. Standard for intensivmedisin. Den norske legeforening. 2001; Tilgjengelig fra: http://www.nafweb.no/index.php?option=comcontent&task=view&id=70&Itemid=27 (26.04.11)
2. Dybwik K. Respiratorbehandling: lærebok for sykepleiere. Oslo: Gyldendal akademisk, 2000.
3. Gulbrandsen T. Smertelindring. I: Gulbrandsen T, Stubberud DG (red). Intensivsykepleie. Oslo: Akribe, 2005:85–96
4. Kåss E. Medisinsk ordbok. Oslo: Kunnskapsforlaget, 1994.
5. Gulbrandsen T. Sedasjon. I: Gulbrandsen T, Stubberud DG (red). Intensivsykepleie. Oslo: Akribe, 2005:98–106
6. Norsk legemiddelhåndbok for helsepersonell. Oslo: Foreningen for utgivelse av Norsk legemiddelhåndbok.
7. Gulbrandsen T. Smertelindring. I: Gulbrandsen T, Stubberud DG (red). Intensivsykepleie. Oslo: Akribe, 2010:127–45
8. Felleskatalogen AS. Felleskatalogen elektronisk ressurs. Tilgjengelig fra: http://www.felleskatalogen.no/
9. Young J, Siffleet J, Nikoletti S, Shaw T. Use of a Behavioural Pain Scale to assess pain in ventilated, unconscious and/or sedated patients. Intensive and Critical Care Nursing 2006;22:32–9.
10. Coyer FM, Wheeler MK, Wetzig SM, Couchman BA. Nursing care of the mechanically ventilated patient: what does the evidence say? Part two. Intensive and Critical Care Nursing 2007; 3:71–80.
11. Li DT, Puntillo K. A pilot study on coexisting symptoms in intensive care patients. Applided Nursing Research 2006;19:216–9.
12. Gelinas C. Management of pain in cardiac surgery ICU patients: have we improved over time? Intensive and Critical Care Nursing 2007;23:298–303.
13. Gelinas C, Johnston C. Pain assessment in the critically ill ventilated adult: validation of the Critical-Care Pain Observation Tool and physiologic indicators. The Clinical Journal of Pain 2007;23: 497–505.
14. Puntillo KA. Pain experiences of intensive care unit patients. Heart & Lung 1990;19:526–33.
15. Payen JF, Chanques G, Mantz J, Hercule C, Auriant I, Leguillou JL, et al. Current practices in sedation and analgesia for mechanically ventilated critically ill patients: a prospective multicenter patient-based study. Anesthesiology 2007;106:687–95; quiz 891–2.
16. Puntillo KA, Morris AB, Thompson CL, Stanik-Hutt J, White CA, Wild LR. Pain behaviors observed during six common procedures: results from Thunder Project II. Critical Care Medicine 2004;32:421–7.
17. Puntillo KA, White C, Morris AB, Perdue ST, Stanik-Hutt J, Thompson CL, et al. Patients› perceptions and responses to procedural pain: results from Thunder Project II. American Journal of Critical Care 2001;10:238–51.
18. Chanques G, Jaber S, Barbotte E, Violet S, Sebbane M, Perrigault PF, et al. Impact of systematic evaluation of pain and agitation in an intensive care unit. Critical Care Medicine 2006; 34:1691–9.
19. Payen JF, Bosson JL, Chanques G, Mantz J, Labarere J. Pain assessment is associated with decreased duration of mechanical ventilation in the intensive care unit: a post Hoc analysis of the DOLOREA study. Anesthesiology 2009;111:1308–16.
20. Martin F, Cherif K, Gentili ME, Enel D, Abe E, Alvarez JC, et al. Lack of impact of intravenous lidocaine on analgesia, functional recovery, and nociceptive pain threshold after total hip arthroplasty. Anesthesiology 2008;109:118–23.
21. Perkins FM, Kehlet H. Chronic pain as an outcome of surgery. A review of predictive factors. Anesthesiology 2000;93:1123–33.
22. Torvik K, Skauge M, Rustøen T. Smertekartlegging. I: Rustøen T, Wahl AK. (red). Ulike tekster om smerte: fra nocisepsjon til livskvalitet. Oslo: Gyldendal akademisk, 2008:51–74.
23. Aissaoui Y, Zeggwagh AA, Zekraoui A, Abidi K, Abouqal R. Validation of a behavioral pain scale in critically ill, sedated, and mechanically ventilated patients. Anesth Analg 2005;101:1470–6.
24. Gelinas C, Fillion L, Puntillo KA, Viens C, Fortier M. Validation of the critical-care pain observation tool in adult patients. American Journal of Critical Care 2006;15:420–7.
25. Blenkharn A, Faughnan S, Morgan A. Developing a pain assessment tool for use by nurses in an adult intensive care unit. Intensive and Critical Care Nursing 2002; 18:332–41.
26. Kwekkeboom KL, Herr K. Assessment of pain in the critically ill. Critical Care Nursing Clinics of North America 2001;13:181–94.
27. Christoph SB. Pain assessment. The problem of pain in the critically ill patient. Critical Care Nursing Clinics of North America 1991;3:11–6.
28. Puntillo KA, Miaskowski C, Kehrle K, Stannard D, Gleeson S, Nye P. Relationship between behavioral and physiological indicators of pain, critical care patients› self-reports of pain, and opioid administration. Critical Care Medicine 1997;25:1159–66.
29. Fraser GL, Riker RR. Sedation and analgesia in the critically ill adult. Current Opinion in Anaesthesiology 2007;20:119–23.
30. Gelinas C, Fortier M, Viens C, Fillion L, Puntillo K. Pain assessment and management in critically ill intubated patients: a retrospective study. American Journal of Critical Care 2004;13:126–35.
31. Arbour C, Gelinas C. Are vital signs valid indicators for the assessment of pain in postoperative cardiac surgery ICU adults? Intensive and Critical Care Nursing 2010;26:83–90.
32. Rustoen T, Miaskowski C. The use of guidelines, standards, and quality improvement initiatives in the management of postoperative pain. I: Rice ASC (red). Textbook of Clinical Pain Management. London, Hodder Arnold; 2008:665–77.
33. Erkes EB, Parker VG, Carr RL, Mayo RM. An examination of critical care nurses› knowledge and attitudes regarding pain management in hospitalized patients. Pain Management Nursing 2001;2:47–53.
34. Aslan FE, Badir A, Selimen D. How do intensive care nurses assess patients› pain? Nursing in Critical Care 2003;8:62–7.
35. Manias E, Bucknall T, Botti M. Nurses› strategies for managing pain in the postoperative setting. Pain Management Nursing 2005;6:18–29.
36. Tittle M, McMillan SC. Pain and pain-related side effects in an ICU and on a surgical unit: nurses› management. American Journal of Critical Care 1994;3:25–30.
37. Shannon K, Bucknall T. Pain assessment in critical care: what have we learnt from research. Intensive and Critical Care Nursing 2003;19:154–62.
38. Cullen L, Greiner J, Titler MG. Pain management in the culture of critical care. Critical Care Nursing Clinics of North America 2001;13:151–66.
39. Ahlers SJ, van Gulik L, van der Veen AM, van Dongen HP, Bruins P, Belitser SV, et al. Comparison of different pain scoring systems in critically ill patients in a general ICU. Critical Care 2008;12(1): R15.
40. Tøien K. Smerter hos den multitraumatiserte intensivpasient: sykepleierens vurdering og ansvar. Oslo: Oslo University College, 2002.
41. Randen I. Sederingspraksis og intensivpasientens sederingsbehov – I takt? Avhandling. Oslo, Universitetet i Oslo. 2008. Tilgjengelig fra: http://www.duo.uio.no/publ/sykepleie/2008/77038/MasterxRanden.pdf (25.01.09).
42. Devlin JW, Fraser GL, Kanji S, Riker RR. Sedation assessment in critically ill adults. The Annals of Pharmacotherapy 2001;35:1624–32.
43. Teasdale G, Jennett B. Assessment of coma and impaired consciousness. A practical scale. Lancet 1974;2:81–4.
44. Andersen RD, Greve-Isdahl M, Meberg A, Jylli L. Oppfatninger om kunnskap og barrierer i smertebehandling av nyfødte. Vård i Norden 2007;27:22–6.
45. Bjørknes G. Sykepleiers smertevurdering av respiratorpasienten. En kvantitativ studie med fokus på hvordan sykepleiere vurderer smerter hos sederte respiratorpasienter. Oslo: Oslo University College, 2010.
46. Gelinas C, Arbour C. Behavioral and physiologic indicators during a nociceptive procedure in conscious and unconscious mechanically ventilated adults: similar or different? Journal of Critical Care 2009;24:628.
47. Li D, Miaskowski C, Burkhardt D, Puntillo K. Evaluations of physiologic reactivity and reflexive behaviors during noxious procedures in sedated critically ill patients. Journal of Critical Care 2009;24:472.
48. Larson MD, Kurz A, Sessler DI, Dechert M, Bjorksten AR, Tayefeh F. Alfentanil blocks reflex pupillary dilation in response to noxious stimulation but does not diminish the light reflex. Anesthesiology 1997;87:849–55.
49. Larson MD, Berry PD, May J, Bjorksten A, Sessler DI. Autonomic effects of epidural and intravenous fentanyl. British Journal of Anaesthesia 2007;98:263–9.
50. Labus JS, Keefe FJ, Jensen MP. Self-reports of pain intensity and direct observations of pain behavior: when are they correlated? Pain 2003;102:109–24.
51. Mateo OM, Krenzischek DA. A pilot study to assess the relationship between behavioral manifestations and self-report of pain in postanesthesia care unit patients. Journal of Post Anesthesia Nursing 1992;7:15–21.
52. Egerod I, Jensen MB, Herling SF, Welling KL. Effect of an analgo-sedation protocol for neurointensive patients: a two-phase interventional non-randomized pilot study. Critical Care 2010; 4:R71.
53. Aitken LM, Marshall AP, Elliott R, McKinley S. Critical care nurses› decision making: sedation assessment and management in intensive care. Journal of Clinical Nursing 2009;18:36–45.
54. Naser E, Sinwan S, Wong HB. Nurse›s knowledge on pain management. . Singapore Nursing Journal. 2005;32:29–36.
55. Wang HL, Tsai YF. Nurses› knowledge and barriers regarding pain management in intensive care units. Journal of Clinical Nursing 2010;19:3188–96.
56. Wilson B. Nurses› knowledge of pain. Journal of Clinical Nursing 2007;16:1012–20.
57. Van Niekerk LM, Martin F. The impact of the nurse-physician relationship on barriers encountered by nurses during pain management. Pain Management Nursing 2003;4:3–10.
58. Watt-Watson J, Stevens B, Garfinkel P, Streiner D, Gallop R. Relationship between nurses› pain knowledge and pain management outcomes for their postoperative cardiac patients. Journal of Advanced Nursing 2001;36:535–45.
59. Sun X, Weissman C. The use of analgesics and sedatives in critically ill patients: physicians› ordrers versus medications administered. Heart & Lung 1994;23:169–76.
60. Fredheim OM, Kvarstein G, Undall E, Stubhaug A, Rustøen T, Borchgrevink PC. (Postoperativ pain in patienst in Norwegian hospitals). Tidsskrift for Den norske legeforening 2011;8; under utgivelse.
Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen
















0 Kommentarer