Differensiert fødselsomsorg i en kvinneklinikk
Bakgrunn: Denne undersøkelsen ble gjennomført etter innføring av differensiert fødselsomsorg ved Kvinneklinikken i Tromsø.
Hensikt: Hensikt med studien var å undersøke endring av risikostatus i løpet av fødselen.
Metode: Alle kvinner (n=250) innlagt i perioden 16.02-24.04.09 ble inkludert, hvor risikostatus ved innleggelse ble registrert hos 230 kvinner. Endring av risikostatus beskrives, samt utkomme for mor og barn.
Resultater: Det var 97 førstegangsfødende (42,2 %) og 133 flergangsfødende (57,8 %). Av disse var 105 lavrisikofødende (45,7 %) og 125 risikofødende (54,3 %). Andelen lavrisikofødende som fødte uten intervensjon og forble i lavrisikogruppen var 61,9 %. Andelen som endret risikostatus under fødselen var 38,1 %, halvparten på grunn av epiduralbedøvelse som smertelindring. I lavrisikogruppen ble 1,9 % forløst ved hjelp av vakuum og 1,9 % med keisersnitt, 96,2 % av kvinnene fødte spontant. I risikogruppen ble 7,2 % forløst ved hjelp av vakuum og 32,8 % med keisersnitt. Andelen kvinner som fikk sfinkterruptur var 0,9 % i begge gruppene. Ingen barn fikk apgarpoeng < 7 etter 5 minutter. Overflytning til nyfødtintensiv var 2,9 % i lavrisikogruppen, 15,2 % i risikogruppen.
Konklusjon: Andelen spontane fødsler i lavrisikogruppen, samt forskjellene mellom lavrisikofødende og risikofødende
Referer til artikkelen
Andreassen G, Øian P, Blix E. Differensiert fødselsomsorg i en kvinneklinikk. Sykepleien Forskning. 2014; 9(2):142-150. DOI: 10.4220/sykepleienf.2014.0081
Bakgrunn
Stortinget vedtok i 2001 at fødselsomsorgen skulle være desentralisert, differensiert og organisert i tre nivåer: fødestuer, fødeavdelinger og kvinneklinikker. Vedtaket ble opprettholdt i 2009 (1,2). Hensikten var å gi friske kvinner et jordmorstyrt fødetilbud i nærområdet, og fødende i sykehus en tilpasset fødselsomsorg med høy beredskap tilgjengelig for kvinner og barn med risiko for komplikasjoner (1,3,4). Enheter for lavrisikofødende fokuserer på fødselen som en normal prosess, og er i tråd med Verdens helseorganisasjons ti prinsipper for perinatal omsorg. Disse prinsippene er en rettesnor for norsk fødselsomsorg og innebærer blant annet at fødselsomsorgen i normale svangerskap og fødsler skal være demedikalisert, kunnskapsbasert og basert på bruk av hensiktsmessig teknologi (5,6). I svangerskapet gjør leger og jordmødre en fortløpende risikovurdering av den gravide for å finne den fødeinstitusjonen/det nivået som er best egnet å føde ved. Dette gjøres etter kriterier som gir informasjon om hvilke kvinner som kan føde på fødestue, hvilke kvinner som skal føde ved fødeavdeling, eller ved kvinneklinikk med høy beredskap for mor og barn (3). Friske kvinner med en forventet normal fødsel kan selv velge å føde på fødestue eller lavrisikoenhet. De kan også velge å føde på fødeavdeling eller i kvinneklinikk avhengig av geografisk tilgjengelighet. Noen helseforetak i Norge har egne lavrisikoenheter ledet av jordmødre i tilknytning til sykehusets fødeavdeling. Der kan friske kvinner selv velge å føde om de ønsker det; Haukeland universitetssykehus, Stavanger universitetssykehus, Sykehuset Østfold Fredrikstad, Oslo universitetssykehus Ullevål og Akershus universitetssykehus. I 2013 var det åtte frittstående fødestuer i Norge. De aller fleste fødsler i Norge skjer i sykehus hvor 2/3 føder ved store fødeavdelinger/kvinneklinikker. Rundt 1 prosent føder hjemme eller ved fødestue (2).
Gode resultater både internasjonalt og fra landets fødestuer indikerer at jordmorstyrt omsorg gir flere normale fødsler (7–12). En stor kohortstudie fra England rapporterte at det ble færre medisinske intervensjoner og redusert risiko for komplikasjoner når friske kvinner valgte å føde hjemme eller på jordmorstyrte fødeenheter (13). Norske myndigheter har ønsket å overføre disse prinsippene for håndtering av lavrisikofødende ved fødestuer til store fødeavdelinger og kvinneklinikker (8). Flere norske sykehus har derfor innført ulike modeller for å skille mellom lavrisiko- og risikofødsler. Forholdene er imidlertid ulike både med hensyn til fødested og kvinners forventninger til fødetilbudet.
Skandinaviske studier av fødselsomsorg har undersøkt hvordan det går med lavrisikogruppen (14–19). Ved norske sykehus hvor man ivaretar lavrisiko- og risikofødende i samme avdeling, kan det synes som om friske kvinner med en forventet normal fødsel får en behandling som er lik de med risikofaktorer (14,16,17). Dette kan føre til unødvendige intervensjoner i fødsler som i utgangspunktet er definert som normale, noe som kan gjøre mer skade enn nytte (20). Myndighetenes intensjoner om at seleksjon, også innad i sykehus, kan gi mindre intervensjoner og bedre utkomme i en normal fødsel har så langt ikke blitt vist i Norge (14,16–19). I fagmiljøene er det ingen enighet om hvordan seleksjon og differensiert fødselsomsorg skal fungere ved ulike fødeinstitusjoner. Vi trenger derfor flere studier og dokumentasjon på hvordan seleksjon viser seg i praksis ved ulike fødesteder som har organisert dette på ulikt vis. Hensikten med denne studien var å undersøke hvor mange lavrisikofødende som endret risikostatus i løpet av fødselen, samt utkomme hos både lavrisiko- og risikofødende i en kvinneklinikk.
Seleksjon
Faglige kvalitetskrav til fødselsomsorgen i Norge har definert seleksjonskriterier til de ulike fødenivåene (3). Regionalt fagråd i gynekologi og fødselshjelp i Helse Nord har tilpasset seleksjonskriteriene etter regionale, geografiske og lokale forhold (21). Kvinneklinikken ved Universitetssykehuset Nord-Norge mottar risikofødende fra hele helseregionen. Avdelingen fungerer også som lokalsykehus og alle fødsler skjer i samme avdeling med samme personale. Avdelingen har omkring 1400 fødsler årlig. Gjennom et prosjekt i perioden 2008–2010 ble det innført at jordmor rutinemessig vurderer og registrerer alle fødende ved innleggelse som enten lavrisiko- eller risikofødende. Det ble utarbeidet rutiner for jordmorledet normalfødsel, for ansvarsforhold der det oppstår komplikasjoner, og avklart samarbeid og ansvar mellom lege og jordmor ved risikofødsler. Det ble vektlagt at lavrisikofødende og risikofødende skulle motta ulik oppfølging og overvåkning i avdelingen for å unngå unødvendige inngrep hos friske kvinner, samt å sikre god overvåkning og oppfølging av risikofødende.
Materiale og metode
Denne studien beskriver en kohort hvor alle innlagt til fødsel i perioden 16.02.09–24.04.09 ble inkludert, til sammen 250 kvinner. Av disse var 230 kvinner registrert med paritet og klassifisert som enten lavrisiko- eller risikofødende ved innleggelse. Lavrisikofødende ble definert som friske kvinner med ett barn i hodeleie, spontan fødselsstart mellom svangerskapsuke 37 og 42 og lavrisiko frem til etter barnets fødsel (5). Flergangsfødende skulle i tillegg ha født normalt tidligere. Data ble hentet fra «Helsekort for gravide» og Kvinneklinikkens fødedataprogram «Partus», versjon 3.2.0., som har en egen fil for seleksjonsdata (Clinsoft; Clinical software, Oslo, Norway).
Følgende opplysninger ble registrert: Kvinnenes alder, svangerskapslengde, sivilstand, utdanningsnivå, paritet, innkomststatus og seleksjonsprosessen fra fødselsstart og frem til barnets fødsel samt årsaker til endring av risikostatus. Fødselsutfall i begge grupper ble registrert som fødselsvarighet, episiotomi, keisersnitt, operative vaginale forløsninger, perinealruptur grad 3–4 (sfinkterruptur), postpartumblødning > 1000 ml, barnets apgarpoeng etter ett og fem minutter, barnets fødselsvekt, samt overflytting til nyfødtintensivavdelingen.
Sosiodemografiske data ble for kategoriske variabler presentert i antall og prosent og for kontinuerlige variabler med gjennomsnitt, standardavvik og spredning. Utkomme ble analysert separat for lavrisikofødende og risikofødende. Analysene er gjort i henhold til «intention-to-treat»-prinsippet, det vil si at data fra kvinnene ble analysert ut fra risikostatus ved innleggelsen. Forskjeller mellom gruppene ble testet med henholdsvis kjikvadrattest (χ2), to-utvalgs t-test og enveis ANOVA (når vi sammenliknet flere enn to grupper) på basis av informasjon om seleksjon gjennom fødselen. Datasettet er analysert i SPSS versjon 20 og signifikansnivå er satt til 0,05. Undersøkelsen er godkjent av Personvernombudet ved Universitetssykehuset Nord-Norge som en kvalitetsstudie.
Resultater
Kvinnene (n=250) var i alderen 17–45 år med gjennomsnittsalder på 30,4 år (SD 5,64). De førstegangsfødende var gjennomsnittlig 27,7 år (SD 5,55) og de flergangsfødende 32,4 år (SD 4,81). Fødslene skjedde mellom svangerskapsuke 27–42, i gjennomsnitt i uke 39,5 (SD 2,35). Storparten (91,6 prosent) var registrert som gift og/eller samboende og 52,8 prosent av kvinnene hadde høyere utdannelse (tabell 1).
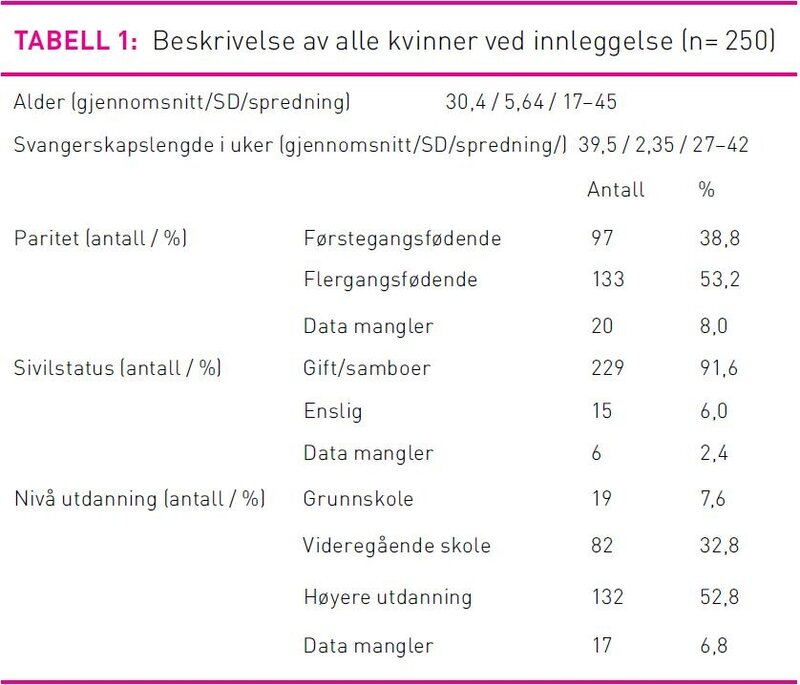
Seleksjonsprosessen (n=230)
Det var lik fordeling av førstegangsfødende og flergangsfødende i gruppene klassifisert som lavrisikofødende (n=105) og risikofødende (n=125) (p = 0,516 χ2). Figur 1 beskriver seleksjonsprosessen hvor 39,5 prosent av de førstegangsfødende og 77,4 prosent av de flergangsfødende, selektert som lavrisikofødende, forble lavrisikofødende. Totalt 61,9 prosent av alle kvinnene selektert til lavrisikogruppen forble lavrisikofødende, det vil si at de fødte uten inngripen eller uten at det oppsto risikofaktorer underveis i fødselen.
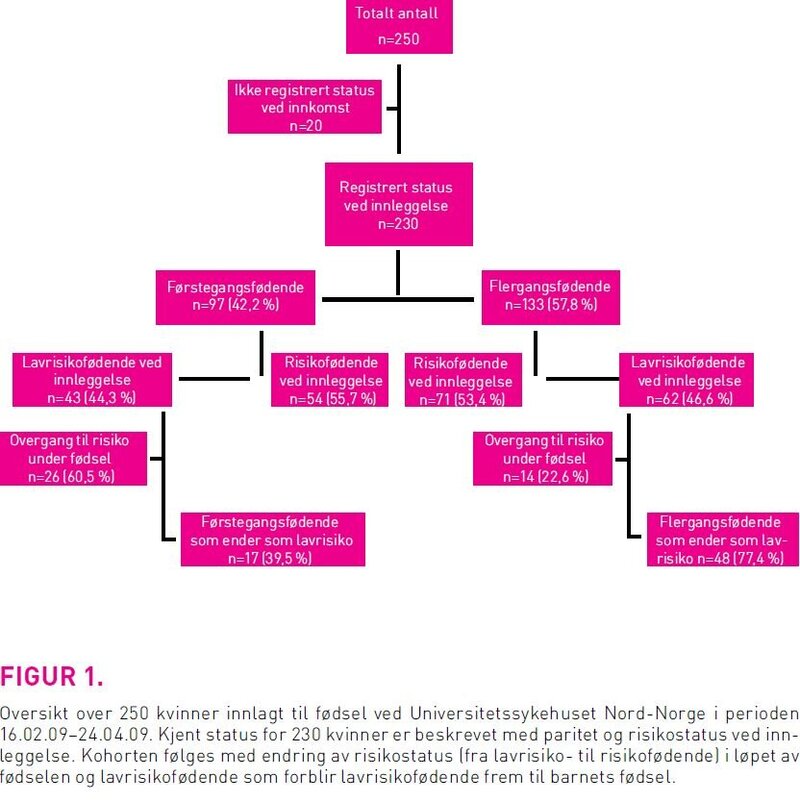
Endring av risikostatus i løpet av fødselen, n=105
Nær dobbelt så mange førstegangsfødende (n=26) som flergangsfødende (n=14) i lavrisikogruppen endret status i fødselsforløpet (figur 1). Det vil si at 38,1 prosent totalt endret status. Endringen skjedde ved gjennomsnittelig 6,5 cm åpen mormunn (SD 2,33). Den vanligste årsaken var behov for epiduralbedøvelse, andre årsaker var føtalt distress, misfarget fostervann og langsom framgang i fødselen (tabell 2). Av de 40 kvinnene som av ulike årsaker gikk over til å være risikofødende under fødselen, fikk 13 førstegangsfødende og ni flergangsfødende epiduralbedøvelse. Atten av disse ble i tillegg riestimulert med oksytocin, det vil si at 81,8 prosent av friske kvinner som startet som lavrisikofødende og som mottok epiduralbedøvelse også ble oksytocinstimulert. Totalt 26 kvinner (24,8 prosent) som startet som lavrisikofødende ble stimulert med oksytocin. Førstegangsfødende sto for størsteparten av dette (18 kvinner/69,2 prosent). Åpningstiden for førstegangsfødende var i gjennomsnitt 8,0 timer (SD 4,5), og utdrivningstid var 41,6 min (SD 23,6), for flergangsfødende 3,8 timer (SD 2,6), og utdrivningstid var 20 min (SD 21,9). Det var ingen signifikant forskjell i antall timer i aktiv fødsel (p=0,296 to-utvalgs t-test), heller ikke i aktiv utdrivningstid (p=0,468 to-utvalgs t-test) mellom lavrisikofødende og risikofødende.
Maternelle fødselsutfall
Deskriptive data for utkomme hos lavrisikofødende og risikofødende fordelt på paritet, samt neonatale fødselsutfall, er vist i tabell 3. I lavrisikogruppen (n=105) fødte 101 kvinner (96,2 prosent) spontant vaginalt. To (1,9 prosent) ble operativt vaginalt forløst (vakuum), begge hadde fått epiduralbedøvelse og oksytocinstimulering. To flergangsfødende (1,9 prosent) ble akutt forløst med keisersnitt, de hadde verken fått epiduralbedøvelse og/eller oksytocinstimulering. En førstegangsfødende hadde etterbyrdsblødning >1000 ml. En førstegangsfødende fikk perinealruptur grad 3–4 (0,9 prosent).

I risikogruppen (n=125) fødte 75 kvinner (60,0 prosent) spontant vaginalt. Ni førstegangsfødende (7,2 prosent) ble forløst med vakuum. Det var 41 kvinner (32,8 prosent) som ble forløst med keisersnitt, av disse var 10,8 prosent planlagt. I risikogruppen var andelen keisersnitt signifikant høyere hos flergangsfødende enn hos førstegangsfødende (p=0,002 χ2). En førstegangsfødende (0,8 prosent) fikk perinealruptur grad 3–4. Fem førstegangsfødende og to flergangsfødende blødde > 1000 ml, seks kvinner (fire førstegangsfødende) trengte blodoverføring etter forløsning. Gjennomsnittlig etterbyrdsblødning var 365,2 ml (SD 290,9) med spredning 0–3000 ml. Andel kvinner som fikk episiotomi var 8,8 prosent, det var ingen signifikant forskjell mellom lavrisikofødende og risikofødende (p=0,435 χ2). Det var flere risikofødende enn lavrisikofødende som fikk epiduralanalgesi, men forskjellen var ikke statistisk signifikant (p=0,129 χ2). Risikogruppen hadde signifikant høyere andel oksytocinstimulering (p=0,025 χ2 ).
Neonatale fødselsutfall
Ingen barn ble registrert med apgarpoeng

Diskusjon
Kvinneklinikken i Tromsø hadde lavere andel innlagt som lavrisikofødende, 45,7 prosent, enn hva som ble rapportert fra Drammen 56,5 prosent (16) og Bærum 67 prosent (17). Dette kan forklares ved at Universitetssykehuset mottar risikofødende fra hele Helseregion Nord (21). Det kan også være forskjeller i klassifiseringen ved ulike fødesteder. Andelen kvinner innlagt som lavrisikofødende med Universitetssykehuset Nord-Norge som lokalsykehus er tidligere rapportert til å være 67,0 prosent (22).
Seleksjonsprosessen
Den største undersøkelsen vedrørende differensiert fødselsomsorg gjort hittil er fra England. Studien viste at 58 prosent lavrisikofødende innlagt i fødeenhet lik Kvinneklinikken i Tromsø fødte normalt, vår studie viste 61,9 prosent. Om dette er sammenliknbart er usikkert da kvinnene i den engelske undersøkelsen selv valgte fødested (13). Ved ABC-klinikken ved Aker universitetssykehus, hvor friske kvinner selv valgte å føde, endte 83,3 prosent flergangsfødende og 42,7 prosent av de førstegangsfødende med normalfødsel (10). Dette er sammenliknbart med Kvinneklinikken i Tromsø med henholdsvis 77,4 prosent og 39,5 prosent.
Endring av risikostatus
At lavrisikofødende går over til risikogruppen i løpet av fødselen betyr at det oppstår situasjoner som krever mer intensiv fosterovervåkning (for eksempel CTG), observasjoner og medisinske tiltak som ligger til en risikofødsel (tabell 2). Vår studie viser at av alle de som startet som lavrisikofødende, iberegnet de som gikk over til risikogruppen, fødte 96,2 prosent spontant vaginalt. Ved Kvinneklinikken Vestre Viken HF Drammen fødte 89,6 prosent av lavrisikokvinnene spontant vaginalt (16) og ved Ullevål universitetssykehus 84,2 prosent (14). I egne jordmorstyrte enheter i Norge fødte henholdsvis 90,0 prosent (10), 84,0 prosent (18) og 81,3 prosent (19) spontant vaginalt. At det ved store kvinneklinikker er like mange/flere spontane fødsler i lavrisikogruppen som rapportert fra jordmorstyrte enheter er overraskende.
I vår studie skjedde overgangen til risikogruppen ved gjennomsnittlig 6,5 cm mormunnsåpning hos både førstegangs- og flergangsfødende. Det samme rapporterte Sykehuset Østfold HF Fredrikstad (18). Tidspunktet for risikoendring kan tolkes slik at kvinner som er vel midtveis i fødselen opplever en sårbar fase som jordmødre og leger bør være ekstra oppmerksomme på, også med hensyn til behov for smertelindring.
I sykehus kan kvinner selv ønske epiduralbedøvelse som smertelindring og slik påvirke intervensjonsraten i et fødselsforløp som starter normalt. I vår studie mottok 20,9 prosent lavrisikofødende epiduralbedøvelse og ble derved risikofødende. Dette er sammenliknbart med Kvinneklinikken i Drammen; 22,3 prosent (16). Bærums fødeseksjon rapporterte 37,9 prosent (17). Ved jordmorstyrte enheter i Fredrikstad og Bergen hvor lavrisikokvinner selv kan velge å føde var epiduralfrekvensen henholdsvis 15,8 prosent (18) og 24,2 prosent (19). Der må de fødende fysisk flytte seg til en annen avdeling for å få epiduralbedøvelse. Det kan se ut som om det er en sammenliknbar andel lavrisikofødende som får epiduralbedøvelse der dette er tilgjengelig, uavhengig om de selv har valgt å føde på en lavrisikoenhet tilknyttet sykehus eller om de føder i en konvensjonell fødeavdeling. En studie fra landets fødestuer viste at 4,5 prosent ble overflyttet til fødeavdeling (7). Det betyr at epiduralfrekvensen er betydelig lavere blant kvinner som velger å føde på fødestuer og at transportvei og tilgjengelighet til epidural er faktorer som kan påvirke frekvensen.
I flere studier er epiduralbedøvelse forbundet med langsom framgang, økt bruk av oksytocinstimulering og økt andel operativ vaginal forløsning. Det er ikke påvist økt keisersnittfrekvens (23). Vår studie viste at 81,8 prosent av de lavrisikofødende som mottok epidural også fikk oksytocinstimulering, i Drammen var andelen 91,4 prosent (16) og i Bærum 82,3 prosent (17). Rutinemessig oksytocindrypp ved epiduralbedøvelse på grunn av en forventet riesvekkelse kan være årsak til dette og er en praksis som bør evalueres. Feil bruk av oksytocin er en viktig årsak til fødselsskader og bør brukes med forsiktighet (24).
Ulike studier fra norske fødeavdelinger viser at mellom 34,0 og 48,0 prosent av lavrisikofødende ble stimulert med oksytocin (16,17,25,26). Vi fant at 24,8 prosent ble stimulert. Begrepene langsom framgang og oksytocinstimulering i fødselen er beskrevet i flere studier (30). At førstegangsfødende i vår undersøkelse sto for 69,2 prosent av det totale oksytocinbruket kan forklares med at førstegangsfødende i gjennomsnitt bruker lengre tid på sin fødsel enn flergangsfødende. Epiduralbedøvelse og forventninger til framdrift i fødsel både fra den fødende og fødselshjelperen kan tenkes å være faktorer som kan påvirke oksytocinbruken. Våre funn vedrørende fødselsvarighet samsvarer imidlertid med en oversiktsartikkel om fødselsvarighet fra 2008 (27).
Maternelle fødselsutfall
For begge gruppene var andelen kvinner som fikk sfinkterruptur 0,9 prosent (tabell 3). Helse Nord RHF ligger lavere når det gjelder andelen sfinkterrupturer sammenliknet med landsgjennomsnittet (1,5 prosent versus 2,3 prosent) og vaginale operative forløsninger (7,3 prosent versus 10,0 prosent) (28) når det ikke er skilt mellom lavrisiko- og høyrisikofødende.
At det ved Kvinneklinikken i Tromsø er lavere andel operative vaginale forløsninger (1,9 prosent) i lavrisikogruppen sammenlignet med Ullevål (9,4 prosent), Drammen (7,7 prosent), og jordmorledete lavrisikoenheter som ABC-Ullevål (4,1 prosent), Fredrikstad (10,0 prosent), og Bergen (11,5 prosent) (14,16,10,18,19)kan bemerkes. Vår studie viser også lavere keisersnittfrekvens i lavrisikogruppen (1,9 prosent) sammenliknet med Ullevål (5,4 prosent), Drammen (2,7 prosent), Fredrikstad (6,0 prosent) og Bergen (6,3 prosent). Det er vanskelig å vite grunnen til forskjellene. Vår studie er for liten til å vurdere sammenhenger mellom epidural og operativ vaginal forløsning, men er i samsvar med en studie basert på data fra det svenske fødselsregisteret som ikke fant sammenheng mellom epiduralbedøvelse og operativ vaginal forløsning eller keisersnittfrekvens hos lavrisikofødende (29).
Funn i risikogruppen er vanskelig å kommentere da vi ikke har informasjon om årsak til deres risikostatus ved innleggelse. Det er viktig å understreke at risikogravide kan føde ukomplisert og spontant, selv om mor og/eller barn får medisinsk oppfølging og overvåkning, i vår studie 60 prosent.
Neonatale fødselsutfall
Alle barna i undersøkelsen ble vurdert til å være i god allmenntilstand etter fødselen (ingen fikk apgarpoeng under 7 etter fem minutter). Overflytting til nyfødtintensivavdeling var 2,9 prosent i lavrisikogruppen sammenliknet med 8,0 prosent ved den jordmorstyrte enheten i Fredrikstad (18). Det kan være ulike kulturer mellom ulike sykehus med hensyn til praksis for overflytting. Overflytting av barn født av mødre i risikogruppen var 15,2 prosent. Det kan bero på risikofaktorer hos mødrene og/eller barna (premature barn, syke barn) selektert fra hele helseregionen.
Metodekritikk
Studiens størrelse, design og ukjente faktorer kan påvirke resultatene, og gode resultater i lavrisikogruppen kan være tilfeldige funn og må tolkes med varsomhet. Styrken i studien er at data er samlet fortløpende fra fødselsstart og frem til barnets fødsel. Det er få tilfeller av manglende data og frafall.
Seleksjon ville gitt større mulighet til å sammenlikne ensartete grupper hvis seleksjon ble gjort likt. Det er ingen konsensus i Norge på hvordan seleksjonen bør fungere i praksis. Det betyr at resultater fra beskrivende studier må leses i den kontekst fødselen har foregått i. Det eneste sykehuset i Norge som har sett på effekt av seleksjon er Ullevål Universitetssykehus. De fant at differensiering med kriterier ga en liten, men signifikant, høyere andel spontane fødsler hos førstegangsfødende, mindre bruk av CTG og oksytocin. De formidlet imidlertid at det er gode resultater både med og uten differensiering (14).
Seleksjon som arbeidsform gir et vurderingsgrunnlag og innehar et prinsipp om ikke å påføre en frisk befolkning unødig intervensjon og derved mulig skade (5,6,30), samt å sikre risikofødende riktig behandling på riktig omsorgsnivå (3). Seleksjon i aktiv fødsel retter seg mot hver enkelt fødende, og den relasjonen som oppstår mellom jordmor/lege og kvinner kan ha betydning for handlinger og avgjørelser underveis. I denne studien vet vi ikke noe om hvordan kvinnene selv opplevde fødselsomsorgen. Det vi vet fra andre er at en god fødselsopplevelse like gjerne kan være knyttet til kommunikasjon og relasjon mellom fødende og jordmor/lege som til medisinsk intervensjon og fødselskomplikasjoner (31).
Konklusjon
WHO’s prinsipper om lavest mulig intervensjon i normale fødsler byr på utfordringer i sykehus hvor epidural er tilgjengelig. Våre resultater viste at friske kvinner som startet som lavrisikofødende fødte i høy grad spontant, også de som fikk epiduralbedøvelse og oksytocinstimulering. Seleksjonsprosessen viste forskjeller mellom lav- og høyrisikofødende som indikerer at en differensiert fødselsomsorg kan synes å fungere i en høyrisikoavdeling.
Forfatterne ønsker å takke professor Nina Emaus, UIT, for verdifulle bidrag i arbeidet med artikkelen.
Referanser
1. Det kongelige Sosial- og helsedepartement. Innstilling fra sosialkomiteen om akuttmedisinsk beredskap (2000–2001). Innst. S. nr. 300. Oslo: Det kongelige Sosial- og helsedepartement; 2001.
2. Helse- og omsorgsdepartementet. En gledelig begivenhet. St.meld. nr. 12 (2008–2009). Oslo: Helse – og omsorgsdepartementet; 2009: 7–77.
3. Helsedirektoratet. Et trygt fødetilbud. Kvalitetskrav til fødselsomsorgen. Oslo: Helsedirektoratet; 2010:1–67.
4. Helse- og omsorgsdepartementet. Samhandlingsreformen. Rett behandling på rett sted – til rett tid. St.meld.nr. 47 (2008–2009). Oslo: Helse- og omsorgsdepartementet; 2009.
5. World Health Organization. Maternal & newborn health/ Safe motherhood unit. Care in Normal Birth: A practical Guide. WHO/FRH/MSM/96.24, Geneva; 1996: 4–38.
6. World Health Organization. Workshop on Perinatal Care Proceedings. Report on a WHO expert meeting. Venice Italy, 16–-18 April,1998. Tilgjengelig fra http.//www.euro.who.int/_data/assets/pdf-file/0004 (Nedlastet: 24.03.13)
7. Schmidt N, Abelsen B, Øian P. Deliveries in maternity homes in Norway: results from a 2-year prospective study. Acta Obstet Gynecol Scand. 2002;81:731–737.
8. Nasjonalt kunnskapssenter for helsetjenester. Fødeavdelinger, fødestuer, pasientvolum og behandlingskvalitet. ISBN-nr- 82-8121-070-2. Oslo; 2005.
9. Øian P. Fødestuer i endring – kan risikofødsler selekteres? Tidsskr Nor Lægeforen. 1998;118:1174.
10. Lukasse M, Øian P, Aamodt G. En jordmorledet fødeenhet. Tidsskr Nor Lægeforen. 2006;126:170–2.
11. Hatem M, Sandvall J, Devane D, Soltani H, Gates S. Midwife-led versus other models of care for childbearing women. Cochrane Database of Syst Rev. 2008;4:CD004667.
12. Hodnett ED, Downe S, Walsh D, Weston J. Alternative versus conventional. Institutional settings for birth. Cochrane Database of Syst Rev. 2010;9:CD000012.
13. Birthplace in England Collaborative Group. Perinatal and maternal outcomes by planned place of birth for healthy women with low risk pregnancies: the Birthplace in England national prospective cohort study. BMJ. 2011;343:d7400.
14. Nesheim BI. Low- risk labor – outcomes after introduction of special guidelines combined with increased awareness of risk category. Acta Obstet Gynecol Scand. 2012;91:476–482.
15. Gottvall K, Waldenström U, Tingstig C, Grunewald C. In-hospital birth center with the same medical guidelines as standard care: a comparative study of obstetric interventions and outcomes. Birth. 2011; 38:120–8.
16. Moen MS, Holmen M, Tollefsrud S, Rolland R. Lavrisikofødende ved en Kvinneklinikk – hvordan føder de? Tidsskr Nor Lægeforen. 2005;125:2635–7.
17. Lippert T, Nesje E, Koss KS, Øian P. Change in risk status during labor in a large Norwegian obstetric department: a prospective study. Acta Obstet Gynecol Scand. 2013; 92:671–8.
18. Bernitz S, Rolland R, Blix E, Jacobsen M, Sjøborg K, Øian P. Is the operative delivery rate in low-risk women dependent on the level of birth care? A randomized controlled trial. BJOG. 2011;118:1357–64.
19. Eide BI, Vika Nilsen AB, Rasmussen S. Births in two different delivery units in the same clinic- A prospective study of healthy primiparous women. BMC Pregnancy Childbirth. 2009; 9:25.
20. Albers LL. Overtreatment of normal childbirths in U.S. hospitals. Birth. 2005; 32: 67–-68.
21. Helse-Nord. Seleksjonskriterier for fødselsomsorgen i Helse-Nord- Fagråd i gynekologi og fødselshjelp. Tilgjengelig fra http://www.helsenord.no/getfile.php/RHF/Fagutvikling/Regionale%20seleksjonskriterier%20for%20f%C3%B8dselsomsorg%20i%20Helse%20Nord.pdf (Nedlastet: 22.03.13).
22. Andreassen G, Øian P, Brattland T, Blix E. Retningslinjene for svangerskapsomsorgen følges i Tromsø. Sykepleien Forskning 2012;7:343–349.
23. Anim-Somuah M, Smyth RM, Jones L. Epidural versus non-epidural or no analgesia in labour. Cochrane Database Syst Rev. 2011;12:CD000331
24. Oscarsson ME, Ahmer-Wåhlin I, Rydhstroem H, Kallen K. Outcome in obstetric care related to oxytocin use. A population-based study. Acta Obstet Gynecol Scand. 2006;85:1094–1098.
25. Blix E, Pettersen S-H, Eriksen H, Røyset B, Pedersen EH, Øian P. Bruk av oksytocin som ristimulerende medikament etter spontan fødselsstart. Tidsskr Nor Lægeforen. 2002;122:1359–62.
26. Kulseng APB, Jensen I, Huseby UBV. Oxytocin brukt som riestimulerende middel under fødsel til friske gravide ved termin. Vård i Norden 2003;23:22-5.
27. Blix E, Kumle M, Øian P. Hvor lenge kan en normal fødsel vare? Tidsskr Nor Legeforen.2008;128:686–9.
28. Norum J, Heyd A, Hjelseth B, Svee T, Mürer FA, Erlandsen R, Vonen B. Quality of obstetric care in the sparsely populated sub-arctic area of Norway 2009–2011. BMC Pregnancy and Childbirth. 2013; 13:175.
29. Eriksson SL, Olausson PO, Olofsson C. Use of epidural analgesia and its relation to caesarean and instrumental deliveries – a population-based study of 94,217 primiparae. Eur J Obstet Gynecol Reprod Biol. 2006; 128:270–5.
30. Bakketeig LS, Magnus P. Epidemiologi.3. utgave. Oslo: Gyldendal Norsk Forlag AS; 2003:15–179.
31. Garthus-Niegel S, Vov Soest T, Vollrath ME, Eberhard-Gran M. The impact of Subjective birth experiences on post-traumatic stress symptoms: a longitudinal study. Arch of Wom Ment Health. 2013;16:1–10.
Mest lest
Doktorgrader
Kort- og langsiktige følger etter distal dyp venetrombose og overfladisk venetrombose i underekstremitetene
Fødende kvinner vil ha ekte personlig omsorg
Korleis kan jordmor balansera etiske vurderingar om helsa til fosteret opp mot gravide kvinners autonomi og ønskjer i forhold til fosterovervaking?
Dokumentering av de udokumenterte – bruk av svangerskapsomsorg og perinatale utfall blant udokumenterte migranter i Norge

















0 Kommentarer