Sikkerhetstiltak for legemidler i sykehjem
Bakgrunn: Feil legemiddelbruk er blant de uønskete hendelsene i helse- og omsorgstjenesten som forekommer hyppigst. Samhandlingsreformen innebærer at sykehjem i større grad har fått et behandlingsansvar og ikke lenger bare har et pleie- og omsorgsansvar. Uønskete hendelser har et stort forbedringspotensial og kan hindres av sikkerhetstiltak.
Hensikt: Å utforske hvordan sikkerhetstiltak fungerer med tanke på å forebygge feilmedisinering og feilaktig legemiddelbruk i sykehjem.
Metode: Kvalitativt design med fokusgruppeintervju av sykepleiere og sykepleierstudenter samt undersøkelse av læringslogger fra sykepleierstudenter. Datainnhenting startet samtidig med at samhandlingsreformen ble innført, og har pågått i nærmere tre år. Vi foretok dataanalyse ved hjelp av koding og meningskategorisering.
Resultat: Sykepleiere og sykepleierstudenter erfarte at sikkerhetsprosedyrer ikke var praktisk gjennomførbare på grunn av tidspress. Videre var det dårlig samsvar mellom arbeidsoppgaver, bemanning og legemiddelkompetanse. Det var lite systematisk kompetansebygging, og opplæring i legemiddelhåndtering ble ikke tatt alvorlig nok.
Konklusjon: Studien har påvist at sikkerhetstiltak ikke fungerer tilfredsstillende, og at det er et udekket behov for legemiddelkompetanse i sykehjem. Et viktig spørsmål blir hvordan sykepleierkompetansen kan utnyttes til å forbedre pasientsikkerheten ved legemiddelbruk i sykehjem.
Referer til artikkelen
Storli M, Ingebrigtsen O, Nakrem S, Elstad T. Sikkerhetstiltak for legemidler i sykehjem. Sykepleien Forskning. 2016; 11(59801):e-59801. DOI: 10.4220/Sykepleienf.2016.59801
Feilaktig legemiddelbruk er blant de uønskete hendelsene i helse- og omsorgstjenesten som forekommer hyppigst. Behovet for økt innsats på pasientsikkerhet i helse- og omsorgstjenesten er dokumentert gjennom nasjonale føringer (1, 2, 3) og i NOU 2015:11 (4). Der tydeliggjøres det et stort behov for å utvikle systemer og kulturer for å lære av feil. Videre pekes det på at ledere i større grad må være risikobevisste og følge opp kommunens plikt til internkontroll (5).
Helse- og omsorgsdepartementet lanserte i 2011 den nasjonale pasientsikkerhetskampanjen «I trygge hender 24/7» som et nasjonalt pasientsikkerhetsprogram, der riktig legemiddelbruk i sykehjem er et av innsatsområdene (2). Dette programmet videreføres i 2014–2018. Samhandlingsreformen innebærer at sykehjem i større grad har fått et behandlingsansvar og ikke lenger bare har et pleie- og omsorgsansvar. Omsorg for pasienter i sykehjem er krevende og stiller krav til omfattende kompetanse hos sykepleierne (6). Da sykehjemsbeboere bruker mange legemidler samtidig, øker risikoen for interaksjoner mellom legemidler, bivirkninger og feilmedisinering (7).
Behov for utvikling av legemiddelkompetanse
For å hindre legemiddelfeil iverksettes ofte ulike sikkerhetstiltak som for eksempel opplæring og dobbeltkontroll av opplagt medisin. Likevel avdekker en rapport fra Helsetilsynet i 2010 alvorlige mangler i legemiddelbehandling i 51 av de 67 sykehjemmene som ble undersøkt (8). Tidspress, dårlig samsvar mellom arbeidsoppgaver, bemanning og kompetanse samt mangelfull opplæring er vanlig, og etter innføring av samhandlingsreformen har kompleksiteten i de sykepleiefaglige oppgavene økt (9). På tross av dette viste en spørreundersøkelse at ikke-pasientnære oppgaver som rengjøring og matlaging samt dårlige IKT-løsninger var tidstyver som stjal tid og oppmerksomhet fra pasientomsorg (10).
Sykepleiere oppgir at de har behov for økt kunnskap i farmakologi og aldersfysiologiske endringer (11). Alteren (12) fant at sykepleierstudenter manglet kunnskap og erfaring i legemiddelhåndtering. En annen studie (13) viste at ved å overta en sykehjemsavdeling fikk tredjeårsstudenter erfaring med legemiddelhåndtering. Brenden og medarbeidere fant at arbeidsmiljøet i sykehjem ga et godt grunnlag for læring, men avdekket manglende formelle strukturer for kompetanseheving (14).
Behov for bedre retningslinjer
Internasjonale studier viser at legemiddelavvik representerer et stort problem (15–18). Det stilles imidlertid spørsmål ved hvor effektive dagens systemer for avvikshåndtering er, spesielt når det gjelder hvorvidt avvikssystemer og organisatoriske tiltak fremmer læring og forbedring (19). Forskning har avdekket at organisatoriske barrierer er fremtredende ved uønskete hendelser (16, 20). Avbrytelser ved istandgjøring av medisin, manglende kunnskap og få muligheter til oppfølging av virkning og bivirkninger er forhold som har betydning for medisinavvik (18, 20).
En undersøkelse fra fire amerikanske sykehjem om forbedring av legemiddelavvik viste at rapporteringssystemene var lite tilgjengelige. Informasjon om avviksskjemaene manglet, og oppfølgingen av rapporterte avvik var dårlig (21). Retningslinjer og standardprosedyrer som kunne redusere feilaktig legemiddelbruk, manglet ofte i sykehjem (22). En internasjonal studie fant at mangel på tid og opplæring samt en dømmende kultur var årsaker til at helsepersonell ikke rapporterte medikamentfeil. Studien viste også at en lærende og rettferdig kultur bidro til å øke rapportering (17).
Pasientsikkerhet i sykehjem
For å analysere pasientsikkerhet har vi brukt Donabedians rammeverk med begrepene struktur, prosess og resultat (23, 24). Prosedyrer, retningslinjer og opplæring er sikkerhetstiltak som inngår i den strukturelle delen av pasientsikkerhet. Ifølge Hjort (25) skyldes feil i helsetjenesten i hovedsak systemfeil som tidspress, manglende retningslinjer, dårlige rutiner og arbeidsmiljø. Systemtilnærming innebærer å analysere underliggende årsaker og etablere systemer som fanger opp uønskete hendelser før de får alvorlige konsekvenser (26). Forbedring gjennom læring av uheldige hendelser kan betraktes ved hjelp av Argyris og Schöns begreper om enkeltkrets- og dobbeltkretslæring. Mens enkeltkretslæring innebærer å justere atferd innenfor den samme tenkningen, stiller dobbeltkretslæring spørsmål ved den grunnleggende oppfatningen bak handlinger (27).
God sikkerhet forutsatte at arbeidet med å gjøre i stand medikamentene, ikke ble avbrutt.
Pasientsikkerhet vedrørende legemiddelbruk er et underutforsket område i norske sykehjem. Hensikten med denne studien er å belyse hvordan ulike sikkerhetstiltak fungerer med tanke på å forebygge feilaktig legemiddelbruk. Sikkerhetstiltak forstås som tiltak på struktur- og prosessnivå for å sikre riktig medisinhåndtering.
Metode
Studiens design er kvalitativ med fokusgruppeintervju som hovedmetode for datainnsamling. Fokusgruppeintervju er en rask og lite ressurskrevende metode som kan gi innblikk i hvordan sykepleiere tenker og handler for å ivareta sikkerhet, og dermed gi en dypere forståelse av legemiddelbruk i sykehjem. Ved hjelp av fokuserte gruppediskusjoner kan deltakerne utveksle opplevelser og erfaringer (28). Individuelle læringslogger inngår som supplerende data. Læringslogger er et læringsverktøy i profesjonsutdanninger hvor studenten loggfører erfaringer fra sine praksisstudier (29).
Vi startet datainnhentingen med fokusgruppeintervju med sykepleiere, og den skjedde samme år som samhandlingsreformen startet i 2012. Utfordringer knyttet til legemiddelhåndtering da reformen ble gjennomført, fikk mye oppmerksomhet både fra studenter, lærere og praksisfelt. De fikk spesielt mye oppmerksomhet i et undervisningsprosjekt ved Høgskolen i Sør-Trøndelag, der tredjeårsstudenter overtok en sykehjemsavdeling for å trene på faglig ledelse og overgangen fra student til sykepleier (13). Ifølge Morgan (28) skal det gjennomføres så mange fokusgrupper at man får tilstrekkelig datamateriale som kan belyse problemstillingen. Vi fremskaffet data om reformens virkninger på legemiddelbruk i sykehjem over tid ved å inkludere studenter som overtok sykehjemsavdelingen i datainnsamlingen. Derfor gjennomførte vi to fokusgruppeintervjuer med studenter i 2013 og 2014 samt innhentet læringslogger.
Utvalg
Alle informantene fikk skriftlig informasjon der vi orienterte om frivillighet og innhentet skriftlig samtykke. Prosjektet ble godkjent av Norsk senter for forskningsdata. Vi innhentet tillatelser til å gjennomføre studien ved to sykehjem. Det ene var et stort bysykehjem med over 100 plasser fordelt på tre store avdelinger. Det andre lå i en landkommune og hadde cirka 60 plasser fordelt på fem små avdelinger. Fokusgruppene av sykepleiere og en vernepleier ble tilfeldig sammensatt blant stillinger som var på vakt den dagen vi gjennomførte intervjuene og med samme formalkompetanse i legemiddelhåndtering. Vi ville unngå at et under- eller overordet stillingsforhold skulle forstyrre samspillet (30).
Heretter omtaler vi vernepleieren som en del av sykepleiergruppen av hensyn til anonymisering. Ansienniteten til deltakerne varierte fra seks måneder til 24 års praksis. Vi gjorde to fokusgruppeintervjuer ved det største sykehjemmet og ett ved det minste, og to fokusgruppeintervjuer med studenter fra de samme sykehjemmene. Samlet utgjør materialet fra fokusgruppene erfaringer fra 16 sykepleiere og 13 sykepleierstudenter. Også læringsloggene kom fra de samme sykehjemmene samt et tredje sykehjem som deltok i undervisningsprosjektet. Av et utvalg på 69 læringslogger om et selvvalgt tema hadde 18 logger legemiddelhåndtering som tema.
Datainnsamling
Vi utarbeidet en intervjuguide med Donabedians triade som teoretisk rammeverk og på bakgrunn av et tidligere prosjekt i sykehus (23, 31). Intervjuguiden hadde tre hovedtemaer:
- risikofaktorer og sikkerhetstiltak
- samarbeid med andre
- reaksjoner ved feilmedisinering, risikoforståelse og risikovurdering
Denne artikkelen avgrenses til strukturelle faktorer med spesiell oppmerksomhet på sikkerhetstiltak (tabell 1). Artikkelens første- og andreforfatter gjennomførte intervjuene, som ble tatt opp på lydbånd og transkribert.

Dataanalyse
En tidligere datainnsamling på sykehus med tilsvarende problemområde benyttet samme metode og en liknende intervjuguide og gav god dataproduksjon. I sykehjemsprosjektet ble noen av diskusjonene begrenset og liknet mer på gruppeintervju (30). Da vi sammenliknet dataene, gav sykehjemsintervjuene mange opplysninger om strukturelle forhold, men færre opplysninger om relasjonelle forhold og kultur. Læringsloggenes innhold varierte. Noen ga detaljerte opplysninger om legemiddelhåndtering, mens andre inneholdt mer overflatiske beskrivelser.
I fem fokusgrupper diskuterte deltakerne samme tema styrt av spørsmål fra en semistrukturert intervjuguide. Fremtredende temaer i analysen av diskusjonene falt i stor utstrekning sammen med temaene i intervjuguiden. Første- og andreforfatter gjennomgikk og diskuterte intervjutekstene for deretter å analysere dem ved hjelp av Kvales metode for meningskoding og meningskategorisering (32). Ved å kode tekstbiter fremkom det som det i grove trekk ble snakket om. Kategorisering fremkom ved en ytterligere kondensering av datamaterialet ved at flere koder ble samlet under ett tema (se tabell 2). Intervjupersonene betraktes som informanter eller vitner som gir pålitelige opplysninger (32). Læringsloggene ble behandlet som individuelle intervjudata. De ble kodet og kategorisert på samme måte som fokusgruppeintervjuene og ble et supplement til datamaterialet.
Etiske refleksjoner og metodediskusjon
Vi fulgte Helsinkideklarasjonens retningslinjer for anonymitet og konfidensialitet. Da opplysninger om feilmedisinering kan være sensitive, ble det viktig å være oppmerksom på etiske aspekter i forbindelse med prosjektet (32). Et motsetningsforhold kan oppstå når man forsker på pasientsikkerhet. På den ene siden må man ivareta konfidensialitet og opprettholde tillit til intervjupersonene. På den andre siden bør man opplyse om risiko for pasientsikkerhet og behandling som ikke er faglig forsvarlig (32, 33). Ingen slike etiske dilemmaer fremkom i intervjuene.
Flere sykehjem i regionen ble forespurt om å delta, men bare to sykehjem fant det praktisk mulig at flere sykepleiere forlot avdelingen samtidig for å delta i intervju. Dette begrenset bredden i datagrunnlaget. Studentene som deltok, overtok ansvaret for en sykehjemsavdeling i to uker. De hadde samme funksjonsområde som sykepleiere, bortsett fra at håndtering av legemidler alltid ble kontrollert av en sykepleier. Studentene hadde mindre erfaring enn sykepleierne, men deres styrke var et kritisk blikk utenfra og et sideblikk på teori. Da vi leste gjennom hele materialet, viste det at sykepleiere og studenter hadde sammenfallende erfaringer. Derfor skilte vi ikke mellom erfaringer fra sykepleiere og sykepleiestudenter i dataanalysen. Begge gruppene defineres som helsepersonell, og i henhold til forsvarlighetsprinsippet er realkompetansen avgjørende for hva de kan utføre i forbindelse med legemiddelhåndtering (33).
Resultater
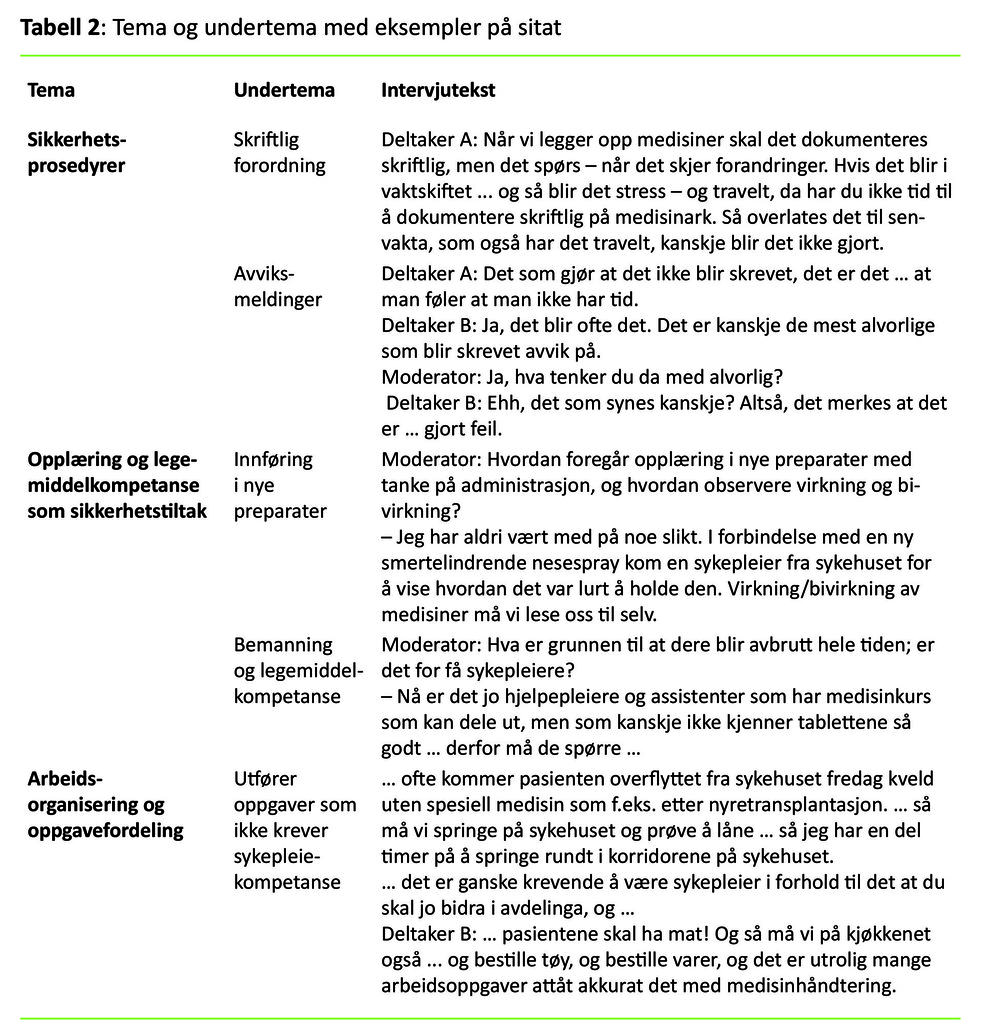
Erfaringene om hvordan sikkerhetstiltakene fungerte ved legemiddelbehandling i sykehjemmene, ble inndelt i tre hovedtemaer (tabell 2):
- sikkerhetsprosedyrer
- opplæring og legemiddelkompetanse som sikkerhetstiltak
- arbeidsorganisering og oppgavefordeling
Ufullstendige sikkerhetsprosedyrer
Dobbeltkontroll var en godt innarbeidet sikkerhetsprosedyre. To sykepleiere kontrollerte opplegging eller istandgjøring av medisiner. Når bare én sykepleier var på vakt, kunne en fagarbeider (for eksempel helsefagarbeider, omsorgsarbeider eller hjelpepleier) bistå med kontrollen. Medisinene ble lagt i dosetter en uke i forkant, og som oftest ble de utlevert av en helsefagarbeider. To sykepleiere blandet ut medikamenter til bruk i smertepumper, mens bare én skiftet på pumpen. Informanter fortalte at etter et nestenuhell hadde personalet diskutert hvorvidt det var behov for at to var til stede også ved skiftning.
På det ene sykehjemmet var det et datastyrt medisinkabinett med innebygget kontroll av uttak og opplegging av medikamenter. God sikkerhet forutsatte at arbeidet med å gjøre i stand medikamentene, ikke ble avbrutt. Det ble påpekt at kabinettet var for trangt, ga dårlig oversikt, og at det fort ble mye rot der.
Tidspress og avbrytelser preget arbeidet med legemiddelbehandling.
Skriftlig forordning av legemiddelbehandling var godt implementert. Ifølge informantene var det imidlertid mange eksempler på at sikkerhetsprosedyrene ikke ble fulgt. På grunn av tidspress kunne det skje at de hoppet over trinn i dokumentasjonsrutinen. For eksempel kunne de glemme å signere for medisiner som var gitt, eller de kunne signere for medisiner som ikke ble gitt. Et detaljert eksempel på avglemt signering med blodfortynnende medisin ble beskrevet i en læringslogg. Om kvelden og i helger skjedde medisinforordning ofte via telefon. Noen ganger tok signering av lege lang tid, eller det kunne bli glemt. En sykepleier ga også et eksempel hvor en pasient fikk feil type antibiotika fordi det ikke var nedtegnet noen opplysninger om pasientens allergi mot denne typen antibiotika.
Manglende epikrise og prosedyreavvik
Informantene fortalte om mange episoder der det manglet epikrise, eller der gammel epikrise ble sendt med da pasienten ble skrevet ut fra sykehuset. Sistnevnte ble oppdaget ved at sykehjemsavdelingen noen dager senere fikk tilsendt den nye epikrisen i posten. Hvis sykehjemmet henvendte seg til sykehuset om manglende epikrise, kunne de få beskjed om å bruke medisinlisten, men som en sykepleier sa: «Der er det bare rot fordi den er håndskrevet, så man skjønner ingen ting». Slike unøyaktigheter kunne resultere i mangelfull eller feilaktig medisinering av pasientene. Sykepleiesammenfatningen og epikrise samsvarte heller ikke alltid. Mye tid gikk med til å ringe til sykehuset for å få tak i epikrisen, eller til legen som hadde skrevet epikrisen.
Temaet i flere læringslogger var prosedyreavvik i form av medisin som ikke ble gitt til riktig tid, eller medisin som var avglemt eller ikke blitt tatt. Sykepleiere fra flere fokusgrupper fortalte at det ofte var for travelt til å skrive avviksmeldinger. Mangel på tid og mangel på sykepleiere medførte at de måtte prioriterte sykepleieoppgaver som krevde øyeblikkelig bistand. De nedprioriterte også å skrive avviksmeldinger fordi de føltes nytteløse. En sykepleier fortalte: «En sommer skrev jeg ned alle mulige avviksmeldinger (ikke bare de som gjaldt medisinering) for å kartlegge hvor mye tid som var nødvendig for å gjøre dette skikkelig. Det hendte jeg ble sittende en til to timer utover en vanlig dagvakt, dette ble gjort på helt frivillig basis og uten at jeg fikk betalt for ʻovertidenʼ».
En annen sykepleier hevdet at de bare dokumenterte alvorlige og synlige feil. Selv om det ikke tok lang tid å beskrive hendelsen, ble det tidkrevende når de skulle skrive under punktet «Forslag til forbedring». Avviksmeldinger ble gjennomgått ukentlig på alle sykehjemsavdelingene, mens det var ulik praksis vedrørende tilbakemeldinger til personalet.
Opplæring og legemiddelkompetanse som sikkerhetstiltak
Informantene fortalte at de stadig vekk ble introdusert for nye preparater, synonympreparater og nye administrasjonsmåter. Selv erfarne leger uttalte at det var veldig mye nytt. To produsenter kunne lage samme preparat, men som fikk forskjellige navn. En litt uerfaren sykepleier kunne lett ta feil preparat. Apoteket ga ut lister over alle synonympreparater, men de rakk ikke alltid å slå opp i lista. På spørsmål om opplæring i nye preparater, nye administrasjonsmåter og observasjon av virkning og bivirkning svarte en gruppe slik:
«Jeg har aldri vært med på noe slikt» (opplæring i nye preparater).
«I forbindelse med en ny smertelindrende nesespray kom en sykepleier fra sykehuset for å vise hvordan det var lurt å holde den. Virkning og bivirkning av medisiner må vi lese oss til selv.» Flere nikket bekreftende til dette, med utsagn som:
«… og så lærer vi av hverandre …»
«… så leser vi pakningsvedlegget …»
«Vi har jo plikt til å oppdatere oss kontinuerlig.»
Informantene beskrev at opplæringen i legemiddelbehandling foregikk «ad hoc» og var lite organisert. Opplæringen besto av informasjonsark, pakningsvedlegg, private mobiltelefoner med Felleskatalogen-appen, selvstudier og erfaringsdeling. Ingen hadde fått noe tilbud om opplæring fra legemiddelfirmaene.
Arbeidsorganisering og oppgavefordeling
Organisering av arbeid og oppgavefordeling mellom helsepersonell i forbindelse med legemiddelhåndtering var en del av sikkerhetstiltakene. Pasientene fikk forordnet legemiddelbehandling av ulike aktører som fastlege, tilsynslege eller sykehjemslege og leger fra ulike sykehusavdelinger. På sykehjemmene var det legevisitt én gang i uka (to ganger i uka på noen korttidsavdelinger) med en rutinemessig gjennomgang av medisiner. På det ene sykehjemmet var legene veldig oppmerksomme på unødvendig medisinering.
På det andre sykehjemmet, derimot, var de mindre oppmerksomme på polyfarmasi, både hos sykepleiere og leger. En gruppe med sykepleierstudenter diskuterte at det var lett å ty til avføringsmidler og beroligende medikamenter for å spare tid i stedet for å fokusere på kosthold og aktivitet. En sykepleierstudent skrev en detaljert læringslogg om en pasient som virket betydelig overmedisinert med analgetika og psykofarmaka. Pasienten var svært overvektig, og flere av medikamentene hadde døsighet, økt søvnbehov og vektøkning som bivirkning. Pasienten var innlagt for mobilisering, men satt på stua og sov hele dagen. Studenten forsøkte flere ganger å ta det opp på previsitten, men uten resultat og med begrunnelse om at dette ikke var akutt. Ytterligere to læringslogger omhandlet pasienter som var overmedisinert.
Det er mangel på systematisk kompetanseoppbygging.
På korttidsavdelingene hendte det at pasienten administrerte medisinene sine selv, men ofte uten å ha nødvendig oversikt. En sykepleier fortalte: «De kommer med en hel isboks hvor de har samlet og gjemt medisiner i flere år. De spør om de må bruke dette for det er ingen som har sagt de skal slutte med det.» Om de prøvde å trappe ned medisinbruken, kunne pårørende komme med innvendinger fordi de ønsket aktiv behandling av sine nærmeste. Det ene sykehjemmet arrangerte faste pårørendemøter to ganger i året med mulighet for å diskutere medisinbruk.
På alle sykehjemsavdelingene var det vanlig at sykepleierne gjorde i stand legemidlene, mens det ofte var en fagarbeider som utleverte dem, etter å ha fått internopplæring i form av et kurs på seks til tolv timer. Det var få sykepleiere på hver vakt. I flere av intervjuene og i læringsloggene ga de eksempler på at mye tid gikk med til rydding, vasking og matservering – oppgaver som ikke krevde sykepleiekompetanse. Mange samtidige og kompliserte sykepleieoppgaver ga sykepleierne små muligheter til å arbeide konsentrert uten avbrytelser. På det ene sykehjemmet hadde de fordelt medisinoppleggingen på forskjellige ukedager for å skjerme sykepleierne som håndterte legemidler.
Diskusjon
Denne studien har avdekket at dokumentasjon som sikkerhetsprosedyre var en risikofaktor fordi den ikke var til å stole på. Svikt i journalsystemene er tidligere blitt dokumentert ved 56 norske sykehjem (8). En annen studie viser at feilaktige medikamentopplysninger var en av de vanligste uønskete hendelsene når pasienter ble overflyttet mellom ulike helsetjenestenivåer (34). Heller ikke avviksmeldingene fungerte som tilfredsstillende sikkerhetstiltak. Sykehjemmene brukte avviksmeldinger, dobbeltkontroll og dokumentasjon når det var tid, men deltakerne beskrev mange situasjoner der tidspress gjorde det umulig å følge sikkerhetsprosedyrene. Dette funnet samsvarer med internasjonal forskning (17, 21, 22) og viser at det er stor avstand til å oppfylle prinsippene om dobbeltkretslæring (27). Denne studien er også i tråd med Lipsky (35), som allerede i 1980 beskrev hvordan bakkebyråkrater ble presset til «å ta snarveier» i situasjoner med vanskelige prioriteringer.
Beskrivelser av unøyaktig dokumentasjon og manglende avviksrapportering gikk igjen i datainnsamlingsperioden på nærmere tre år. Dette indikerer manglende forbedring av sikkerhetstiltak, som igjen indikerer manglende oppfølging av internkontroll (5). Virksomhetsleder har det formelle ansvaret for legemiddelbehandling og risikovurdering (36). En undersøkelse fra 2015 beskrev også tidspress som årsak til at skriving av avviksmeldinger ble nedprioritert, samt at avviksmeldesystemet sjelden medførte forbedringer (37). Dette er alvorlig da samhandlingsreformen medfører økt og mer kompleks legemiddelbruk i primærhelsetjenesten (3, 9).
Når sikkerhetsprosedyrer som ikke er praktisk gjennomførbare, opprettholdes, kan det svekke de ansattes forståelse for rutiners betydning for pasientsikkerhet. Nøyaktig dokumentasjon av legemiddelforordninger er helt grunnleggende for å forebygge feilmedisinering. Siden det brukes store ressurser både til dokumentasjon og avviksmeldinger, trengs det videre forskning som kan evaluere ressursbruken for å finne alternative måter å forbedre pasientsikkerheten i sykehjem.
Må bygge opp kompetanse systematisk
Vår studie viste at tidspress og avbrytelser preget arbeidet med legemiddelbehandling, samtidig som mye tid gikk med til oppgaver som ikke krevde sykepleierkompetanse. Dette påpekes også i andre undersøkelser og studier (10, 18, 38) og kan tolkes som at opplæring og utvikling av legemiddelkompetanse ikke blir tatt alvorlig nok. Brenden og medarbeidere viste at kunnskapsoppdatering i sykehjem foregikk uformelt med mangel på formelle ledelsesstrategier for kompetansekartlegging og kompetanseheving (14). Dette funnet bekrefter at det er en mangel på systematisk kompetanseoppbygging. Legen har ansvar for legemiddelbehandling, men er avhengig av rapporter fra sykepleierne om observasjon av virkning og bivirkning. Slike rapporter forutsetter at sykepleierne har tid og fagkunnskap (7).
I studien fremkommer det eksempler der studenter påpeker prosedyreavvik og overmedisinering. Dette indikerer at sykepleierne har en legemiddelkompetanse som kan utnyttes til å forbedre legemiddelbruken i sykehjem, slik at kompetanseutvikling kan bli i tråd med prinsippene om dobbeltkretslæring (27). Videre forskning er nødvendig for å undersøke hvorfor sykepleierne nedprioriterer sikkerhetstiltak som kan bedre pasientsikkerheten, og i stedet utfører oppgaver med betydelig lavere risiko og kompetansebehov som matservering, rydding og rengjøring.
Den faglige identiteten må styrkes og sykepleierrollen skjermes fra oppgaver som ikke krever sykepleierkompetanse.
Samhandlingsreformen innebærer at kommunen i mye større grad har fått et behandlingsansvar og ikke lenger bare har et pleie- og omsorgsansvar. Denne endringen øker behovet for at legemiddelkompetansen bygges opp systematisk. Når nye helsereformer er innført, er det i liten grad vurdert hva konsekvensene blir for pasientsikkerheten (39). Vår studie indikerte at det er for høy risiko knyttet til legemiddelbehandling i sykehjem. Sykepleiere er til stede døgnet rundt i sykehjemsavdelinger og representerer en profesjonsgruppe med formell legemiddelkompetanse.
Denne studien har synliggjort at det er stort behov for legemiddelkompetansen til sykepleiere og sykepleiestudenter, men forutsetter realistiske rammebetingelser for at kompetansen kan anvendes og utvikles. I tillegg viser studien at pasienter muligens trenger opplæring. Høy grad av polyfarmasi har blitt avdekket som bakenforliggende årsak til fallhendelser hos pasienter innlagt i spesialisthelsetjenesten (40). Bedre informasjon og kunnskap om legemidler hos pasienter og pårørende kan redusere unødvendig legemiddelbruk.
Implikasjoner for utdanning og praksis
Sykepleierutdanningen må vektlegge organisatorisk kompetanse for å øke forståelsen for sammenhengen mellom sikkerhetstiltak og pasientsikkerhet (24–26, 41). Den faglige identiteten må styrkes og sykepleierollen skjermes fra oppgaver som ikke krever sykepleierkompetanse (6). Internkontrollen i sykehjem må forbedres. Sykehjemsledelsen må øke oppmerksomheten på risiko ved legemiddelbruk og tilrettelegge for systematisk opplæring og utvikling av legemiddelkompetanse, og må skje i henhold til dobbeltkretslæring, som inkluderer refleksjon og tid til å vurdere bakenforliggende årsaker (27). Den må også tilrettelegge for opplæring til pasienter og pårørende.
Undersøkelsen er basert på erfaringer fra et begrenset antall sykehjemsavdelinger og må tolkes med forsiktighet med tanke på generalisering. Imidlertid samsvarer resultatene godt med norske og internasjonale studier om pasientsikkerhet, legemiddelbruk og kompetansebehov i sykehjem (6, 8, 11, 15, 16, 18, 20–22).
Konklusjon
Resultatene i denne studien beskriver sikkerhetsprosedyrer som ikke alltid var praktisk gjennomførbare eller til å stole på. Opplæringen var mangelfull, og det var dårlig samsvar mellom legemiddelkompetanse, arbeidsoppgaver og bemanning.
Samhandlingsreformen har medført økt og mer kompleks legemiddelbruk i sykehjem, noe som øker behovet for en systematisk oppbygging av legemiddelkompetanse. Resultatene fra denne studien samsvarer med flere liknende studier og reiser dermed spørsmål om hvorfor ikke sykepleiekompetansen utnyttes bedre for å sikre pasientsikkerheten. Store ressurser brukes på strukturelle tiltak som dokumentasjon og avviksmeldinger uten optimal effekt. Det bør forskes videre på hvordan økt sykepleierbemanning og utvikling av legemiddelkompetansen kan forbedre pasientsikkerheten i sykehjem.
Referanser
1. Meld. St. 10. God kvalitet – trygge tjenester. Kvalitet og pasientsikkerhet i helse- og omsorgstjenesten. Oslo: Helse- og omsorgsdepartementet. 2013.
2. Meld. St. 11. Kvalitet og pasientsikkerhet 2013. Oslo: Helse- og omsorgsdepartementet. 2014–2015.
3. Meld. St. 26. Fremtidens primærhelsetjeneste – nærhet og helhet. Oslo: Helse- og omsorgsdepartementet. 2014–2015.
4. NOU 2015:11. Med åpne kort. Forebygging og oppfølging av alvorlige hendelser i helse- og omsorgstjenesten. Oslo: Helse- og omsorgsdepartementet. 2015.
5. Helse- og omsorgsdepartementet. Forskrift om internkontroll i helse- og omsorgstjenesten. 1. januar 2003 (Internkontrollforskriften). Tilgjengelig fra: https://lovdata.no/dokument/SF/forskrift/2002-12-20-1731 (Nedlastet 23.10.15).
6. Bing-Jonsson PC, Bjørk IT, Hofoss D, Kirkevoll M, Foss C. Competence in advanced older people nursing: development of «Nursing older people – competence evaluation tool». International Journal of Older People Nursing 2015; 10:59–72.
7. Kirkevold M, Brodtkorb K, Ranhoff AH. Geriatrisk sykepleie. God omsorg til den gamle pasienten. 2 utgave. Oslo: Gyldendal Akademisk. 2014.
8. Helsetilsynet. Sårbare pasienter – utrygg tilrettelegging. Funn ved tilsyn med legemiddelbehandling i sjukeheimar 2008–2010. Rapport fra helsetilsynet 7/2010. Oslo: Helsetilsynet. 2010.
9. Gautun H, Syse A. Samhandlingsreformen. Novarapport nr. 8/2013. Oslo: Norsk Institutt for forskning, oppvekst, velferd og aldring. 2013.
10. Hofstad E. Sluttet i protest. Tidstyvene gjorde at jeg sa opp på sykehjemmet. Oslo: Sykepleien 2014;12:24–31. Tilgjengelig fra: https://sykepleien.no/reportasje/2014/10/sluttet-i-protest (Nedlastet 17.11.2016).
11. Wannebo W, Sagmo L. Stort behov for mer kunnskap om legemidler blant sykepleiere i sykehjem. Sykepleien Forskning 2013;8(1):26–34. Tilgjengelig fra: https://sykepleien.no/forskning/2013/01/stort-behov-mer-kunnskap-om-legemidler-blant-sykepleiere-i-sykehjem (Nedlastet 17.11.2016).
12. Alteren J. Å lære legemiddelhåndtering i sykehjem. Sykepleiestudentenes utfordringer. Vård i Norden 2012;32(4):34–8.
13. Blekken L, Medby AO, Forbord T. Læringsutbytte i sykepleiefaglig ledelse etter praksis der sykepleierstudenter overtok ansvaret for en avdeling. Sykepleien Forskning 2013;4(8):344–52. Tilgjengelig fra: https://sykepleien.no/forskning/2013/11/laeringsutbytte-i-sykepleiefaglig-ledelse-etter-praksis-der-sykepleierstudenter (Nedlastet 17.11.2016).
14. Brenden TK, Storhei AJ, Grov EK, Ytrehus S. Kompetanseutvikling i sykehjem – ansattes perspektiv. Nordisk Tidsskrift for Helseforskning 2011;7(1):61–75.
15. Lane SJ, Trover JL, Dienemann JA, Laditka SB, Blanchette CM. Effects of skilled nursing facility structure and process factors on medical errors during nursing home admission. Health Care Management Review 2014; 39(4):340–51.
16. Lim RHM, Anderson JE, Buckle PW. Work domain analysis for understanding medication safety in care homes in England: an exploratory study. Ergonomics 2016; 59(1):15–26.
17. Holmstrom A, Airaksinen M, Weiss M, Wuliji T, Chan X, Laaksonen R. National and local medication error reporting systems. A survey of practices in 16 countries. Journal of Patient Safety 2012; 8(4):165–76.
18. Dilles T, Elseviers MM, van Rompaey B, van Bortel LM, Vander Stichele RR. Barriers for nurses to safe medication management in nursing homes. Health Policy and Systems. 2011; 43(2):165–76.
19. Stavropoulou C, Doherty C, Tosey P. How effective are incident-reporting systems for improving patient safety? A systematic literature review. The Milbank Quarterly 2015; 93(4):826–66.
20. Barber ND, Alldred DP, Raynor DK, Dickinson R, Garfield S et al. Care homes’ use of medicines study: Prevalence, causes and potential harm of medication errors in care homes for older people. Quality and Safety in Health Care 2009;18:341–6.
21. Handler SM, Perera S, Olshansky EF, Studenski SA, Nace DA, Fridsma DB, Hanlon JT. Identifying modifiable barriers to medication error reporting in the nursing home setting. Journal of the American Medical Directors Association 2007;8(9):568–74.
22. Barnes L, Cheek J, Nation RL, Gilbert A, Paradiso L, Ballantyne A. Making sure the residents get their tablets: medication administration in care administration in care homes for older people. Journal of Advanced Nursing 2006;56(2):190–9.
23. Donabedian A. The definition of quality and approaches to its assessment. Michigan: Health Administration Press. 1980.
24. Carayon P, Wetterneck TB, Rivera-Rodriguez AJ, Hundt AS, Hoonakker P, Holden R, Ayse PG. Human factors system approach to healthcare quality and patient safety. Applied Ergonomics 2014;45:14–25.
25. Hjort PF. Uheldige hendelser i helsetjenesten. Oslo: Sosial- og helsedirektoratet. 2004.
26. Aase K. Pasientsikkerhet. Teori og praksis. 2. utgave. Oslo: Universitetsforlaget. 2015.
27. Argyris C, Schön, D. Organizational learning II. Michigan: Addison-Wesley Publishing Company. 1996.
28. Morgan DL. Focus groups as qualitative research. 2. utgave. California: Thousand Oaks Sage Publications. 1997.
29. Klemp T. Med praksisloggen som vandrestav. En kvalitativ studie av lærerstudenters læringsprosess. (Doktoravhandling). Trondheim: NTNU. 2012.
30. Halkier B. Fokusgrupper. Oslo: Gyldendal Norsk Forlag. 2010
31. Storli M. Feilmedisinering i sykehus – organisasjonskulturens påvirkning. Vård i Norden 2008;3(28):19–23.
32. Kvale S. Det kvalitative forskningsintervju. Oslo: Ad Notam Gyldendal. 1997.
33. Molven O. Sykepleie & jus, 4. utgave. Oslo: Gyldendal. 2012
34. Mesteig M, Hellebostad J, Sletvold O, Rosstad T, Saltvedt I. Unwanted incidents during transition of geriatric patients from hospital to home: a prospective observational study. BMC Health Services Research 2010;10:1.
35. Lipsky M. Street-level bureaucracy. Dilemmas of the individual in public service. New York: Russel Sage Foundation. 1980.
36. Helsedirektoratet. Legemiddelhåndtering for virksomheter og helsepersonell som yter helsehjelp. Oslo: Helsedirektoratet. 2008.
37. Flatgård I. Avvik stoppes og avvises. «Det er bukken som passer havresekken». Oslo, Sykepleien 2015;3:32–8.
38. Allen D. Re-reading nursing and re-writing practice: towards an empirically based reformulation of the nursing mandate. Nursing Inquiry 2004;11(4):271–83.
39. Aase K. Pasientsikkerhet. Teori og praksis i helsevesenet. Oslo: Universitetsforlaget: 2010.
40. Fylkesmannen i Møre og Romsdal, Nord-Trøndelag, Sør-Trøndelag. Fallprosjekt i Helseregion Midt-Norge, Samlerapport etter Pilotstudien 2010, Journalstudien 2011, Kommunestudien 2012.
41. Orvik A. Organisatorisk kompetanse. Innføring i profesjonskunnskap og klinisk ledelse. Oslo: Cappelen Damm Akademisk. 2015.

Mest lest
Doktorgrader
Kort- og langsiktige følger etter distal dyp venetrombose og overfladisk venetrombose i underekstremitetene
Fødende kvinner vil ha ekte personlig omsorg
Korleis kan jordmor balansera etiske vurderingar om helsa til fosteret opp mot gravide kvinners autonomi og ønskjer i forhold til fosterovervaking?
Dokumentering av de udokumenterte – bruk av svangerskapsomsorg og perinatale utfall blant udokumenterte migranter i Norge

















Kommentarer