Obstipasjon hos barn: Start behandlingen tidlig
Med kostregulering og gode toalettrutiner kan man unngå at problemet utvikler seg. Mykgjørende avføringsmedikamenter må brukes i lang nok tid.
Obstipasjon er et utbredt problem hos barn og kan gi betydelige fysiske og psykiske plager. I denne artikkelen ser vi på årsaker til funksjonell eller idiopatisk obstipasjon og vurderer ulike behandlingsalternativer. Konservativ og medikamentell behandling løser problemet for mange, mens andre trenger regelmessig rektalskylling eller kirurgi for å komme i mål.
I arbeidet vårt som stomi- og kontinenssykepleiere ved Oslo universitetssykehus (OUS), Rikshospitalet får vi regelmessig henvist barn med obstipasjon og/eller avføringslekkasje uten noen påvist medisinsk årsak.
Det anslås at mellom 5 og 30 prosent av alle barn sliter med obstipasjon og trenger helsehjelp. I de fleste tilfellene, 95 prosent, finner man ingen medisinsk årsak, betegnet som idiopatisk eller funksjonell obstipasjon (1, 2). Obstipasjon er et utbredt problem hos barn og kan gi betydelige fysiske og psykiske plager (1, 3, 4).
Hva er obstipasjon?
Normal avføringsfrekvens varierer ut fra barnets alder og kost. Spedbarn som kun får morsmelk, vil ha avføring fra fire ganger daglig til én gang i uken (3, 4). Når barnet er ett år gammelt og spiser fast føde, vil avføringsfrekvensen vanligvis være to ganger daglig. Når barnet blir eldre, er det normalt med avføring daglig til annenhver dag (3–5).
Obstipasjon har en tendens til å bli vurdert som forbigående og normalt. Problemet er mest utbredt i alderen to til fire år, som er den vanligste tiden for toalettrening (4, 6, 7).
Tidlig intervensjon og behandling kan bli oversett, med komplikasjoner som resultat. Det kan føre til smertefulle avføringer, magesmerter, analfissurer, stool withholding, altså å undertrykke avføringstrangen, enkoprese (se faktaboks) eller urinlekkasje (8, 9). I mange tilfeller gir obstipasjon barn, ungdom og deres foresatte en vanskelig og krevende hverdag, både fysisk og psykisk (1, 2).
European Society for Pediatric Gastroenterology, Hepatology and Nutrition (ESPGHAN) og North American Society for Pediatric Gastroenterology, Hepatology and Nutrition (NASPGHAN) (4) har satt følgende diagnostiske kriterier for funksjonell obstipasjon:
Ved fravær av fysisk sykdom må minst to av følgene punkter være til stede i minst to måneder:
- To eller færre defekasjoner – uttømming av avføring fra endetarmen – i uken i toalettet
- Minst én episode med avføringsinkontinens i uken
- Anamnese med voldsom stool withholding, å undertrykke avføringstrangen
- Anamnese med smertefulle eller harde defekasjoner
- Stor mengde avføring i rektum
- Anamnese med storkalibret avføring som kan tilstoppe toalettet
Tilleggssymptomer kan være irritabilitet, redusert appetitt og/eller rask følelse av metthet som forsvinner når barnet har hatt en stor avføring (4, 6).
ESPGHAN og NASPGHAN har utarbeidet både flytdiagram og retningslinjer for å behandle og utrede funksjonell eller idiopatisk obstipasjon (4). Flytdiagrammet er oversiktlig og bør være et viktig verktøy for utredning og behandling. I 2021 ble det utført en omfattende forskningsgjennomgang, som videreførte disse retningslinjene (6).
Magesmerter ble ikke tatt med som et kriterium for funksjonell obstipasjon, selv om de er et vanlig symptom. Det er uklart hvilken rolle obstipasjon har hos barn som i hovedsak sliter med magesmerter (4, 6).
Årsaker til idiopatisk eller funksjonell obstipasjon
En av de vanligste årsakene til idiopatisk eller funksjonell obstipasjon er stool withholding, som kan være bevisst eller ubevisst (3, 6, 8, 9). Når vi tar opp anamnese, ser vi ofte at problemet startet samtidig som en annen viktig hendelse i barnets liv, som familieforøkelse, samlivsbrudd, barnehagestart eller -bytte, skolestart eller -bytte eller andre liknende psykososiale hendelser.
Andre ganger finner vi ingen spesifikk hendelse som årsak til problemet. Større barn kan undertrykke avføringstrangen på grunn av stress i hverdagen, vanskelige toalettforhold på skolen eller fordi de ikke har tid til å gå på toalettet. Når avføringstrangen blir undertrykket gjentatte ganger over tid, kan hjernen bli mindre sensitiv til følelsen av avføringstrang (6).
Tarmen er tøyelig og har rom for mye hard avføring.
Når avføringen holdes igjen ved tvang, blir avføringen knollet, hard og smertefull å få ut. Når barnet endelig tømmer seg, kan avføringen være så voluminøs at den tilstopper toalettet. Hard, knollet avføring gir smertefull defekasjon, som igjen kan gi rifter som blør. Barnet får vonde og smertefulle erfaringer knyttet til toalettbesøk, og sirkelen med stool withholding blir vanskelig å bryte.
Tarmen blir tilstoppet av hard avføring som det er vanskelig å få ut. Tarmen er tøyelig og har rom for mye hard avføring. Tynn avføring renner forbi tilstoppet område. Slike tømminger har barnet ofte ikke kontroll over, og de kan føre til avføringslekkasje eller enkoprese. Obstipasjon er den vanligste årsaken til enkoprese hos barn (2, 3).
Slik behandles obstipasjon hos barn
Konservative tiltak
Ovennevnte retningslinjer fra ESPGHAN og NASPGHAN (4) anbefaler en grundig anamnese av barnet, da det er første skritt for å stille diagnosen idiopatisk eller funksjonell obstipasjon. Når barnet henvises til Rikshospitalet, blir anamnesen utført i samarbeid med en barnekirurg. Retningslinjene inneholder en detaljert liste over spørsmål som bør gjennomgås (4, 6).
Anamnesen bør inneholde følgende: mekoniumavgang – det nyfødte barnets avføring, når problemet med forstoppelsen startet, hyppighet og konsistens på avføringen, magesmerter, avføringslekkasjer, stool withholding, kosthold, oppkast og vekttap.
Stressende familiesituasjoner bør kartlegges, eventuelt i samarbeid med en barnepsykiater. Fysisk undersøkelse bør alltid inneholde høyde og vekt, undersøkelse av perianalområdet, abdomen og lumbalsacralområdet.
Stressende familiesituasjoner bør kartlegges, eventuelt i samarbeid med en barnepsykiater.
Retningslinjene anbefaler i første omgang lite bruk av røntgen, ultralyd, CT eller MR, da disse undersøkelsene sjelden gir gode svar på problemstillingen (4, 8). I svært sjeldne tilfeller finner man en medfødt misdannelse, metabolsk sykdom, endokrin sykdom eller nevromuskulær tilstand (2, 10, 11).
Obstipasjon hos barn behandles i første omgang med kostholdsendring, endrede toalettvaner, økt fysisk aktivitet og bruk av mykgjørende avføringsmidler (1–4).
Retningslinjene anbefaler vanlig inntak av fiber og væske samt normal fysisk aktivitet for alderen. Mange barn vi møter, spiser ensidig kost med lite fiber og drikker for lite væske. Flere er inaktive. Da innebærer behandlingen hos oss i første omgang informasjon om fiberrik kost, betydningen av å drikke tilstrekkelig og en anbefaling om økt fysisk aktivitet.
En annen viktig oppgave for barna er å ta seg god tid på toalettet, ha en god og riktig sittestilling og faste toalettider (6, 10). Peristaltikken i tarmen øker når det kommer mat i magesekken, kalt gastrokolisk refleks, og gir avføringstrang kort tid etter måltid (6).
Obstiperte barn bør sitte på toalettet etter et hovedmåltid hver dag i minst ti minutter. Det er en fordel med fast tidspunkt. God sittestilling med knærne over hoftehøyde er viktig – dette oppnås med en krakk til bena. Sittestillingen bidrar til økt bruk av bukmuskulaturen og avslapning av bekkenbunnen, den reduserer analtrykket, øker det intraabdominale trykket, og tømming av tarmen optimaliseres (6).
Vi har erfart at fastleger og barneleger undervurderer eller unnlater å veilede foreldre og barn grundig nok i konservative tiltak, altså tiltak som ikke medfører kirurgiske inngrep. Det tar tid å innarbeide gode toalettvaner. Stomi- og kontinenssykepleiere har kunnskap innenfor disse områdene og bruker god tid på å veilede barn og foreldre.
Medikamentell behandling
Når konservative tiltak ikke er tilstrekkelige, anbefaler retningslinjene farmakologisk behandling av tilstoppet, hard avføring, enten peroralt – eventuelt med sonde – eller rektalt. Forskning viser at resultatet er like bra peroralt med sonde som ved rektal tømming. Anbefalt medikament oralt er polyetylenglykol, også kalt makrogoler (4, 6).
Det er dokumentert mer traumer hos barn med rektal tømming, noe også vi har erfart, spesielt når rektal tømming er utført uten gode forberedelser eller mulighet for å gi beroligende medikamenter (6). Når barnet er tømt for tilstoppet, hard avføring, er vedlikeholdsdosering av laksantier svært viktig (3, 7).
Medikamentell behandling er utbredt, men dosering varierer betydelig. De fleste barna vi møter, får allerede avføringsmedikamenter. Tidligere nevnte retningslinjer anbefaler mykgjørende midler som polyetylenglykol eller makrogoler (Movicol), laktulose, Duphalac eller parafin.
Movicol er førstevalget. Dersom det ikke tolereres eller ikke er tilgjengelig, er laktulose eller Duphalac neste valg. Andre trenger i tillegg peristaltikkfremmende medisiner som Laxoberal-dråper, Toilax-tabletter eller sennapreparat.
Ved funksjonell obstipasjon bør medikamentell behandling skje i minst to måneder.
Mange av barna som er henvist til oss, får for lav dosering av avføringsmedikamenter. Ved funksjonell obstipasjon bør medikamentell behandling skje i minst to måneder. Nedtrapping skal foregå gradvis og kan starte etter normal daglig avføring i minst én måned (4, 6).
For å vurdere avføringskonsistens, benytter vi Bristol-skalaen (5), et diagnostisk verktøy med bilder som klassifiserer avføringskonsistensen i sju ulike kategorier. Barn og foreldre peker på bildet som likner mest på barnets avføring. Fra anamnesen og Bristol-skalaen vurderes hvorvidt laksantier skal økes eller trappes ned.
Vår erfaring er at de fleste trenger behandling over lengre tid, og mange over flere år. Flere barn og unge kan ikke stoppe med laksantier uten at de får tilbakefall. Frykten for å bli avhengig av avføringsmedisinene er utbredt. Vi møter regelmessig foreldre som dessverre reduserer doseringen fordi de følger pakningsvedlegget, der det står at to uker er anbefalt behandlingstid.
Rektalskylling
Når ingen av de ovennevnte tiltakene løser barnets kroniske obstipasjon og eventuell enkoprese, må andre tiltak vurderes. Neste steg i obstipasjonsbehandlingen er regelmessig skylling av tarmen. Vi arbeider tverrfaglig i forkant av denne behandlingen, og barnet har samtale med barnekirurg, barnepsykiater og stomi- og kontinenssykepleier.
Stomi- og kontinenssykepleieren gir barnet og foreldrene opplæring i rektalskylling med ulike skyllesystemer, der vann eller saltvann føres inn i endetarmen via et kateter. Endetarmen og venstre side av tykktarmen tømmes da for avføring (10).
Forskning viser at mange løser sin obstipasjon og/eller enkoprese med denne metoden (12). Skyllesystemene gjør at prosedyren er brukervennlig og kan benyttes ned til fireårsalderen, men det er mest vanlig med oppstart mellom seks- og tiårsalderen.
Hos yngre barn benytter vi kateter, skyllesprøyte eller øreballong. Mange barn mestrer rektalskylling selvstendig, noe som er viktig for barnets autonomi og integritet. Opplæring i rektalskylling skal alltid gis av kvalifisert helsepersonell.
Noen barn har dårlige erfaringer med rektalskylling
De fleste barna som henvises til Rikshospitalet med obstipasjon, har gjennomgått flere akutte behandlinger for sin obstipasjon på lokalsykehus. Barna har blitt tømt med klyster eller fått Laxabon via nesesonde.
Begge tømmingsregimene kan gi stort ubehag. Mange av barna har blitt fysisk holdt fast av sykepleiere og foreldre for å få satt klyster eller lagt inn nesesonde. Beroligende medikamenter i forkant av prosedyren benyttes i varierende grad.
Det er fortvilende å høre historier om traumatiske opplevelser. Tidligere negative erfaringer eller problematiske prosedyrer gjør det vanskelig eller umulig å benytte seg av gode rektale skyllesystemer.
Barna er redd for alle prosedyrene knyttet til endetarmsområdet, og det blir umulig å gjennomføre regelmessig rektalskylling hjemme. Når det er nødvendig med tømming rektalt, er vår erfaring at behovet for beroligende medisiner alltid må vurderes, og ofte er nødvendig for å unngå å skape unødvendig traumer.
Operasjon
Etter grundig vurdering hos barnekirurg, barnepsykiater og stomi- og kontinenssykepleier vil noen barn tilbys operasjon, og barnet kan få anlagt blindtarmsstomi. Operasjonen gjøres ved laparoskopi. Blindtarmen hentes ut gjennom et hull på høyre side av magen og sys fast.
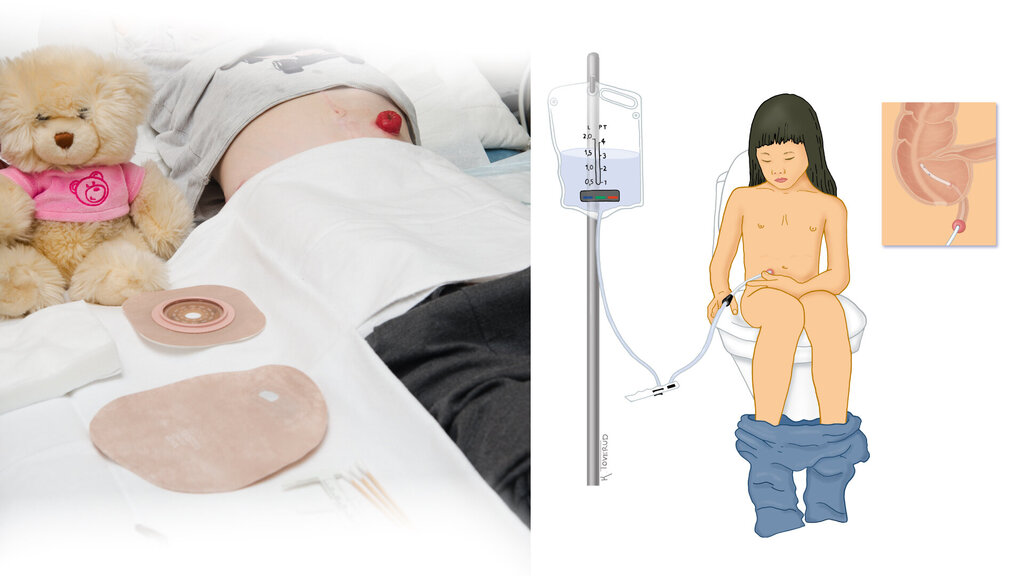
Blindtarmen danner en kanal for skylling. Et lite kateter settes inn gjennom kanalen, og vann for tarmtømming settes inn gjennom kateteret. På denne måten vil hele tykktarmen tømmes for avføring ved skylling daglig eller noen ganger i uken (13). (Se illustrasjonen til høyre på hovedbildet).
Når barnet har vært obstipert i lang tid, blir tarmen utvidet og peristaltikken redusert. For tilfredsstillende tømming av tarmen må barnet ofte få avføringsmedisiner eller olje, og det må gjerne fortsette med avføringsmedisiner peroralt.
Den største utfordringen er tiden det tar å skylle tarmen. De fleste bruker fra 45–60 minutter. Dette er lang tid for barn og ungdom, selv når de bruker nettbrett eller telefon, spiller eller leser en spennende bok.
Rikshospitalet vurderer å anlegge blindtarmsstomi individuelt fra fem- til seksårsalderen. De fleste barn gjennomfører tarmskylling på egen hånd.
For noen er stomi den beste løsningen
Når medikamenter eller regelmessig skylling av tarmen rektalt eller via blindtarmsstomi ikke gir god nok tarmtømming, kan det være aktuelt å anlegge kolostomi eller ileostomi. Forskning viser at stomi med pose er en god løsning når andre tiltak ikke gir tilfredsstillende resultater. (Se bildet til venstre i hovedbildet.)
Stomi med pose har sine utfordringer som ikke må bagatelliseres.
De fleste barn og unge som får anlagt stomi enten midlertidig eller permanent, er fornøyd med valget (14). Stomi med pose har sine utfordringer som ikke må bagatelliseres. Spesielt for ungdom er det alltid en frykt for «de fire L-ene»: lukt, lekkasje, lyd og luft (15).
Kronisk obstipasjon må unngås
Med god obstipasjonsbehandling kan tykktarmen trekke seg tilbake til normal størrelse. Barnet kan etter hvert trappe ned på medikamenter eller skyllinger. Hos mange vil tarmen få et normalt tømmingsmønster, men det kan ta tid (2).
Gjennomgangen av litteraturen og våre egne erfaringer viser at det er viktig å unngå at barnet får alvorlig kronisk obstipasjon med redusert tarmperistaltikk, utvidet kolon og rektumampulle på grunn av massen som fyller opp innenfra.
Det er vesentlig med tidlig og adekvat behandling ved obstipasjonsdebut. Kostregulering, toalettrutiner og tilstrekkelig med mykgjørende avføringsmedikamenter i lang nok tid er viktig, slik at problemet ikke får utvikle seg. Vi erfarer at det er essensielt med tett oppfølging fra kompetent helsepersonell for å få gode resultater.
Referanser
1. National Institute for Health and Care Excellense (NICE). Guideline on constipation in children and young people: diagnosis and management. Clinical Guideline. NICE; 2010. Tilgjengelig fra: https://www.nice.org.uk/guidance/cg99/resources/constipation-in-children-and-young-people-diagnosis-and-management-pdf-975757753285 (nedlastet 22.03.2022).
2. Sood MR. Constipation in infants and children: evaluation. UpToDate. 2021:2–150. Tilgjengelig fra: https://www.uptodate.com/contents/constipation-in-infants-and-children-evaluation#references (nedlastet 23.03.2022).
3. Norsk barnelegeforening. Pediatriveiledere. Kronisk obstipasjon. Oslo: Helsebiblioteket; 2017. Tilgjengelig fra: https://www.helsebiblioteket.no/pediatriveiledere?key=144523&menuitemkeylev1=5962&menuitemkeylev2=5967 (nedlastet 22.03.2022).
4. Tabbers MM, DiLorenzo C, Berger MY, Faure C, Langendam MW, Nurko S, et al. Evaluation and treatment of functional constipation in infants and children: evidence-based recommendations from ESPGHAN and NASPGHAN. J Pediatr Gastroenterol Nutr. 2014;58(2):258–74. DOI: 10.1097/MPG.0000000000000266
5. Chumpitazi BP, Self MM, Czyzewski DI, Cejka S, Swank PR, Shulman RJ. Bristol Stool Form Scale reliability and agreement decreases when determining Rome III stool form designations. Neurogastroenterol Motil. 2016;28(3):443–8. DOI: 10.1111/nmo.12738
6. Leung AK, Hon KL. Paediatrics: how to manage functional constipation. Drugs in Context. 2021;10:1–14. DOI: 10.7573/dic.2020-11-2
7. Plunkett A, Phillips CP, Beattie RM. Management of chronic functional constipation in childhood. Pediater Drugs. 2007;9(1):33–46. DOI: 10.2165/00148581-200709010-00004
8. Belkind-Gerson J, Zar-Kessler C, Baker C. Constipation in children. London: BMJ; 2019. Tilgjengelig fra: https://bestpractice.bmj.com/topics/en-gb/784/pdf/784/Constipation%20in%20children.pdf (nedlastet 23.03.2022).
9. Van Mill MJ, Koppen IJN, Benninga MA. Controversies in the management of functional constipation in children. Curr Gastroenterol Rep. 2019;21(6):23. DOI: 10.1007/s11894-019-0690-9
10. Norton C, Chelvanayagam S. Bowel continence nursing. Beaconsfield: Beaconsfield Publishers; 2004.
11. Paul SP, Broad SR, Spray C. Idiopathic constipation in children clinical practice guidelines. Arch Dis Child Educ Pract Ed. 2016;101(2):65–9. DOI: 10.1136/archdischild-2014-307956
12. Koppen IJ, Kuizenga-Wessel S, Voogt HW, Voskeuil ME, Benninga MA. Transanal irrigation in the treatment of children with intractable functional constipation. J Pediatr Gastroenterol Nutr. 2017;64(2):225–9. DOI: 10.1097/MPG.0000000000001236
13. Oslo universitetssykehus. Blindtarmstomi hos barn. Oslo: Oslo universitetssykehus, u.å. Tilgjengelig fra: https://oslo-universitetssykehus.no/behandlinger/blindtarmstomi-hos-barn (nedlastet 23.03.2022).
14. Kuizenga-Wessel S, Koppen IJN, Zwager LW, Di Lorenzo C, de Jong JR, Benninga MA. Surgical management of children with intractable functional constipation; experience of a single tertiary children's hospital. Neurogastroenterol Motil. 2017;29(5):e13005. DOI: 10.1111/nmo.13005
15. Krabbe SH, Austrheim AI, Ambrose HR. Stomi kan være ekstra utfordrende for unge. Sykepleien. 2019;107(75395):75395. DOI: 10.4220/Sykepleiens.2019.75395





















0 Kommentarer