Seneffekter etter kreftbehandling
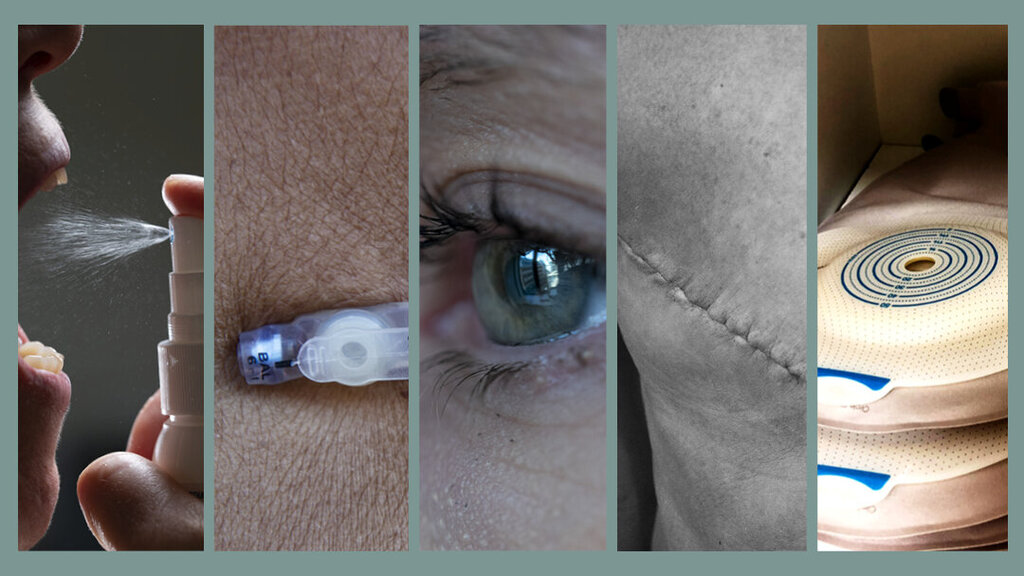
Heldigvis lever stadig flere lenge etter en kreftbehandling, men prisen for forlenget overlevelse kan være plagsomme seneffekter.
Stadig flere lever lenge etter en kreftdiagnose og ‑behandling. Det er blitt større oppmerksomhet rundt kreftoverlevernes helse og livskvalitet blant både helsepersonell, forskere og politikere. Ved utgangen av 2016 var 263 000 nordmenn i live med en tidligere kreftdiagnose.
Kreftoverlevere kan i varierende grad få seneffekter, noen alvorlige og livstruende, som sekundær kreft og hjerte- og karsykdommer. Andre seneffekter, som fatigue, kognitive problemer, nevropati, seksuelle problemer, angst og søvnvansker, kan redusere både livskvaliteten og arbeidskapasiteten.
Stadig flere nordmenn lever lenge etter diagnose og behandling av en kreftsykdom. Økningen henger sammen med økt forekomst, bedre diagnostikk og mer effektiv behandling av kreftsykdommene generelt.
Ved utgangen av 2016 var 263 000 nordmenn i live med en tidligere kreftdiagnose. Av disse hadde drøyt 165 000 (63 prosent) fått diagnosen for mer enn fem år siden (1, 2).
De store gruppene av overlevere har hatt bryst-, prostata-, tykktarms-, endetarms- eller føflekkreft. Ved bryst- og testikkelkreft og ved Hodgkins lymfom er fem års overlevelse nå på mer enn 85–90 prosent (3).
Bivirkninger av behandling
Kjemoterapi, strålebehandling og kirurgi er grunnelementene i kreftbehandlingen, og de blir ofte kombinert. Seneffekter er bivirkninger av disse behandlingene, og som enten kan ha meldt seg under behandlingen og vedvare over tid, eller som kan dukke opp mer enn et år eller senere etter behandlingen.
Seneffektene må altså skilles fra kortvarige og forbigående akutte bivirkninger. Noen av seneffektene kan være livstruende, slik som sekundær kreft eller hjerte- og karsykdommer (1, 2). Seneffekter som kronisk tretthet (fatigue) kan påvirke dagliglivet og redusere livskvaliteten og ofte også arbeidskapasiteten (4).
Forskning på etterskudd
En utfordring i utforskningen av seneffekter er at flere av disse – som sekundærkreft og hjerte- og karsykdommer – først melder seg mange år etter at kreftbehandlingen er avsluttet. I løpet av den tiden kan kreftoverleverne ha vært utsatt for andre hendelser i livet, som kan gjøre det vanskelig å avgjøre om kreftbehandlingen er årsaken til den aktuelle helseplagen. Pasienten, de nærmeste og helsepersonell kan enten ha glemt eller ikke være informert om en kreftsykdom som ble vellykket behandlet for mange år siden.
Seneffekter vi ser i dag, henger altså sammen med en behandling som har blitt gitt for mange år siden, og som kanskje ikke brukes lenger eller er forandret. Seneffekter av dagens behandling kan vi kanskje først identifisere om 10–30 år, og forskningen på seneffekter er derfor alltid på etterskudd i forhold til dagens kreftbehandling.
Mange av seneffektene, som kronisk tretthet, seksuelle problemer og hjerte- og karsykdommer, er vanlige i befolkningen ellers, og de er hyppigere i høyere alder. Siden to av tre pasienter får kreftdiagnosen etter fylte 60 år, er det viktig å vurdere om forekomsten av slike seneffekter hos kreftoverlevere er større enn i tilsvarende befolkningsutvalg.
Vi vil i de følgende avsnittene beskrive seneffekter som kan oppstå etter kreftbehandling.
Sekundær kreft
Noen grupper av kreftoverlevere har økt risiko for utvikling av ny kreftsykdom, noe som kan skyldes behandlingen og/eller arvelig disposisjon (1, 2). Både strålebehandling og enkelte typer kjemoterapi kan ha en kreftfremkallende virkning.
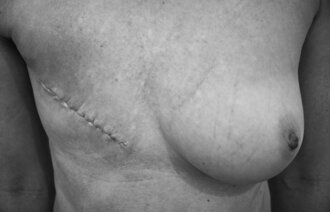
Så mye som 10–30 år etter strålebehandling kan en ny, solid kreftsvulst melde seg i eller nær det gamle strålefeltet, og risikoen er større jo større stråledoser som ble gitt opprinnelig. Et typisk eksempel er sekundær brystkreft etter tidligere strålebehandling mot mediastinum (brystskilleveggen) for Hodgkins lymfom.
Enkelte typer kjemoterapi kan også være kreftfremkallende og øke risikoen for leukemier og solide svulster. Sammenhengen mellom kreftbehandling (strålebehandling og kjemoterapi) og sekundær kreft har vært en sterk pådriver for å redusere behandlingsdosene så mye som mulig, samtidig som man opprettholder høyest mulige kurasjonsrater.
Hjerte- og karsykdommer
Strålebehandling mot mediastinum, der hele eller deler av hjertet er inkludert eller nær strålefeltet, kan gi skade på hjertet, hjerteklaffer og koronararterier, med økt risiko for hjerteinfarkt, angina pectoris, klaffefeil og hjertesvikt (1, 2).
Enkelte cellegifter, som antracycliner, kan være skadelige for hjertet og gi myokardskade og hjertesvikt. Denne skaden er doseavhengig. Nyere medikamenter, slik som trastuzumab, som brukes i behandlingen av brystkreft, kan også gi redusert hjertefunksjon, men denne skaden er antatt å være reversibel (5).
Hos kreftoverlevere som var unge da de fikk hjertetoksisk behandling, er det typisk at disse hjertesykdommene opptrer tidligere enn hos personer som ikke har vært behandlet for kreft.
Hjerte- og karsykdommer hos kreftoverlevere kan også være en følgetilstand til utvikling av metabolsk syndrom, med overvekt, høyt blodtrykk, fastende blodsukker og høye lipidverdier i blodet. Norske undersøkelser har vist økt forekomst av metabolsk syndrom hos overlevere etter testikkel- og eggstokkreft (6, 7).
Gonadedysfunksjon og infertilitet
Seneffekter kan gi avvik fra normal funksjon i testikler eller eggstokker (gonadedysfunksjon) og ufrivillig barnløshet (infertilitet).
Kirurgi, strålebehandling og kjemoterapi kan føre til primær eller sekundær nedsatt hormondannelse i testikler eller eggstokker (hypogonadisme), avhengig av skade mot eller fjerning av testikler, eggstokker, hypofysen eller hypothalamus (2). Alvorlig hypogonadisme er sjeldnere hos mannlige kreftoverlevere enn hos kvinnelige.
Nedfrysing av sæd før behandling har vært praksis lenge for menn, mens nedfrysing av egg og vev fra testikler eller eggstokker fortsatt har eksperimentell karakter.
Substitusjon av kjønnshormoner kan være aktuelt, men som hovedregel ikke hos overlevere etter prostata- eller brystkreft.
Sammenliknet med befolkningen for øvrig er befruktningsratene tidligere vist å være redusert hos kreftoverlevere, men etter innføring av nyere behandlingsformer og ‑teknikker har forskjellene blitt mindre for noen diagnosegrupper (8).
Perifer nevropati
Behandling med cellegifter som cisplatin, vinkaalkaloider og taxaner leder til sykdommer i perifere nerver (nevropati) hos 20–30 prosent av de eksponerte pasientene (2). For noen kreftoverlevere begrenser det seg til nummenhet i fotsålene og/eller fingertuppene, mens andre får smerter i beina, som kan forstyrre søvnen. Det finnes lite dokumentert god behandling for slik nevropati.
Cisplatin er også skadelig for hørselen, noe som kan føre til øresus og nedsatt hørsel for høye toner (9).
Benskjørhet
Benskjørhet kan være en følge av hypogonadisme hos kreftoverlevere av begge kjønn. Pasienter behandlet for prostatakreft eller brystkreft med langvarig hormonbehandling har spesielt høy risiko for utvikling av benskjørhet (2). Med vitamin D, kalsium og legemidler – i tillegg til fysisk aktivitet, røykeslutt og sunt kosthold – har vi gode behandlingsmuligheter for denne seneffekten.
Fatigue
Seneffekten vedvarende tretthet (fatigue) handler om opplevd tretthet, følelse av utmattelse og mangel på energi som ikke bedres av hvile, og som ofte ledsages av svekket hukommelse og konsentrasjonsevne (1, 2, 4). Fatigue kan være av lang varighet, og vi definerer fatigue som kronisk når den har vart sammenhengende i seks måneder eller mer.
Kronisk fatigue rapporteres av 12 prosent av befolkningen, noe mer blant kvinner enn menn og mer med høyere alder (10). Forekomsten er høyere hos grupper av kreftoverlevere og angis av mellom 15 og 35 prosent av kvinner med brystkreft, pasienter med lymfom og menn med prostatakreft som har fått strålebehandling og/eller hormonbehandling.
Det gjør kronisk fatigue til en av de hyppigste seneffektene blant kreftoverlevere. Både somatiske og psykiske forhold synes av betydning for kronisk fatigue.
Fatigue krever derfor individuell utredning fordi den kan ha sammenheng med somatiske sykdommer og psykiske plager. Mange behandlingsopplegg har vært forsøkt for fatigue, men systematisk fysisk trening, kognitiv terapi og stressmestring er per i dag vist å ha den beste effekten. Uansett er det viktig at pasientene som opplever kronisk fatigue, får god informasjon om tilstanden (11, 12).
Seksuelle problemer
Som fatigue har seksuelle problemer innslag av både somatiske og psykiske komponenter. Igjen er det slik at seksuelle problemer er vanlige i befolkningen (13), så spørsmålet er om forekomsten har økt hos kreftoverlevere, og om kreftsykdommen er den sentrale blant årsaksfaktorene. Hos kreftoverlevere er målet å komme tilbake til det nivået av seksuell aktivitet og utbytte som man hadde før kreftbehandlingen.
Generelt er seksualitet et overskuddsfenomen, der seneffekter som smerter, fatigue, depresjon, angst og mangel på lyst innvirker negativt på seksualfunksjonen. Når kjønnsorganene eller deres nerve- eller blodforsyning skades, nedsettes den seksuelle funksjonsevnen. Dette skjer typisk ved prostatakreft hos menn og gynekologisk kreft og brystkreft hos kvinner (1, 2).
Men det kan også hende at forventningene til seksuallivet senkes, slik at en redusert seksualfunksjon etter kreftbehandling ikke oppleves som et problem for den det gjelder.
Det finnes ulike hjelpemidler og tiltak for både kvinner og menn som kan bedre svekkede seksualfunksjoner.
Kroniske smerter
Kreftbehandling kan føre til funksjonssvikt, arrdannelser og lymfødem, som kan gi kroniske smerter. Slike plager er nært knyttet til depresjon og søvnproblemer. Adekvat smertebehandling er viktig hos kreftoverlevere.
Angstproblemer
Angst er en reaksjon på fare, noe som jo er en naturlig reaksjon på å bli diagnostisert med kreft, som man vet kan føre til kraftig redusert livskvalitet og eventuell død. Det er godt dokumentert at risikoen for og forekomsten av panikklidelse og generalisert angstlidelse er høyere blant kreftoverlevere enn i befolkningen for øvrig (1, 2, 4).
Angst for tilbakefall har vist seg som et spesifikt problem for kreftoverlevere. Det handler om at overlevere med en objektivt god prognose likevel har betydelig angst for tilbakefall eller spredning av kreften (14). En norsk undersøkelse fant at 30 prosent av testikkelkreftoverlevere, med garantert god prognose, likevel rapporterte om plagsom tilbakefallsangst (15).
Depresjoner
Depresjoner er først og fremst reaksjoner på både virkelige og symbolske tapsopplevelser. En kreftsykdom representer ofte et tap av funksjon, energi og opplevelse av god helse. Forekomsten av depresjon blant kreftoverlevere er ikke høyere enn i befolkningen ellers etter at behandlingen er gjennomført, og forekomsten hos ektefeller og partnere er like høy som hos pasientene (1, 14).
Søvnvansker
Innsovningsvansker, tidlig oppvåkning og dårlig søvnkvalitet blir rapportert av tre av ti kreftoverlevere. Slike vansker er knyttet til depresjon, angst, smerter og vasomotoriske symptomer som hetetokter. Disse vanskene bør diagnostiseres og behandles, men ikke med sovemidler over lang tid (1, 2, 14).
Kognitive problemer
I de senere årene har mange kreftpasienter rapportert om opplevde vansker med oppmerksomhet, konsentrasjon, hukommelse og oppgaveløsning, særlig etter cellegiftbehandling (2, 14). Heldigvis forsvinner disse vanskene hos de fleste i løpet av et år etter behandlingen, men omtrent 15 prosent av kreftpasientene har slike plager over lengre tid (16).
Det er viktig for helsepersonell å vite at nevropsykologiske testresultater ofte samsvarer dårlig med kreftoverlevernes egne angivelser. Kognitive treningsprogrammer er et felt i rask utvikling, så mulighetene for hjelp synes å være til stede.
Personligheten
Nevrotisisme er et grunntrekk i personligheten, kjennetegnet ved en tilbøyelighet til å oppleve negative følelser som angst, frykt, tristhet, sinne, skyld, irritasjon, ensomhet, bekymring, selvbevissthet, misnøye, fiendtlighet og dårlig selvtillit (4). Nesten 10 prosent av befolkningen har en høy grad av nevrotisisme, og for dem representerer en kreftsykdom en ekstra sterk belastning (17, 18).
Det er viktig at helsepersonell kan identifisere kreftoverlevere med høy grad av nevrotisisme, siden de trenger mer tid og mer kontakt, og er mer usikre og har flere spørsmål enn kreftoverlevere flest. Det å gi seg god tid og være tålmodig med denne gruppen kan gi god uttelling over tid.
Arbeidsevne
Arbeidsevne har en fysisk, psykisk og sosial komponent, og alle kan rammes av seneffekter som fatigue eller sosial angst som følge av for eksempel synlige arr eller svelgevansker.
Mange kreftpasienter trenger lang sykmelding før de kommer tilbake i jobb, og andre faller helt ut av arbeidslivet med tidlig uføretrygd (1, 2, 14). Vårt inntrykk er at mange Nav-kontor trenger mer kunnskap om følgene av seneffekter.
Tiltak
Kreftoverlevere har altså risiko for en rekke somatiske, psykiske og sosiale seneffekter, som kan møtes på ulike måter. Et tiltak er regelmessige screeningundersøkelser for eksempel med mammografi for kvinner som har fått strålebehandling mot mediastinum i ung alder (under 35 år) der brystvev er inkludert i strålefeltet, for eksempel for Hodgkins lymfom.
Et annet tiltak er endringer mot en sunnere livsstil med anbefalt kosthold, røykekutt, regelmessig mosjon, vektreduksjon og begrenset inntak av alkohol. Livsstilsendringer krever sterk motivering av kreftoverlevere og tett oppfølging.
En tredje måte er behandling av og tiltak mot seneffekter som kardiovaskulære tilstander, hormonforandringer, angst, depresjon, kronisk tretthet og seksuelle problemer.
Det finnes per i dag et begrenset helsetilbud i spesialisthelsetjenesten spesielt for kreftoverlevere med seneffekter, med poliklinisk virksomhet i Helse Midt-Norge og Helse Sør-Øst.
For noen kreftdiagnoser blir pasientene etter avsluttet primærbehandling kontrollert ved den avdelingen der de ble behandlet, i noe tid før fastlegene overtar ansvaret for pasientene, mens for andre kreftdiagnoser foregår kontrollene hos fastlege etter endt primærbehandling.
For noen kreftformer inneholder de nasjonale faglige retningslinjene (19) avsnitt om langtidsoppfølging og seneffekter. Hvordan helsetilbudet til norske langtidsoverlevere etter kreft skal organiseres, er – når dette skrives – under debatt. I praksis vil ofte en fleksibel samhandling mellom spesialist og fastlege fungere bra.
Avslutning
Heldigvis er det stadig flere kreftpasienter som lever lenge etter diagnosen og behandlingen. Dessverre kan prisen for forlenget overlevelse være utvikling av plagsomme seneffekter som kan redusere deres arbeidsevne og livskvalitet.
Sykepleiere og annet helsepersonell som har oppfølgingsansvar for kreftoverlevere, bør gjøre seg kjent med de vanlige seneffektene, identifisere dem, foreslå forebyggende tiltak, sørge for nødvendig screening og oppfølging og eventuelt starte behandling (5).
Referanser
1. Kiserud CE, Dahl AA, Fosså SD. Cancer survivorship in adults. I: Goerling U, Mehnert A, red. Psycho-oncology (recent results in cancer research). Berlin: Springer; 2018.
2. Kiserud CE, Dahl AA, Fosså SD, red. Kreftoverlevere. 2. utg. Oslo: Gyldendal Akademisk; 2013.
3. Kreftregisteret. Kreft i Norge 2016. Oslo: Kreftregisteret; 2017.
4. Reinertsen KV, Loge JH, Brekke M, Kiserud CE. Kronisk tretthet hos voksne kreftoverlevere. Tidsskr Nor Legeforen. 2017.
5. Helsedirektoratet. Seneffekter etter kreftbehandling. Faglige råd. Oslo: Helsedirektoratet; 2017. IS-2551. Tilgjengelig fra: https://helsedirektoratet.no/Lists/Publikasjoner/Attachments/1276/Seneffekter%20etter%20kreftbehandling-IS-2551.pdf (nedlastet 04.09.2018).
6. Haugnes HS, Aass N, Fosså SD, Dahl O, Klepp O, Wist EA, et al. Components of the metabolic syndrome in long-term survivors of testicular cancer. Ann Oncol. 2007;18(2):241–8.
7. Liavaag AH, Tonstad S, Pripp AH, Tropé C, Dørum A. Prevalence and determinants of metabolic syndrome and elevated Framingham risk score in epithelial ovarian cancer survivors: a controlled observational study. Int J Gynecol Cancer. 2009;19(4):634–40.
8. Stensheim H, Cvancarova M, Møller B, Fosså SD. Pregnancy after adolescent and adult cancer: a population-based matched cohort study. Int J Cancer. 2011;129(5):1225–36.
9. Schlichting E, Wist E, red. Kreftsykdommer. 5. utg. Oslo: Gyldendal Akademisk; 2018.
10. Loge JH, Ekeberg Ø, Kaasa S. Fatigue in the general Norwegian population: normative data and associations. J Psychosom Res. 1998;45(1):53–65.
11. Mohandas H, Jaganathan SK, Mani MP, Ayyar M, Rohini Thevi GV. Cancer-related fatigue treatment: an overview. J Cancer Res Ther. 2017;13(6):916–29.
12. Hilfiker R, Meichtry A, Eicher M, Nilsson Balfe L, Knols RH, Verra ML, et al. Exercise and other non-pharmaceutical interventions for cancer-related fatigue in patients during or after cancer treatment: a systematic review incorporating an indirect-comparisons meta-analysis. Br J Sports Med. 2018;52(10):651–8.
13. Mitchell KR, Mercer CH, Ploubidis GB, et al. Sexual function in Britain: findings from the third National Survey of Sexual Attitudes and Lifestyles (Natsal-3). Lancet. 2013;382(9907):1817–29.
14. Dahl AA. Kreftsykdom. Psykologiske og sosiale perspektiver. Oslo: Cappelen Damm Akademisk; 2016.
15. Skaali T, Fosså SD, Bremnes R, Dahl O, Haaland C, Hauge ER, et al. Fear of recurrence in long-term testicular cancer survivors. Psycho-Oncol. 2009;18(6):580–8.
16. Wefel JS, Kesler SR, Noll KR, Schagen SB. Clinical characteristics, pathophysiology, and management of noncentral nervous system cancer-related cognitive impairment in adults. CA Cancer J Clin. 2015;65(2):123–38.
17. Karterud S. Personlighet. Oslo: Gyldendal Akademisk; 2017.
18. Dahl AA. Link between personality and cancer. Future Oncol. 2010;6(5):691–707.
19 Helsedirektoratet. Nasjonale faglige retningslinjer. Veiledere, prioriteringsveiledere og pakkeforløp kreft [internett]. Oslo: Helsedirektoratet [sitert 27.04.2018]. Tilgjengelig fra: https://helsedirektoratet.no/retningslinjer












































0 Kommentarer