Vurdering av smertelindring og sedasjon hos barn på respirator ved hjelp av Comfort Scale
Bakgrunn: Barn på respirator utsettes for en rekke smertefulle prosedyrer, som kan være uheldig for helbredelse og medføre uønskede senvirkninger.
Hensikt: Å beskrive sykepleiere og legers vurdering og praksis i forbindelse med smertelindring og sedasjon ved barneintensiv avdeling (BINT).
Metode: En deskriptiv studie med spørreundersøkelse ble utført før og etter implementering av Comfort Scale (CS) i 2004 og 2007. Fokus var personalets holdninger og praksis til smertelindring og sedering i forbindelse med prosedyrer hos barn på respirator (0–3 år).
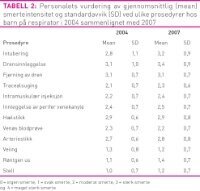
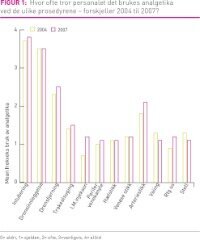
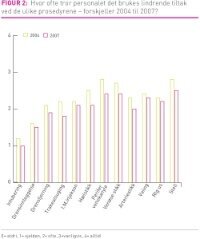
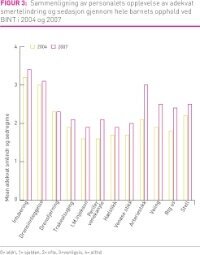
Resultater: Intubering, drensinnleggelse og drensfjerning ble rangert som de mest smertefulle prosedyrene. Respondentene mente at analgetika burde brukes oftere enn de trodde praksis var, både i 2004 og 2007, og at det burde gis analgetika oftest ved de samme 9 prosedyrene som ble rangert som mest smertefulle. Sammenlignet med 2004 mente personalet i 2007 at ved 11 av 12 prosedyrer var smertelindring og sedasjon gjennom hele forløpet mer adekvat.
Konklusjon: Analgetika, sedasjon og lindrende tiltak gis ikke alltid i samsvar med de prosedyrene som vurderes som mest smertefulle eller slik man mener de burde brukes. Studien viser en tendens til at personalet oppfatter smertelindring og sedering som mer adekvat gjennom hele forløpet i 2007, sammenlignet med 2004.
Referer til artikkelen
Sørensen K, Wøien H. Vurdering av smertelindring og sedasjon hos barn på respirator ved hjelp av Comfort Scale. Sykepleien Forskning. 2011; 6(1):80-89. DOI: 10.4220/sykepleienf.2011.0070
Innledning
Kritisk syke barn på respirator blir utsatt for en rekke smertefulle prosedyrer. Studier viser at nyfødte på intensivavdeling opplever gjennomsnittlig 16 smertefulle prosedyrer daglig, ofte uten effektiv smertebehandling eller systematisk vurdering av smerte (1;2). Gjentatte smertefulle prosedyrer på små barn kan føre til psykiske problemer (3), og studier viser til en mulig sammenheng mellom akutte og kroniske smerter (4;5). Analgetika og sedativer må doseres individuelt, fordi for store mengder kan føre til respirasjonsdepresjon, forlenget respiratortid og abstinensproblematikk ved nedtrapping (6). Optimal smertelindring og sedering er beskrevet som et nivå der barnet er lett å vekke, fri fra smerte og angst og der det tolererer ulike prosedyrer (7;8). Personalet må ha kunnskap om hvordan små barn formidler smerte og ubehag, for å gjøre best mulige vurderinger som fører til riktige tiltak (9;10). Smertevurdering av intuberte småbarn (0–3 år) er en klinisk utfordring. For våkne barn helt ned i tre–fire års alder, finnes valide verktøy for selvrapportering av smerte (13;14). Vurderingen av smerte og sedasjonsbehov hos preverbale barn (0–3 år) baserer seg på personalets observasjon av barnets atferd. Fysiologiske parametre som puls, BT og respirasjon er uspesifikke variabler og lite korrelert med smertefulle hendelser (11;15). Society of Critical Care Medicine’s (SCCM) anbefaler regelmessig vurdering av smertelindring og sedasjon ved bruk av valide verktøy (16). Skriftlige protokoller og valide vurderingsverktøy kan føre til raskere og riktigere intervensjon (7;10;17). Det er påvist at systematisk smertevurdering fører til bedre sedasjonspraksis og bruk av analgetika og ikke-opioider i forbindelse med smertefulle prosedyrer (6;18). Erfaringer fra vår barneintensivavdeling (BINT) var at bruk av analgetika, sedativer og ulike ikke-medikamentelle tiltak var tilfeldig, og dokumentasjonen mangelfull. I løpet av de siste 20 årene er det utviklet valide verktøy, som Comfort Scale (CS) til systematisk vurdering og dokumentasjon av smerte, sedasjon og ubehag hos nyfødte og kritisk syke barn (11;12). Men slike verktøy var ikke tatt i bruk ved BINT. Hensikten med forestående studie var å beskrive sykepleiere og legers vurdering av smerte, sedasjon og lindrende metoder ved ulike prosedyrer etter implementering av CS. Vi ønsket å få besvart følgende problemstillinger:
• Hvor smertefulle og/ eller plagsomme vurderer sykepleiere og leger ved barneintensiv noen vanlige prosedyrer til å være?
• Samsvarer vurderingene med de smertelindrings- og sedasjonstiltak sykepleiere og leger tror blir benyttet med de tiltak de mente burde vært benyttet?
• Er det en forskjell mellom sykepleiernes og legenes holdninger og oppfatninger av praksis før og etter implementering?
Metode Design og utvalg
Det ble utført en deskriptiv studie med spørreundersøkelse før og etter implementering av CS, med et bekvemmelighetsutvalg av alle leger og sykepleiere ved BINT. Spørreundersøkelsen fokuserte på personalets holdninger og praksis til smertelindring, sedering og lindrende tiltak i forbindelse med 12 vanlige prosedyrer hos barn (0–3 år) på respirator. Undersøkelsen ble foretatt i 2004 før oppstart av implementering, og i 2007 etter at alle hadde fått opplæring i CS. Det ble utdelt 54 spørreskjemaer i 2004 og 60 i 2007. Endringer ble undersøkt på gruppenivå.
Utvikling av spørreskjemaet
Spørreskjemaet er basert på en studie der legers og sykepleieres behandling av prosedyresmerte hos nyfødte ble kartlagt (26). Porters spørreskjema omtaler analgesi og sedasjon under ett. Fordi vi ønsket å studere hvordan sykepleiere og leger vurderte barnets behov under gitte forhold, valgte vi å skille mellom analgesi og sedasjon. I tillegg valgte vi en tredje variabel; bruk av ikke-medikamentell lindring, Fra Porter sitt skjema var ni prosedyrer relevante. Det ble lagt til tre prosedyrer som ofte utføres ved Barneintensiv. Spørreskjemaet besto av seks hovedspørsmål. På spørsmålene der respondentene skulle angi grad av tiltak til hver prosedyre, ble de bedt om å vurdere hvordan de trodde tiltakene ble utført versus hvordan tiltakene burde utføres, i forhold til smertelindrende-, sederende- og lindrende tiltak. Spørsmålene hadde fem svarkategorier på en Likert-skala. Alle spørsmål ga mulighet for kommentarer. Demografiske data ble kartlagt. Store deler av Porters skjema ble ansett som godt egnet for denne studiens formål, selv om skjemaet ikke var validert. Det modifiserte skjemaet ble pilottestet på to uavhengige sykepleiere, og medførte ingen strukturelle eller innholdsmessige endringer.
Implementering av Comfort Scale
Comfort Scale (CS) ble utviklet for å registrere stress hos barn på respirator (10;19). Senere har CS vist seg å være et valid instrument for vurdering av sedasjon (10;20–23) og postoperativ smertebehandling (23;24). CS har også vist seg å være et godt verktøy for å måle endringer i atferd hos nyfødte i forbindelse med prosedyresmerte (25). Det ble derfor vurdert av prosjektgruppen ved BINT til å være et meget godt egnet verktøy for vurdering av intuberte småbarn (0–3 år). Prosjektgruppen besto av seks spesialsykepleiere fra BINT og smerteseksjonen, samt fagtuviklings- og forskningssykepleier ved Intensivseksjonen. Gruppen fikk tillatelse til å oversette den modifiserte validerte nederlandske versjonen av opphavsmannen til originalversjon og utvikler av den nederlandske versjonen. I tillegg til selve CS ble instrumentets detaljerte forklaring oversatt. Metoden frem- og tilbakeoversetting ble benyttet (27). Prosjektgruppen oversatte CS og detaljert forklaring til norsk, deretter tilbakeoversatte en anestesilege med engelsk som morsmål CS til engelsk. På bakgrunn av den engelske tilbakeoversettelsen ble prosjektgruppen enige om den endelige norske versjonen av CS (Se vedlegg 1).

Sykepleiepersonalet fikk teoretisk og praktisk innføring i bruken av CS. CS er et verktøy for indirekte vurdering av smerte og sedasjon, som baserer seg på observasjon av barnets atferd (våkenhet, ro/uro, respiratorisk respons eller gråt, fysiske bevegelser, ansiktsgrimaser og muskeltonus). Den originale amerikanske versjonen inneholder også to fysiologiske parametre; BT og Puls (10;19). I den nederlandske versjonen ble de fjernet i samsvar med studier som viste begrenset verdi av puls og BT som mål på smerte (11;24). Hver variabel deles i en sekspunkts skala fra 1 til 5, der 5 betegner høyeste grad av stress/plager. Ved en CS-vurdering observerer sykepleier barnet i to minutter og skårer fra 1 til 5 i de seks ulike kategoriene. Muskeltonus vurderes ved å bevege barnets arm eller ben på slutten av observasjonstiden. CS gir en minimumsskår på 6 og en maksimumsskår på 30. En skår _ tyder="" p="" oversedering="" og="" en="" sk="">_ 23 tyder på undersedering. En skår >_ 17 kan tyde på smerte, ubehag og/eller stress. (21;24) CS vurderes sammen med sykepleieskåring av smerteintensitet ved hjelp av en numerisk rangeringsskala fra 0 til 10 (NRS). Totalvurderingen av barnets tilstand, kan si noe om årsak til høye/lave verdier.
Reliabilitet
Prosjektgruppen reliabilitetstestet instrumentet innad, og deretter på hele sykepleiegruppen. Hver ansatt ble klarert når tilfredsstillende samsvar med ekspertgruppen var oppnådd. Statistikkprogrammet SAS versjon 9.1.3. ble benyttet i reliabilitetstestingen og grensen for samsvar ble satt til vektet kappa >_ 0,6 på de 6 parametrene som vurderte atferd. NRS-skår hadde strengere krav til samsvar der Spearman's rho ble satt til >_ 0,8. Signifikansnivået ble satt til p _ hver="" ansatt="" utf="" inntil="" sk="" sammen="" med="" ekspert="" for="" oppn="" akseptabelt="" samsvar="" noe="" som="" strakk="" seg="" over="" halvannet="" i="" tid.="" implementeringen="" av="" cs="" ble="" avsluttet="" n="" alle="" sykepleierne="" var="" klarert="" oktober="">
Dataanalyse
Statistiske analyser av spørreskjemaundersøkelsen ble utført med Statistical Package for the Social Sciences (SPSS) versjon 15.0. Deskriptiv statistikk ble anvendt i analysen. Kjikvadrattester ble anvendt for å vise sammenheng mellom kategoriske variabler i 2004 og 2007. En p-verdi _ ble="" oppfattet="" som="" statistisk="" signifikant.="" p="" grunn="" av="" f="" menn="" og="" leger="" blant="" respondentene="" valgte="" vi="" ikke="" sammenligne="" kj="" profesjon.="" endringene="" fra="" til="" analysert="" gruppeniv="">
Etiske vurderinger
Gjennomføringen av studien ble godkjent av intensivavdelingens ledelse, og vurdert som et kvalitetsforbedrende tiltak. Hele personalet fikk skriftlig informasjon om studiens hensikt og frivillig deltakelse med mulighet for å trekke seg på et hvilket som helst tidspunkt. Siden hensikten var å få et bilde av avdelingens praksis, ble det presisert at enkeltsvar ikke ville bli diskutert spesielt. Skjemaene ble kodet for eventuelle purringer. Retur av spørreskjema ble ansett som informert samtykke, og alle svar ble anonymisert, konfidensielt behandlet og lagret forsvarlig.
Resultater
Svarprosenten ble 59,3 i 2004 og 56,6 i 2007. Tabell 1 viser en tendens til høyere alder, utdanning og erfaring med barn på respirator blant personalet i 2007, men ingen av forskjellene var signifikante.
Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen
















0 Kommentarer