Innlagt på somatisk avdeling – er det greit å bli spurt om alkoholvaner?
Bakgrunn: For høyt alkoholforbruk er en viktig årsak til økt sykelighet og dødelighet. Norske sykehus er pålagt å fange opp og treffe nødvendige tiltak når alkoholvaner kan være medvirkende til pasientens helseproblem. Å forstå pasienters verdier, preferanser og erfaringer er sentralt i kunnskapsbasert praksis sammen med kunnskap om behandlingseffekt og klinikeres erfaringsbaserte kunnskap.
Hensikt: Å undersøke hvordan pasienter uten tidligere kjente rusproblemer opplevde det å få henvisning til og samtale med ruskonsulent.
Metode: Stavanger universitetssjukehus (SUS) har siden 2008 hatt en ruskonsulentordning, som i dag består av en sykepleier og en sosionom. Målet med ordningen er å bedre behandlingskvaliteten på somatiske avdelinger ved å fange opp og tilby hjelp for underliggende rusproblemer. Pasienter uten tidligere kjente rusproblemer som hadde samtale med en ruskonsulent ved SUS, ble invitert til et telefonintervju en uke etter innleggelsen.
Resultater: Flertallet av studiedeltakerne var positive til at alkoholvaner ble adressert. Pasienter under 60 år var gjennomgående mer positive, og de så en klarere sammenheng mellom alkoholvaner og egen helse enn pasienter som var 60 år og eldre. Nittitre prosent av deltakerne opplevde at samtalen med ruskonsulenten i noen eller stor grad handlet om deres egen helse og livssituasjon, mens 54 prosent trodde at alkoholvaner ville bli et tema hos fastlegen etterpå.
Konklusjon: Studien viser at pasienter uten tidligere kjente rusproblemer oftest aksepterer at alkoholvaner adresseres, og at de henvises til en ruskonsulent. Vi trenger mer kunnskap om hvordan alkohol kan tematiseres på måter som gir mening for den enkelte pasienten, og om hvilket perspektiv pasientene har på samhandling mellom fastleger og spesialisthelsetjenesten.
Referer til artikkelen
Lid T, Tvedt H, Idsøe B, Hustvedt I, Nesvåg S. Innlagt på somatisk avdeling – er det greit å bli spurt om alkoholvaner?. Sykepleien Forskning. 2020; 15(80932):e-80932. DOI: 10.4220/Sykepleienf.2020.80932
For høyt alkoholforbruk er en viktig årsak til økt sykelighet og dødelighet (1). Derfor er det både ut fra et folkehelseperspektiv og fra den enkelte pasientens perspektiv viktig at helsevesenet er oppmerksomt på alkohol som en mulig medvirkende årsak til – eller kompliserende faktor for – pasienters helseproblemer.
Alkoholomsetningen per person over 15 år i Norge økte med nærmere 40 prosent fra rundt 5 liter ren alkohol tidlig på 90-tallet og frem til cirka 2010, men har gått litt ned igjen og ligger nå på rett over 6 liter (2, 3). I et livstidsperspektiv vil 10–20 prosent oppleve skader forårsaket av rusmiddelbruk, og da som oftest alkohol (2).
I et livstidsperspektiv vil 10–20 prosent oppleve skader forårsaket av rusmiddelbruk, og da som oftest alkohol.
Det første tiåret etter århundreskiftet økte antallet alkoholrelaterte sykehusinnleggelser med 44 prosent, regnet per 100 000 innbyggere (4). I Norge og i den vestlige verden for øvrig er det størst økning i alkoholforbruket hos den såkalte babyboom-generasjonen, de store årskullene som ble født de to første tiårene etter andre verdenskrig (5).
I tillegg gjør fysiologiske endringer, sykdomstilstander og medikamentbruk eldre mer sårbare for uheldige effekter av alkoholbruk (6).
Rutiner for å fange opp rusmisbruk er etablert
Oppdragsdokumentet til norske sykehus fra Helse- og omsorgsdepartementet i 2013 presiserte at det skal være etablert «system ved somatiske avdelinger for å fange opp pasienter med underliggende rusproblemer og evt. henvise disse videre til tverrfaglig spesialisert behandling» (7).
Parallelt ble Nasjonal kompetansetjeneste for tverrfaglig spesialisert behandling av ruslidelser (NK-TSB) opprettet, blant annet for å bidra til å utvikle slike tiltak. Liknende oppdrag er gitt i andre land, eksempelvis i Storbritannia, hvor anbefalingen er rutinemessig screening (8).
Men det har vært utfordrende å etablere slike rutiner som en del av vanlig klinisk praksis, og det har vært vanskelig å dokumentere effekt i forskningen (9, 10). Forskere ved Sørlandet sykehus, Kristiansand fant at det var en betydelig lavere andel av pasienter med risikofylt eller skadelig alkoholforbruk enn av røykere som fikk råd om endring i forbindelse med en sykehusinnleggelse (11).
Det er likevel belegg for å hevde at det å snakke med pasienter om alkoholvaner i forbindelse med en sykehusinnleggelse kan ha effekt hvis pasienten selv forstår sammenhengen mellom helseproblemet og behandlingen (12).
Hva mener pasienter om å bli spurt om rusbruk?
Sannsynligvis ønsker mange pasienter med alvorlige og sammensatte rusmiddelproblemer å motta hjelp i forbindelse med en sykehusinnleggelse (13). Men vi vet lite om hvordan pasienter som ikke tidligere har fått kartlagt sine alkoholvaner, opplever det å bli «identifisert» og tilbudt hjelp når de er innlagt (14).
Kunnskapsbasert praksis bygger på forskningsbasert kunnskap om behandlingseffekt, klinikeres erfaringsbaserte kunnskap og pasientenes verdier og preferanser (15). Pasienters aksept av å bli spurt om alkoholvaner er et sentralt spørsmål å utforske, da det er vist at helsepersonell har forestillinger om manglende aksept fra pasientene, og at det er en viktig barriere mot å spørre (16, 17).
Det er også vist i befolkningsundersøkelser at personer med risikofylt eller skadelig alkoholforbruk er mer negative til å kartlegge alkoholvaner i helsevesenet (18, 19).
Internasjonalt utføres kartleggingen hovedsakelig av sykepleiere på akuttmottak. De få kvalitative studiene som er utført, har primært identifisert barrierer, både personlige, systemrelaterte og pasientrelaterte (17, 20, 21).
Hensikten med studien
Målet med studien vår var å undersøke hvordan pasienter syntes det var å bli spurt om alkoholvaner for første gang under innleggelse på somatisk avdeling, og hvordan de opplevde den hjelpen de fikk. Vi undersøkte også om ulike aldersgrupper opplevde systematiske forskjeller.
Metode
Undersøkelsen ble gjennomført ved Stavanger universitetssjukehus (SUS) i perioden 1. desember 2015 til 1. juni 2017. Pasientene ble rekruttert av ruskonsulentene i deres daglige arbeid.
Inklusjonskriteriene var alder over 18 år, ikke tidligere kartlagt eller behandlet for et alkoholproblem, i stand til å kommunisere på skandinavisk eller engelsk, normal kognitiv status og klinisk ikke ruspåvirket. I forbindelse med den første samtalen spurte ruskonsulentene om samtykke fra pasienter som tilfredsstilte inklusjonskriteriene.
Ruskonsulentordningen ved Stavanger universitetssjukehus
I 2008 startet SUS som første sykehus i Norge et prosjekt med egen ruskonsulent i observasjons- og behandlingsposten (MOBA, en del av Akuttklinikken), infeksjonsmedisinsk avdeling og gastroenterologisk avdeling. Ordningen er nå en fast del av tilbudet ved alle somatiske avdelinger.
Målet er tidlig intervensjon ved rusrelaterte helseproblemer ved å identifisere og intervenere overfor risikofylt eller skadelig rusmiddelbruk, og dermed bedre behandlingen for den lidelsen eller skaden pasienten er innlagt for.
En sykepleier eller lege på avdelingen sender tilsynsforespørsel ved sykdommer, tilstander eller funn der alkoholvaner kan være relevant, ved akutte hendelser kombinert med beruselse, og ved bekymring fra pårørende. Ruskonsulentene driver også opplysningsarbeid overfor avdelingene og faggrupper.
Tilbudet, én-til-tre-samtaler på enerom, innebærer en kartlegging av pasientens livssituasjon, alkoholvaner og annen rusmiddelbruk og hjelp til å endre alkoholvaner. Samtalene gjennomføres hovedsakelig under innleggelsen, iblant kort tid etterpå.
Metoden bygger på motiverende intervju (MI), og råd og informasjon forankres i pasientens helseproblem (22). Fastlegen mottar en oppsummering av samtalen eller samtalene, og ved behov henvises pasienten til kommunale tiltak eller tverrfaglig spesialisert rusbehandling (TSB).
Ruskonsulentordningens målgrupper
Ruskonsulentordningen er rettet mot to målgrupper, der primærgruppen er pasienter med mulig alkoholrelaterte helseproblemer, men uten tidligere rusdiagnose og uten tidligere kartlegging av alkoholvaner. Sekundærgruppen er pasienter med kjente og alvorlige rusrelaterte helseproblemer, ofte med flere tidligere rusrelaterte innleggelser.
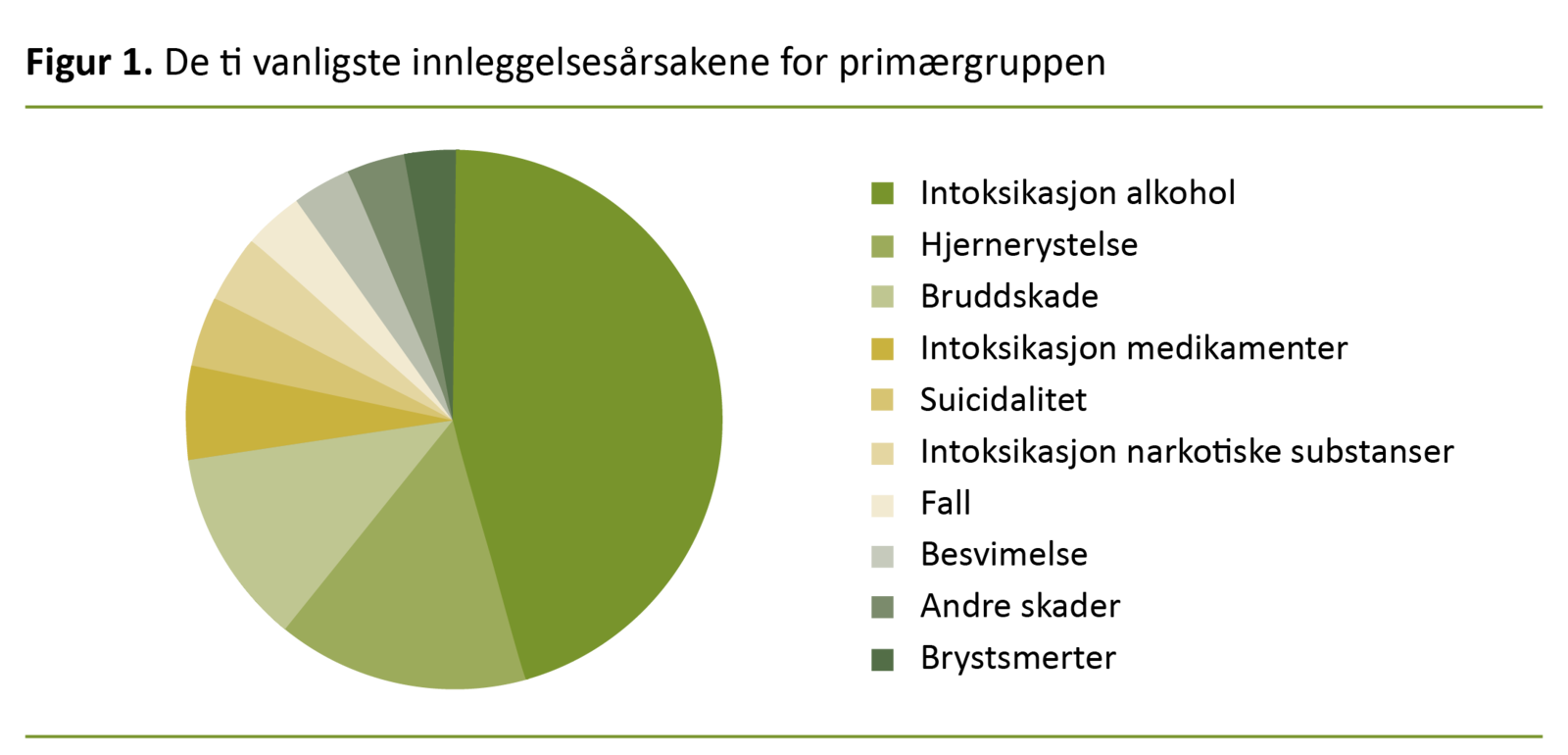
Figur 1 viser de ti vanligste innleggelsesårsakene for primærgruppen. Differensieringen mellom primær- og sekundærgruppen ble innført for å øke bevisstheten om «de usynlige» rusproblemene, særlig alkohol.
En kvalitativ studie hadde vist at fastleger var spesielt opptatt av å få tilbakemelding ved nyoppdagede alkoholproblemer, da de var klar over at det var en del pasienter med alkoholproblemer som de ikke visste om (23).
Manglende evidens for hvilke kartleggingsstrategier som er best egnet for hvilke pasienter, var bakgrunnen for at SUS valgte en strategi basert på klinisk relevans i stedet for generell screening av alle pasienter (14, 24). I studieperioden ble 1026 pasienter henvist til en ruskonsulent, hvorav 301 pasienter tilhørte primærgruppen.
Opplysninger om totalmaterialet i studieperioden er hentet fra et tidsavgrenset kvalitetsregister knyttet til ruskonsulentordningen. Vi sammenliknet bakgrunnsopplysninger om deltakerne med bakgrunnsopplysninger for alle i primærgruppen i studieperioden.
Spørreskjemaet og intervjuet
I studien benyttet vi et spørreskjema utviklet for dette formålet. Spørsmålene i undersøkelsen er gjengitt i tabell 1, med antall svar på de ulike svaralternativene.
Intervjuet inneholdt åtte spørsmål med graderte svaralternativer og ett åpent spørsmål: «Er det noe annet du ønsker å fortelle oss om hvordan du opplevde det tilbudet du fikk om å snakke med en ruskonsulent?»
Både sykepleiere og pasienter kan oppfatte kartlegging av og intervensjon overfor uheldige alkoholvaner i helsevesenet som sensitivt. Derfor valgte vi spørsmålene for å belyse viktige vilkår for hvorvidt tilbudet ville bli akseptert av pasientene.
Spørsmålene adresserer hvorvidt pasientene fikk nødvendig informasjon om tilbudet, hvorvidt de opplevde det som relevant for og tilpasset sin situasjon, hvorvidt det ble gjennomført på en god måte, og hvorvidt de opplevde tilbudet som integrert i det øvrige helsetilbudet.
Pasienter som samtykket til å delta, ble intervjuet over telefon av en forskningsassistent en uke etter innleggelsen. Pasienter som ikke svarte på telefonen, ble ringt opp totalt tre ganger. Sammenhengen mellom deltakernes svar og alder er analysert med kjikvadrattester.
Vi brukte kjikvadrattest for å undersøke hvorvidt det var en signifikant forskjell på aldersgruppene. Dersom testen var signifikant, utførte vi parvise tester mellom to og to aldersgrupper. Analysene er gjort i SPSS 24.
Etisk godkjenning
Forskningsprosjektet er godkjent av Personvernombudet ved SUS.
Resultater
I studieperioden ble det sendt totalt 1026 tilsynsforespørsler. Av disse var 301 pasienter i primærgruppen over 18 år. I primærgruppen som helhet var det 37 prosent kvinner, og 60 prosent var i arbeid, mens sekundærgruppen (725 pasienter) besto av 31 prosent kvinner, og 18 prosent var i arbeid.
Ruskonsulentene gjennomførte minst én samtale med 182 pasienter, hvorav halvparten (91 pasienter) samtykket til å delta. Av disse 91 har 58 svart, mens 12 pasienter trakk sitt samtykke, og 21 pasienter svarte ikke da studiepersonellet ringte.
Dette gir en svarprosent på 64 av dem som samtykket. Det var 119 av de 301 pasientene i primærgruppen i studieperioden som ikke hadde samtale med ruskonsulent. Det skyldtes at pasienten ikke var til stede (utskrevet eller hadde selv forlatt avdelingen), pasientens tilstand (alvorlig somatisk syk, uavklart psykisk tilstand, beruselse eller kognitivt svekket) eller språkproblemer.
Nittien pasienter som hadde samtale med ruskonsulent, ble ikke invitert til å delta eller samtykket ikke. De fleste av disse ble ikke invitert fordi de fremsto som for syke, kognitivt svekket eller klinisk ruspåvirket i samtalen.
Men det er dessverre ikke registrert hvor mange som ikke ble spurt på bakgrunn av at de ikke tilfredsstilte inklusjonskriteriene, og hvor mange som ble spurt, men som ikke samtykket til å delta.
Deltakerne og kjønnsfordeling
Pasienter i primærgruppen ble ikke registrert med identifiserbar informasjon. Derfor var studiedeltakerne i begge gruppene da vi sammenliknet dem med alle pasienter i primærgruppen som hadde hatt samtale med ruskonsulent.
Kjønnsfordelingen blant studiedeltakerne og blant pasientene i primærgruppen som helhet var noenlunde lik, med 29 prosent kvinner blant studiedeltakerne og 34 prosent kvinner i primærgruppen.
Førtifem prosent av studiedeltakerne var fra andre avdelinger enn observasjons- og behandlingsposten, mens denne andelen var noe lavere (36 prosent) i primærgruppen som helhet. Det var ingen klare forskjeller i alder mellom primærgruppen som helhet og studiedeltakerne.
Deltakerne var positive til henvisning og samtale
Det var høyest andel helt positive svar («ja», «i stor grad» eller «svært godt») på spørsmålene om hvordan de opplevde henvisningen og samtalen med ruskonsulenten, mens det var omtrent lik fordeling mellom helt positivt og delvis positivt svar på spørsmål om sammenhenger mellom alkoholvaner og egen helse og livssituasjon (tabell 1).
På spørsmål om videre oppfølging var to litt fornøyde og 19 svært fornøyde, mens de resterende 37 anga at spørsmålet ikke var aktuelt. Tjueåtte trodde at sammenhenger mellom alkoholvaner og egen helse også ville bli tatt opp i den videre kontakten med fastlegen. Dette var et høyere antall enn de 21 (spørsmål 7) som faktisk hadde fått avtaler om videre oppfølging.

De fleste forsto hvorfor de ble henvist
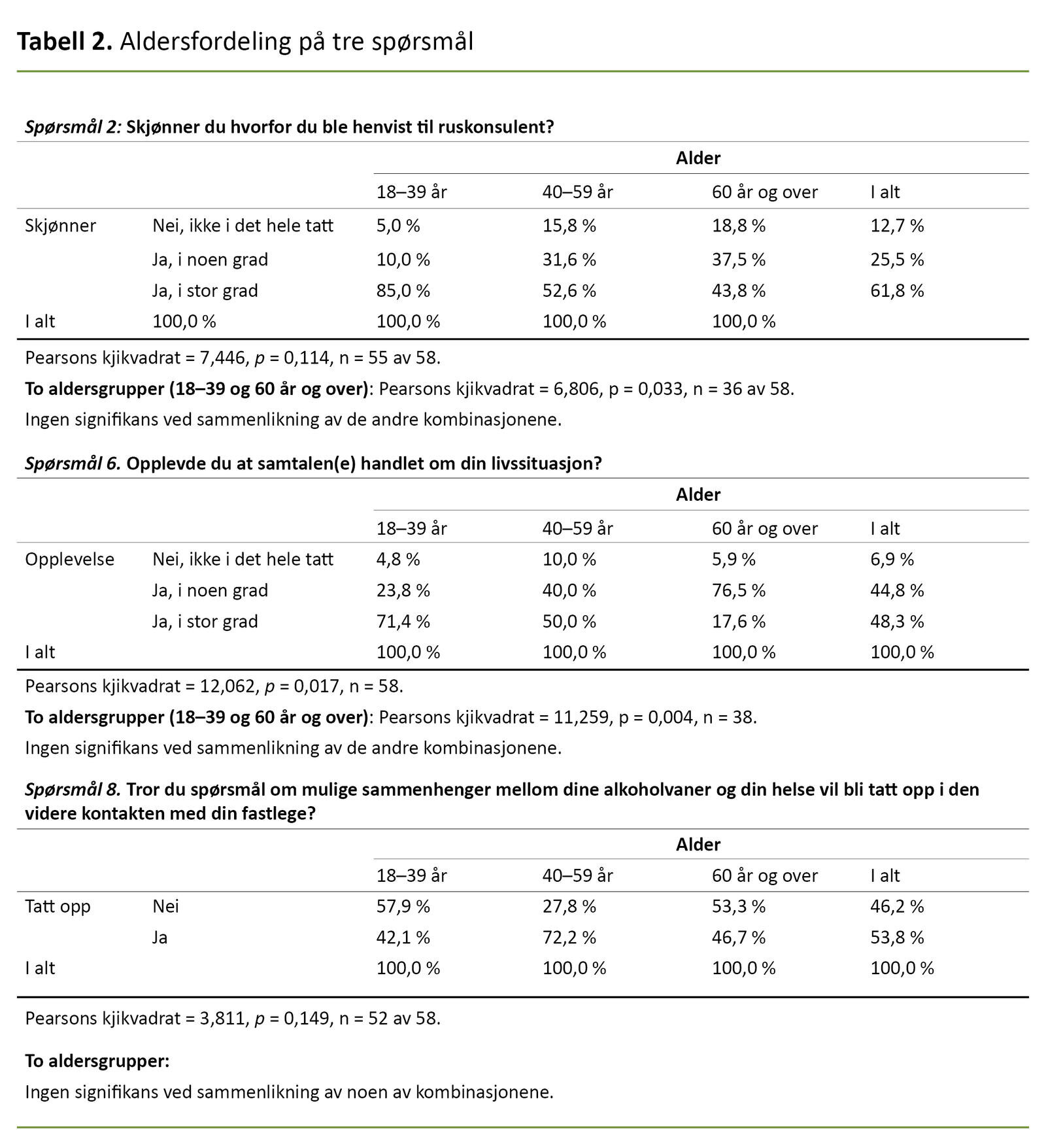
En grundigere undersøkelse av spørsmål 2, 6 og 8, som i særlig grad omhandlet pasientens egen forståelse av sammenheng mellom alkoholvaner og egen helse, presenteres i tabell 2. Sett under ett svarte et stort flertall av pasientene at de i noen eller stor grad skjønte hvorfor de ble henvist (87,3 prosent) (tabell 2).
Et stort flertall av pasientene svarte at de i noen eller stor grad skjønte hvorfor de ble henvist.
Hele 93,1 prosent av deltakerne opplevde at samtalen i noen eller stor grad handlet om deres egen helse og livssituasjon (tabell 2). Klart flest pasienter i aldersgruppen 40–59 år (72,2 prosent) trodde at alkoholvaner ville bli et tema hos fastlegen, mens dette gjaldt et mindretall hos de under 40 og over 60 år (tabell 3).
I fritekstsvarene så vi at over halvparten av de positive kommentarene dreide seg om tilbudet generelt, mens under halvparten av disse kommentarene omhandlet egen opplevelse av nytte av tilbudet (se tabell 3 for eksempler). Åtte av pasientene beskrev en negativ opplevelse med gjennomføringen eller innholdet i tilbudet.
Yngre var mer forståelsesfulle enn eldre
Vi har sett på sammenhenger mellom alder og svar på spørsmålene om de skjønte hvorfor de ble henvist (spørsmål 2), om de opplevde at samtalen handlet om deres egen helse og livssituasjon (spørsmål 6), og om mulig oppfølging hos fastlegen (spørsmål 8).
Dette er nøkkelspørsmål om pasientenes opplevelse av identifikasjonen og intervensjonen samt deres forventninger om oppfølging hos fastlegen. Pasienter i gruppen 18–39 år var signifikant mer forståelsesfulle over at de ble henvist til ruskonsulent enn pasienter som var 60 år og eldre.
De over 60 år opplevde i mindre grad enn de yngste (18–39 år) at samtalen handlet om deres egen livssituasjon. Det var ingen signifikante forskjeller mellom gruppene på 18–39 år og 40–59 år for spørsmål 2 og 6. For spørsmål 8 fant vi ingen signifikante forskjeller på aldersgruppene.
Diskusjon
Målet med denne studien var å undersøke hvordan pasienter som var innlagt på somatisk avdeling, opplevde det å få sine alkoholvaner kartlagt for første gang på sykehus, og hvordan de opplevde henvisningen til og samtalen med ruskonsulenten.
Resultatene viste at det store flertallet av pasientene selv forsto bakgrunnen for henvisningen, og at de opplevde at samtalen med ruskonsulenten i noen eller stor grad var relevant for deres egen helse.
Signifikant færre pasienter over 60 år var positive til henvisningen og til sammenhengen mellom alkoholvaner og egen helse.
Det var ingen signifikante kjønnsforskjeller, men signifikant færre pasienter over 60 år var positive til henvisningen og til sammenhengen mellom alkoholvaner og egen helse.
Studien ble utført som en del av vanlig klinisk praksis ved SUS. Det betyr at pasientene ble identifisert av sykepleiere eller leger i MOBA eller ved sengepost, og at de fikk råd og veiledning fra ruskonsulentene som til vanlig utfører denne tjenesten.
Studiens styrker og svakheter
Det er en styrke at studien er praksisnær og utforsker det kliniske arbeidet som gjøres til vanlig. Men samtidig er det også en viktig svakhet ved studien at vi mangler tall for hvor mange av de 91 som ikke samtykket, som ble spurt og takket nei, og hvor mange som ikke ble spurt fordi de ikke oppfylte inklusjonskriteriene.
Vi har heller ikke opplysninger om deltakernes alkoholvaner. Sekstifire prosent av de 91 inkluderte gjennomførte undersøkelsen.
Det var ingen forskjeller i alder og kjønn på deltakerne i studien og de andre i primærgruppen. Det underbygger at vårt materiale er representativt for en stor andel av pasientene som innlegges i somatisk avdeling uten kjent rusdiagnose fra før, der alkohol direkte eller indirekte spiller en rolle. Dette er en styrke ved studien.
Forskningen på korte alkoholintervensjoner ved sykehus er som oftest utført på akuttmottak, og både kartlegging og intervensjon gjennomføres ofte av studiepersonale og ikke klinisk personale, noe som svekker den eksterne validiteten til disse studiene (9, 10). Det er liten forskjell på deltakerne i vår studie og primærgruppen som helhet, noe som styrker relevansen til funnene våre.
Mange ville gått under radaren
Pasienter med alkoholrelaterte helseproblemer, men uten kjente rusproblemer fra før, er vanskelige å kjenne igjen hvis ikke sammenhengen med alkoholvaner er direkte og åpenbar. Figur 1 viser at en god del av innleggelsene er åpenbart alkoholrelaterte. Spesielt gjelder det intoksikasjoner, men for mange av skadene vil sammenhengen ofte være mindre åpenbar.
I tillegg er det en del i primærgruppen med uklare årsaker, som falltendens, synkope og brystsmerter. Vi vet ikke hvor stor andel av pasientene som ville blitt spurt om alkoholvaner, også uten ruskonsulentordningen.
Men som beskrevet er en betydelig høyere andel i primærgruppen (60 prosent) i arbeid eller studerer enn i sekundærgruppen (18 prosent), og det er en klart større andel kvinner i primærgruppen (37 prosent) enn i sekundærgruppen (31 prosent).
Disse tallene indikerer at uten spesielle tiltak for å fange opp underliggende rusproblemer ville mange av disse pasientene gjennomgått innleggelse og behandling uten at mulig sammenheng med alkohol ble erkjent og håndtert.
Mange trodde fastlegen ville ta opp alkoholvaner
Halvparten av deltakerne svarte at de trodde at fastlegen ville ta opp sammenheng mellom alkoholvaner og helse. Det oppfatter vi som et høyt tall ut fra det vi vet om alkoholsamtaler i helsevesenet. Men vi vet ikke om de selv tenkte å ta opp temaet, eller om de trodde at legen kom til å gjøre det.
Vi vet heller ikke hvorfor halvparten ikke trodde at alkoholvaner ville bli et tema hos fastlegen. Det kan skyldes at de opplevde problemet som lite, og at de derfor ikke trengte videre hjelp. En betydelig andel endrer sine alkoholvaner uten videre hjelp fra helsevesenet (25).
Halvparten av deltakerne svarte at de trodde at fastlegen ville ta opp sammenheng mellom alkoholvaner og helse.
Det kan også være at temaet er skambelagt og derfor vanskelig å snakke om, eller at de ikke ønsket å snakke med akkurat fastlegen om det, eller at de ikke visste om fastlegen var interessert i temaet. Fra tidligere forskning vet vi at allmennleger ser på relevante sykehusinnleggelser som en god inngang til å ta opp spørsmål om alkoholvaner (23).
Interessant er det også at et klart flertall i gruppen på 40–59 år trodde at alkoholbruk ville bli tatt opp hos fastlegen, mens yngre og eldre ikke trodde det. Vi vet at en sykehusinnleggelse kan være en tydelig spore for pasienten til å reflektere over egne alkoholvaner, også uten at de har fått målrettet hjelp (12).
Pasienter over 60 har større sårbarhet for alkohol og dermed større risiko for helseskader forårsaket av alkohol, basert på fysiologiske aldersforandringer, andre sykdomstilstander og medikamentbruk (26).
Det er derfor bekymringsfullt at pasienter i denne aldersgruppen var minst positive til at alkoholvaner tematiseres under en innleggelse.
Spesielt eldre har nytte av tiltak om alkoholbruk
Det er foreslått å bruke mer ressurser på korte alkoholintervensjoner på kveld, natt og helg (24, 27). Det vil styrke mulighetene til å hjelpe pasienter som blir innlagt for akutte, åpenbart alkoholrelaterte hendelser (28).
Men uklare kliniske problemstillinger, som illebefinnende, fall og gjentatte innleggelser for magesmerter eller brystsmerter, vil sjeldnere vurderes som alkoholrelaterte (28). Disse pasientene er ofte eldre og innlagt på vanlig sengepost, og mer oppmerksomhet på korte alkoholintervensjoner på akuttmottak vil neppe bidra til bedre helsehjelp for dem (24).
Det er derfor en styrke for undersøkelsen at så mange som 45 prosent av deltakerne kom fra andre poster enn MOBA. Tiltak basert på alkoholbrukens relevans for pasientens helseproblem synes å være spesielt nyttig hos eldre, både på grunn av redusert toleranse for alkohol, flere relevante kliniske problemstillinger og hyppigere kontakt med helsevesenet (26, 29).
Flertallet var positive til å henvises til ruskonsulent
Fritekstsvarene viser at de aller fleste deltakerne var positivt innstilt til tilbudet, enten som en generell betraktning eller fordi de opplevde det som personlig nyttig. Av de åtte negative kommentarene omhandlet de fleste måten identifikasjonen og henvisningen til ruskonsulent, hadde skjedd på.
Flere hadde samtidig positive kommentarer til samtalen med ruskonsulenten. Det indikerer at det er et stort behov for å normalisere det å snakke om alkoholvaner som en selvsagt del av diagnostikk, behandling og oppfølging.
Alkoholvaner kan være skambelagte og derfor vanskelige å snakke om, og det kan være ekstra vanskelig for pasienten selv å ta initiativ til en slik samtale. Som et av sitatene (tabell 3) viser, er det også lett å såre pasienten med måten ting tas opp på, eller av at det tas opp i en situasjon som ikke ivaretar personvernet og verdigheten til pasienten (30).
Samtidig kan også alvoret i en sykehusinnleggelse være et godt utgangspunkt for pasienten til selv å tenke nytt om mulige sammenhenger mellom alkoholvaner og helse (12, 23).
Konklusjon
Pasienter som er innlagt på somatisk sykehus, aksepterer i stor grad at alkoholvaner adresseres, og at de henvises til en ruskonsulent som del av behandlingen. Dette er viktig kunnskap for å kunne utvikle tjenestene videre. Men pasienter over 60 år er i mindre grad positive til at alkohol tematiseres, enn yngre.
Vi trenger å normalisere det å snakke om alkoholvaner som en selvsagt del av diagnostikk, behandling og oppfølging. Vi trenger også mer klinisk rettet forskning for å få mer kunnskap om hvem som har behov for videre oppfølging, og hvilke tiltak som er virksomme.
Referanser
1. Knudsen AK, Kinge JM, Skirbekk V, Vollset SE. Sykdomsbyrde i Norge 1990–2013. Resultater fra Global Burden of Diseases, Injuries and Risk Factors Study 2013 (GBD 2013). Oslo: Folkehelseinstituttet; 2016.
2. Folkehelseinstituttet. Folkehelserapporten 2014. Helsetilstanden i Norge. Oslo: Folkehelseinstituttet; 2014.
3. Statistisk sentralbyrå. Alkoholomsetning. Oslo: Statistisk sentralbyrå; 2018 [oppdatert 6. mars 2018, sitert 21. mars 2018]. Tilgjengelig fra: https://www.ssb.no/varehandel-og-tjenesteyting/statistikker/alkohol
4. Rossow I. Challenges in an affluent society. Trends in alcohol consumption, harms and policy: Norway 1990–2010. Nordic Studies on Alcohol and Drugs. 2010;27:449–63.
5. Barry KL, Blow FC. Drinking over the lifespan: focus on older adults. Alcohol Res. 2016;38(1):115–20.
6. Stewart D, McCambridge J. Alcohol complicates multimorbidity in older adults. British Medical Journal Publishing Group; 2019;365:14304.
7. Helse- og omsorgsdepartementet. Oppdragsdokument 2013 Helse Vest RHF. Oslo: Helse- og omsorgsdepartementet; 2013.
8. NICE. Alcohol-use disorders: prevention. I: Excellence NIfHaC, red. Manchester: National Institute for Health and Care Excellence; 2010.
9. McQueen J, Howe TE, Allan L, Mains D, Hardy V. Brief interventions for heavy alcohol users admitted to general hospital wards. Cochrane Database Syst Rev. 2011(8):CD005191.
10. Drummond C, Deluca P, Coulton S, Bland M, Cassidy P, Crawford M, et al. The effectiveness of alcohol screening and brief intervention in emergency departments: a multicentre pragmatic cluster randomized controlled trial. PLoS One. 2014;9(6):e99463.
11. Vederhus JK, Rysstad O, Gallefoss F, Clausen T, Kristensen Ø. Kartlegging av alkoholbruk og røyking hos pasienter innlagt i medisinsk avdeling. Tidsskr Nor Legeforen. 2015;135(14):1251–5.
12. Bischof G, Freyer-Adam J, Meyer C, John U, Rumpf HJ. Changes in drinking behavior among control group participants in early intervention studies targeting unhealthy alcohol use recruited in general hospitals and general practices. Drug Alcohol Depend. 2012;125(1–2):81–8.
13. Velez CM, Nicolaidis C, Korthuis PT, Englander H. «It's been an experience, a life learning experience»: a qualitative study of hospitalized patients with substance use disorders. J Gen Intern Med. 2017;32(3):296–303.
14. Makdissi R, Stewart SH. Care for hospitalized patients with unhealthy alcohol use: a narrative review. Addiction Science & Clinical Practice. 2013;8(1):11.
15. Nortvedt MW, Jamtvedt GJS. Kunnskapsbasert praksis: engasjerer og provoserer. 2009;97(7):64–9.
16. Broyles LM, Rodriguez KL, Kraemer KL, Sevick MA, Price PA, Gordon AJ. A qualitative study of anticipated barriers and facilitators to the implementation of nurse-delivered alcohol screening, brief intervention, and referral to treatment for hospitalized patients in a Veterans Affairs medical center. Addict Sci Clin Pract. 2012;7:7.
17. Hellum R, Bjerregaard L, Nielsen AS. Factors influencing whether nurses talk to somatic patients about their alcohol consumption. Nordic Studies on Alcohol and Drugs. 2016;33(4):415–36.
18. Nilsen P, Bendtsen P, McCambridge J, Karlsson N, Dalal K. When is it appropriate to address patients' alcohol consumption in health care-national survey of views of the general population in Sweden. Addict Behav. 2012;37(11):1211–6.
19. O'Donnell A, Abidi L, Brown J, Karlsson N, Nilsen P, Roback K, et al. Beliefs and attitudes about addressing alcohol consumption in health care: a population survey in England. BMC Public Health. 2018;18(1):391.
20. Groves P, Pick S, Davis P, Cloudesley R, Cooke R, Forsythe M, et al. Routine alcohol screening and brief interventions in general hospital in-patient wards: acceptability and barriers. Drugs: Education, Prevention and Policy. 2010;17(1):55–71.
21. Derges J, Kidger J, Fox F, Campbell R, Kaner E, Hickman M. Alcohol screening and brief interventions for adults and young people in health and community-based settings: a qualitative systematic literature review. BMC Public Health. 2017;17(1):562.
22. Lundahl B, Moleni T, Burke BL, Butters R, Tollefson D, Butler C, et al. Motivational interviewing in medical care settings: a systematic review and meta-analysis of randomized controlled trials. Patient Educ Couns. 2013;93(2):157–68.
23. Lid TG, Oppedal K, Pedersen B, Malterud K. Alcohol-related hospital admissions: Missed opportunities for follow up? A focus group study about general practitioners' experiences. Scand J Public Health. 2012;40(6):531–6.
24. Roche AM, Freeman T, Skinner N. From data to evidence, to action: findings from a systematic review of hospital screening studies for high risk alcohol consumption. Drug & Alcohol Dependence. 2006;83(1):1–14.
25. Willenbring ML. The past and future of research on treatment of alcohol dependence. Alcohol Res Health. 2010;33(1–2):55.
26. Taylor C, Jones KA, Dening T. Detecting alcohol problems in older adults: can we do better? Int Psychogeriatr. 2014;26(11):1755–66.
27. Parkinson K, Newbury-Birch D, Phillipson A, Hindmarch P, Kaner E, Stamp E, et al. Prevalence of alcohol related attendance at an inner city emergency department and its impact: a dual prospective and retrospective cohort study. Emerg Med J. 2016;33(3):187–93.
28. Huntley J, Blain C, Hood S, Touquet R. Improving detection of alcohol misuse in patients presenting to an accident and emergency department. Emergency Medicine Journal. 2001;18(2):99–104.
29. Rehm J, Manthey J. The role of standardized instruments in identifying older adults with alcohol problems. Int Psychogeriatr. 2017;29(2):351–2.
30. Malterud K, Thesen J. When the helper humiliates the patient: a qualitative study about unintended intimidations. Scand J Public Health. 2008;36(1):92–8.

Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen


















0 Kommentarer