Delirium hos barn under to år som er innlagt på intensivavdeling – en systematisk oversiktsartikkel
Bakgrunn: Delirium er en akutt forvirringstilstand som kan oppstå hos mennesker i alle aldre. Syke spedbarn (barn <12 måneder) og barn under to år er en sårbar pasientgruppe fordi de er kognitivt umodne og helt eller delvis uten verbalt språk. Disse barna er dermed avhengige av at helsepersonell og foreldre eller familie rundt dem er i stand til å observere endringer i tilstanden deres. Det er behov for at helsepersonell øker sin kunnskap om forekomst, symptomer og observasjoner av delirium hos denne pasientgruppen.
Hensikt: Belyse forekomsten, symptomer og observasjoner av delirium og kartleggingsverktøy for delirium hos syke spedbarn og barn under to år som er innlagt på nyfødtintensiv- eller barneintensivavdeling.
Metode: Systematisk litteraturstudie.
Resultat: Vi inkluderte åtte studier med totalt 992 barn under to år. Forekomsten av delirium varierte fra 8 til 64 prosent. Symptomer på delirium viste seg blant annet å være agitasjon, forvirring, utrøstelighet, hyperaktivitet og endret søvn- og våkenhetsfaser. Risikofaktorer er blant annet respiratorbehandling, alder <2 år og enkelte medikamenter. Tre kartleggingsverktøy ble vurdert: The PreSchool Confusion Assessment Method for the ICU (psCAM-ICU), The Cornell Assessment of Pediatric Delirium (CAPD) samt Pediatrisk delirium-skalaen fra Sophia Observation Withdrawal Symptoms scale (SOS-PD), alle med høy validitet, spesifisitet og sensitivitet.
Konklusjon: Spedbarn og barn under to år kan utvikle delirium, men forekomsten er usikker. Delirium har spesifikke symptomer. Undervisning om symptomer på delirium og bruk av skåringsverktøy til helsepersonell som arbeider på intensivavdelinger for spedbarn og barn, kan bidra til at delirium gjenkjennes og behandles raskere.
Referer til artikkelen
Holberg M, Larsen M, Mariussen K, Kynø N. Delirium hos barn under to år som er innlagt på intensivavdeling – en systematisk oversiktsartikkel. Sykepleien Forskning. 2021; 16(85808):e-85808. DOI: 10.4220/Sykepleienf.2021.85808
Delirium er en akutt forvirringstilstand som kan oppstå hos mennesker i alle aldre. På intensivavdelinger for voksne assosieres delirium med høyere dødelighet, forlenget intensiv- og sykehusopphold, kognitiv svikt og nedsatt livskvalitet etter intensivoppholdet samt økte sykehuskostnader (1).
Syke spedbarn (barn <12 måneder) og barn under to år er en sårbar pasientgruppe fordi de er kognitivt umodne og helt eller delvis uten verbalt språk. Under oppholdet på nyfødt- eller barneintensivavdeling er de dermed avhengige av at helsepersonell og foreldre er i stand til å observere endringer i tilstanden deres (2) og oppdage begynnende delirium. Omfanget av delirium hos syke spedbarn og barn under to år er lite kartlagt (2).
Symptomer på delirium
Delirium har et fluktuerende forløp som kan gjøre det utfordrende å observere barnet systematisk (1). Hvorvidt barnets kognitive tilstand har endret seg, kan være vanskelig å oppdage (2).
I tillegg kan manglende kunnskap hos helsepersonell om at så små barn også kan utvikle delirium, føre til at de ikke får riktig behandling. Her kan delirium representere pågående skade på en umoden og sårbar hjerne, noe som understreker viktigheten av å forebygge og diagnostisere (3).
Symptomene på delirium kan forveksles med andre tilstander, noe som kan medføre unødig testing, dårligere nevrologisk utkomme og forlenget sykehusopphold (3, 4). Delirium medfører også økt mortalitet (5, 6).
Fremskritt innen medisinsk behandling og medisinskteknisk utstyr fører til at flere premature og alvorlig syke nyfødte overlever (7). Denne utviklingen indikerer at flere syke spedbarn og barn under to år kan være innlagt på nyfødt- og barneintensivavdelinger over lengre tid. For at helsepersonell skal være best mulig rustet til å gi disse barna den riktige behandlingen, må de ha oppdatert kunnskap om delirium og delirsymptomer.
For barn i denne aldersgruppen er det så langt det har vært mulig å undersøke, ikke publisert tidligere oversiktsartikler om delirium. Oppsummert kunnskap kan forbedre praksis (8). Det synes relevant å systematisk belyse et område det har vært lite forskning på, men med store konsekvenser for barn og foreldre (9).
Diagnostisering av delirium
Det kan være utfordrende å diagnostisere delirium hos spedbarn og barn under to år. Kunnskap om normal aldersutvikling er en forutsetning for å kunne observere symptomer på delirium (10). Gullstandarden for å diagnostisere delirium er at en barnepsykiater kommer på tilsyn og gjør en vurdering av barnet (11).
Diagnosekriteriene «Diagnostic and Statistical Manual of Mental Disorder» (DSM-IV) omfatter (a) forstyrret oppmerksomhet, (b) forstyrrelser som utvikler seg i løpet av kort tid, (c) forstyrret kognisjon, (d) forstyrrelsene i punkt a og b lar seg ikke forklare av allerede kjent nevrokognitiv sykdom, eller (e) tilstanden lar seg ikke forklare av annen medisinsk tilstand, forgiftning, abstinens, annen toksisk påvirkning eller har multiple årsaker (11).
Delirium deles opp i tre grupper (tabell 1) (9, 12). På bakgrunn av disse diagnosekriteriene er det videreutviklet kartleggingsverktøy for voksne (13), som igjen er modifisert for den aktuelle aldersgruppen, og som kan støtte daglig observasjon av barnets tilstand.
Disponerende faktorer for delirium
Agitasjon betyr psykomotorisk uro og hyperaktivitet og er det symptomet som hyppigst rapporteres ved mistanke om delirium. Derimot virker hypoaktivt delirium å være underkjent hos denne pasientgruppen (9, 12).
Disponerende faktorer som øker sjansen for å få delirium, er alder, kognitiv utvikling, atferdsutvikling, tidligere funksjonsnivå og sykelighet. Andre påvirkende faktorer er kompleks og alvorlig sykdom, smerter, sedasjon, medikamenter som benzodiazepiner og opiater, abstinenser samt komplikasjoner og infeksjoner i forbindelse med invasive katetre.
Sansedeprivasjon, overstimulering og søvndeprivasjon øker risikoen. Faktorer som bidrar til å opprettholde delirium, er at barnet fortsatt blir eksponert for disponerende faktorer, immobilitet, forstyrrelser i søvn- og våkenhetsfaser og mangel på et kjent og trygt miljø (14).
Symptomer på smerter, undersedasjon, abstinenser og delirium overlapper hverandre og kan være vanskelige å skille fra hverandre (15). Sykepleiere ved barneintensiv- og nyfødtintensivavdelinger er til stede hos barnet hele døgnet. De har derfor mulighet til å minimere faktorer som kan bidra til å utvikle eller opprettholde delirium (16).
Det er behov for at helsepersonell øker sin kunnskap om forekomst, symptomer, risikofaktorer og observasjoner av delirium hos denne pasientgruppen (17). Samtidig har det vist seg at sykepleiere på barneintensivavdelinger kan ha manglende kunnskap om hvordan delirium utvikler seg, hvilken behandling som skal gis, og hvilke skåringsverktøy som kan benyttes (9).
Med økt kunnskap om og oppmerksomhet på delirium på nyfødt- og barneintensivavdelinger kan helsepersonell lettere fange opp barn som har utviklet eller er i ferd med å utvikle delirium, og gi adekvat behandling.
Hensikten med studien
Hensikten med denne systematiske oversikten er å belyse hva forskningslitteraturen viser om forekomst, symptomer, observasjoner og bruk av kartleggingsverktøy for delirium hos syke spedbarn og barn under to år som er innlagt på nyfødtintensiv- eller barneintensivavdeling.
Forskningsspørsmålene var som følger:
- Hva sier forskningslitteraturen om forekomsten av delirium hos syke spedbarn og barn under to år?
- Hvilke symptomer beskrives for å bli diagnostisert med delirium hos denne gruppen?
- Hvilke observasjoner og kartleggingsverktøy brukes i de inkluderte studiene, og hvordan vurderes deres validitet og reliabilitet?
Metode
En systematisk litteraturstudie av tilgjengelig forskning på temaet innebærer en metodisk fremgangsmåte og et reproduserbart søk. Det krever klare inklusjons- og eksklusjonskriterier. Inkluderte studier skal gjennomgå kvalitetsvurdering (18, 19).
Ergo skal en oversikt både oppsummere kunnskapsgrunnlaget og tolke, vekte og vurdere kunnskapen som artikkelen baseres på. For å minimere systematiske feil og øke validiteten skal studiene leses og gjennomgå kvalitetsvurdering av minst to personer (8).
Søkestrategi
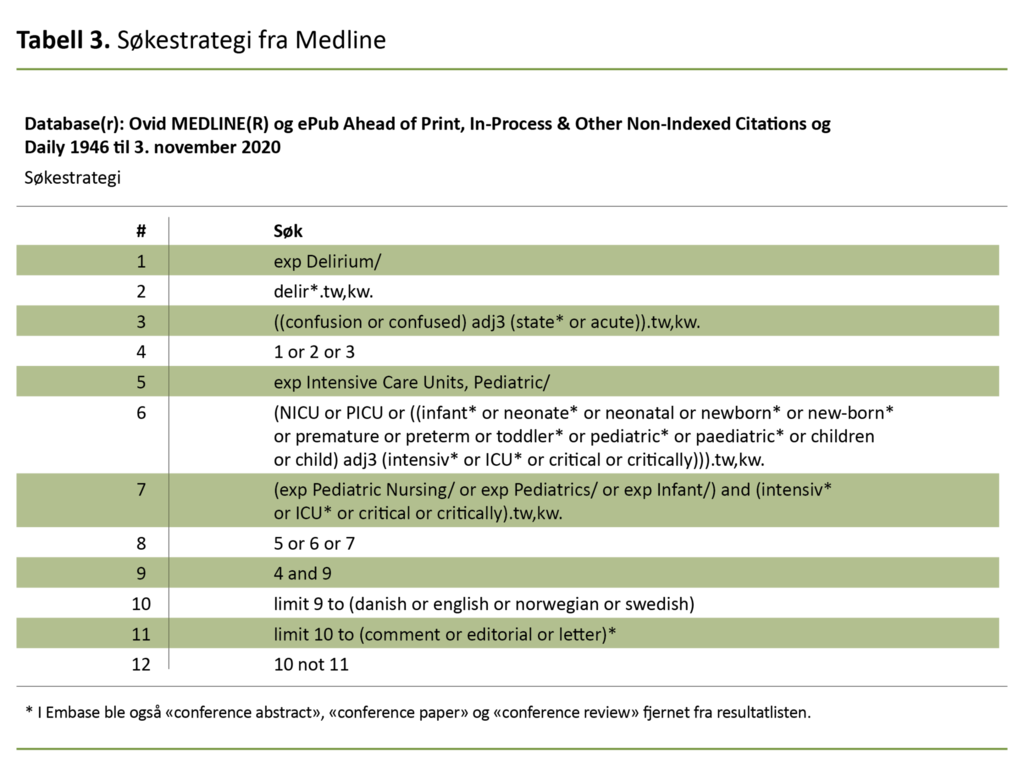
Problemstilling og inklusjons- og eksklusjonskriterier (tabell 2) ble utarbeidet ved hjelp av et PEO-skjema (Patient – pasient, Exposure – eksponering og Outcome – utfall) (8). Pasienten var barn fra 0–2 år, eksponeringen var intensivbehandling og innlagt på barneintensiv- eller nyfødtintensivavdeing, og utfallet delirium. Spesialbibliotekaren ved Lovisenberg diakonale høgskole (LDH) utarbeidet en søkestrategi (tabell 3) med en kombinasjon av emneord og tekstord for å favne tilgjengelig datamateriale.
Etter godkjenning av forfatterne ble søkestrategien tilpasset hver enkelt database. Det systematiske litteratursøket ble gjennomført i databasene Embase, Medline, Cinahl og Psycinfo den 5. november 2020.
Vi avgrenset resultatlistene til artikler med engelsk og skandinavisk språk, uten begrensninger i årstall eller studiedesign. Vi valgte aldersgruppen 0–2 år, da artiklene ofte ikke presenterte resultater fra spedbarn separat, og at det derfor ikke var mulig å ekstrahere nok data til en oversiktsartikkel spesifikt på spedbarn.
Etter gjennomført søk leste tre av forfatterne (MYH, MHL, NMK) tittel og sammendrag. Hver enkelt forfatter inkluderte eller ekskluderte artikler individuelt, og deretter diskuterte vi uenigheter til vi oppnådde konsensus. Til denne første gjennomgangen brukte vi screeningsverktøyet Rayyan.
Eksklusjoner ble gjort på bakgrunn av tematikk og/eller aldersgruppe. Vi leste de gjenværende studiene i fulltekst og inkluderte eller ekskluderte dem ut fra de gjeldende kriteriene (20).
Vi valgte å inkludere en caseserie fordi caseserier beskriver komplekse, interessante, ukjente eller delvis ukjente tilstander hos flere enkeltindivider og viser et behov for videre forskning. Behandlingen studieobjektene får i en caseserie, sammenliknes ikke med en kontrollgruppe og er ikke nødvendigvis et resultat av et tilfeldig utvalg (8, 20, 21).
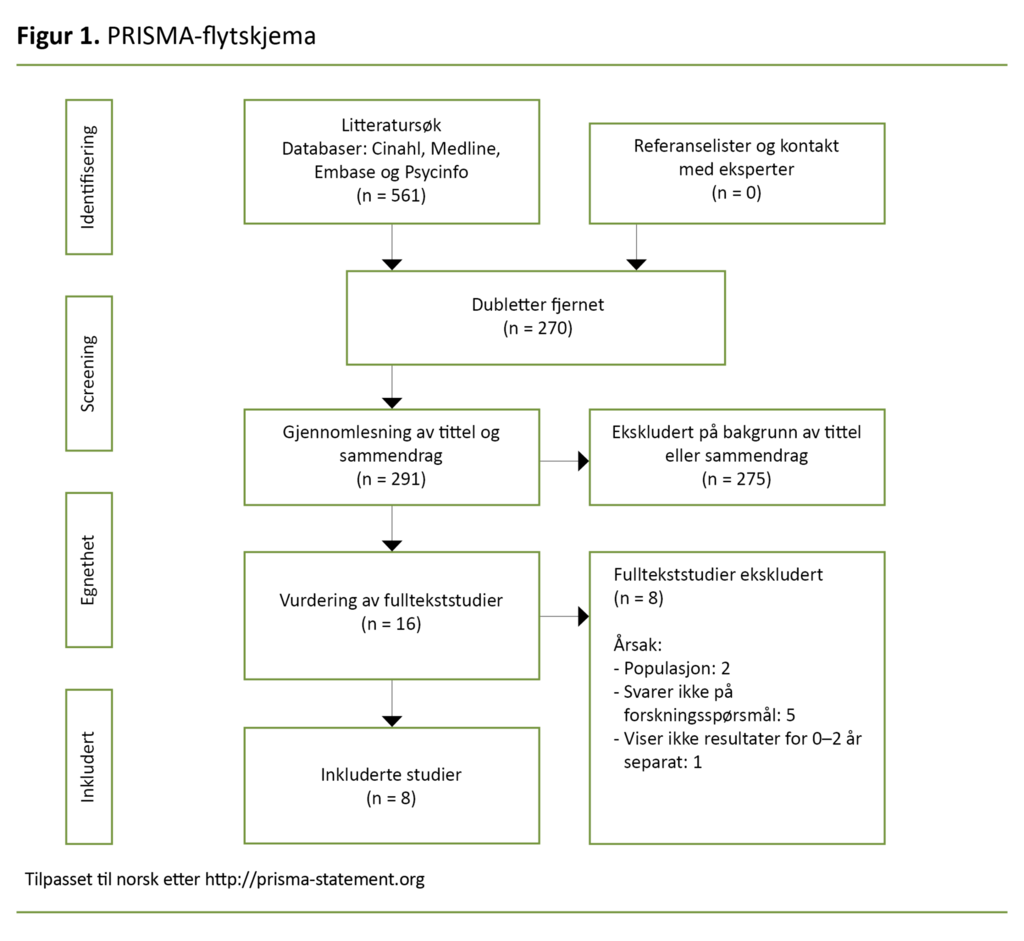
Første- og sisteforfatteren leste gjennom artiklenes referanselister og forespurte eksperter på feltet om mulige andre publikasjoner uten at dette ga ytterligere resultater. Søkeprosessen er tydeliggjort i et PRISMA-flytskjema (Preferred Reporting Items of Systematic reviews and Meta-Analysis) (figur 1).
Kvalitetsvurdering av inkluderte studier
Første- og sisteforfatteren utførte kvalitetsvurderingen med studiedesignrelaterte sjekklister fra Joanna Briggs Institute (22).
Kvalitetsvurderingen ble utført uavhengig, og vi løste uenigheter med diskusjon. Vi benyttet PRISMA-sjekkliste og flytdiagram for å sikre god kvalitet samt tydeliggjøre og illustrere litteratursøket. Hensikten var å minimere systematiske feil (23).
Resultater
Litteratursøket resulterte i åtte inkluderte studier. Studiene var observasjonsstudier i form av fem kohortstudier (hvorav en var pilotstudie), en prevalensstudie, en dobbelt blindet diagnostisk teststudie og en caseserie. Seks studier var utført og publisert i USA og to i Nederland i perioden 2007–2018. Totalt var 992 barn under to år inkludert.
To av studiene var multisenterstudier (24, 25), mens de resterende var gjennomført på en avdeling. En studie ble gjennomført på en nyfødtintensivavdeling (26), de andre på barneintensivavdeling. Fem studier svarte på forekomst (24, 25, 27–29), en deskriptiv kohortstudie (30) og en caseserie (26) svarte på symptomer, og tre studier vurderte skåringsverktøy (25, 28, 31).
To studier svarte på både forekomst og skåringsverktøy (25, 28). Sentrale elementer relatert til forskningsspørsmålene er presentert i litteraturmatrisen (vedlegg 1).
Forekomst av delirium
Fem studier svarte på forskningsspørsmålet om forekomst av delirium, som varierte fra 8,1 til 64 prosent.
Alvarez og medarbeidere (27) rapporterte om en forekomst på 64 prosent av delirium hos spedbarn som var innlagt på en barnehjerteintensivavdeling. Smith og medarbeidere (28) rapporterte om en forekomst på 53 til 56 prosent, avhengig av målemetode, på en barneintensivavdeling.
Silver og medarbeidere (29) rapporterte om en forekomst på 38,1 prosent, men her deltok bare 34 barn under to år. To studier meldte om betydelig lavere forekomst: I studien til Traube og medarbeidere (24) fra 25 barneintensivavdelinger i fem land rapporterte de om en forekomst på 13,5 prosent, mens studien til Ista og medarbeidere (25) fra fire barneintensivavdelinger fant en forekomst på 8,1 prosent.
Symptomer ved delirium
Groves og medarbeidere (26) beskriver symptomer på delirium hos tre pasienter som var innlagt på en nyfødtintensivavdeling. Pasientene var født prematurt med 4, 11 og 17 uker korrigert alder på observasjonstidspunktet.
Schieveld og medarbeidere (30) beskriver symptomer hos ni barn som var innlagt på en barneintensivavdeling. Symptomer på delirium hos denne pasientgruppen var blant annet agitasjon, uro, angst, hyperaktivitet, utrøstelighet, endrede eller forstyrrede søvn- og våkenhetsfaser, nedsatt oppmerksomhet og ubehag.
Risikofaktorer og viktige assosiasjoner til delirium
Tre studier rapporterer om potensielle risikofaktorer for delirium. Alvarez og medarbeidere (27) beskrev at forekomsten øker ved respiratorbehandling.
Traube og medarbeidere (24) oppga også respiratorbehandling som en risikofaktor sammen med alder under to år. De beskrev behandling med vasopressor og antiepileptika som risiko samt det å ha fysiske begrensninger og et lengre intensivopphold (24).
Silver og medarbeidere (29) fant også en signifikant sammenheng mellom delirium og utviklingshemning, behov for oksygen, bruk av mekanisk ventilasjon og et dypere sedasjonsnivå, alle med en p-verdi på <0,0001. Her var det ikke kontrollert for barnas alder i analysene.
Observasjoner og skåringsverktøy ved delirium
Tre studier svarer på forskningsspørsmål om observasjoner og skåringsverktøy. Alle er gjennomført på barneintensivavdelinger, to i dobbelt blindede studier. Smith og medarbeidere (28) validerte «The Preschool Confusion Assessment Method for the ICU» (psCAM-ICU), som ble sammenliknet med referanseverktøyet til «The Diagnostic and Statistical Manual of Mental Disorders criteria» (DSM-4), skåret av en barnepsykiater.
Konkret validitet ble her målt om psCAM-ICUs evne til å diagnostisere tilstedeværelse eller fravær av delirium sammenliknet med referanseverktøyet, målt med spesifisitet, sensitivitet samt negativ og positiv prediktiv verdi (NPV/PPV).
Intertesterreliabilitet ble kalkulert med k-statistikk for å måle enighet mellom to som brukte psCAM-ICU, og resultatet viste høy pålitelighet på 0,79 (95 prosent konfidensintervall [KI]: 0,76–0,83). PsCAM-ICU viste også en spesifisitet på 93 prosent (95 prosent KI: 92–95) og en sensitivitet på 78 prosent (95 prosent KI: 75–81) hos pasienter under to år.
Alvarez og medarbeidere vurderte PsCAM-ICU til å være et pålitelig og valid skåringsverktøy for barn fra seks måneder til fem år samt å være et raskt og objektivt skåringsverktøy som er enkelt å bruke (28). Traube og medarbeidere (31) validerte «The Cornell Assessment of Pediatric Delirium» (CAPD) med spesifisitet på 67,7 prosent og sensitivitet på 100 prosent.
Traube og medarbeidere anså CAPD som et pålitelig og valid skåringsverktøy for barn fra 0–21 år. CAPD-verdiene baseres på observasjoner og skåringer gjennomført av en sykepleier i løpet av en vakt. Skåring av observasjoner gjort over tid bidrar til at man kan oppdage små endringer i barnets atferd, og det anbefales å skåre én gang per sykepleiervakt (31).
CAPD og psCAM-ICU skal være objektive og har en tydelig grenseverdi på delirium (28, 31). CAPD ble benyttet i multisenterstudien til Traube og medarbeidere (24) og caseserien til Groves og medarbeidere (26).
I studien til Ista og medarbeidere (25) vurderte de sykepleieres bruk av deliriumkomponenten, som er en del av «The Sophia Observation Withdrawal Symptoms scale» (SOS-PD) og «Pediatric Delirium scale» (PD), sammenliknet med delirdiagnose bestemt av psykiater. SOS-PD ble vurdert som valid og pålitelig i bruk av sykepleiere, med sensitivitet på 92,3 prosent og spesifisitet på 96,5 prosent.
Pearsons korrelasjonsverdi mellom PD-skalaen og CAPD var 0,89 (95 prosent KI: 0,82–0,93, p < 0,001). Studien konkluderte også med at skalaen var pålitelig med intertesterreliabilitet (intraklassekorrelasjonskoeffisientverdi [ICC]) på 0,99 (95 prosent KI: 0,98–0,99) mellom sykepleier og forsker.
Resultat av kvalitetsvurdering
Inkluderte studier ble skåret med designspesifikke sjekklister (kohortstudier, caseserier, prevalensstudie og diagnostisk teststudie) fra Joanna Briggs Institute (22), der ni–tolv spørsmål om kvalitet ble besvart. Vi vurderte studiene til å være fra middels til høy kvalitet (vedlegg 1).
Diskusjon
Hensikten med denne oversiktsartikkelen var å oppsummere hva forskningslitteraturen viser om forekomst, symptomer, observasjoner og bruk av kartleggingsverktøy for delirium hos syke spedbarn og barn under to år som er innlagt på nyfødtintensiv- eller barneintensivavdeling.
Forekomst
De inkluderte studiene viser stor variasjon i forekomsten av delirium hos denne pasientgruppen (24, 25, 27-29). Variasjonen kan skyldes at Traube og medarbeidere (24) kun utførte én skåring på selve studiedagen, mens Smith og medarbeidere (28) og Alvarez og medarbeidere (27) utførte flere skåringer over et lengre tidsrom og fikk høyere forekomst. Delirium fluktuerer, og barna var muligens ikke deliriøse da skåringene ble utført (24).
Ved å skåre daglig over et lengre tidsrom kunne flere deliriøse barn ha blitt fanget opp (27, 28). I studien til Ista og medarbeidere (25), derimot, benyttet sykepleierne SOS-PD-skalaen minst tre ganger daglig – én gang per skift – men likevel fant de svært lav forekomst.
Ved å skåre daglig over et lengre tidsrom kunne flere deliriøse barn ha blitt fanget opp.
Det er en styrke at Traube og medarbeidere (24) gjennomførte sin studie på 25 barneintensivavdelinger i fem land, mens Ista og medarbeidere (25) samlet data på fire barneintensivavdelinger i Nederland. Flere studiesteder kan gjøre resultatene mer overførbare enn bare ett (24).
Lokale forskjeller fra avdeling til avdeling og globale forskjeller fra land til land kan bidra til at symptomer på delirium tolkes ulikt, noe som kan påvirke resultatene. Multisenterstudiene (24, 25) rapporterte om den laveste forekomsten av delirium i de inkluderte artiklene.
Studien fra barnehjerteintensivavdelingen (27) skiller seg fra de andre studiene ved at den har delt studiepopulasjonen inn i en egen aldersgruppe for spedbarn under 1 år, og deretter barn fra 1–5 år. De andre studiene har aldersgrupper fra 0–2 år (24, 25, 27–29).
Disse ulike inndelingene gjør at resultatene ikke kan sammenliknes helt. Hos flere av studieobjektene som utviklet delirium, gikk tilstanden raskt over. Det kan muligens skyldes oppvåkningsdelirium etter anestesi, fordi mange av barna var nyoperert, og den høye forekomsten kan være et resultat av en blanding av delirium og oppvåkningsdelirium (27).
Man kan undre seg over om de inkluderte studiene har fanget opp alle deliriøse barn.
Med stor variasjon i rapportert forekomst kan det være mørketall. Hos voksne intuberte intensivpasienter er forekomsten nesten 80 prosent (1). Man kan undre seg over om de inkluderte studiene har fanget opp alle deliriøse barn. Resultatet av skåringene og den barnepsykiatriske vurderingen kan være påvirket av at de kun er gjennomført på dagtid.
Symptomer
Symptomer på delirium omtales i to studier (26, 30), som beskriver flere delirsymptomer sammenfallende med diagnosekriteriene (11). Når sykepleieren observerer syke spedbarn eller barn under to år som presenterer enkelte eller flere symptomer på delirium, kan symptomene feiltolkes som smerter, ubehag, abstinens, kvalme eller ønske om leieendring.
Atferden som følger med hyperaktivt delirium, kan være skadelig. Barna kan kjempe imot respirasjonsstøtten, noe som kan føre til fall i oksygenmetning, økt puls og blodtrykk. Atferden kan også medføre fare for ekstubering og autoseponering av annet medisinsk utstyr (9, 26).
I slike tilfeller søker sykepleieren og foreldrene å trøste. Ikke-medikamentelle tiltak skaper trygghet og bidrar vanligvis til å berolige urolige barn, men ved delirium har ikke disse tiltakene effekt (26). Da administreres ofte opiater eller benzodiazepiner med varierende effekt (26, 30).
I en studie ble det funnet at barn som ble behandlet med benzodiazepiner, hadde fem ganger høyere risiko for å utvikle delirium (6). Samme studie fant at delirium var en mer sikker prediktor for dødelighet enn «Pediatric Index of Mortality (PIM) 3 score». Delirium kan derfor være et tidlig varseltegn på at barnets tilstand forverres ytterligere (6).
Med økt kunnskap om faktorer som bidrar til å utvikle og opprettholde delirium, kan sykepleieren bidra til å skjerme barna ved å verne om barnets søvnfaser og sørge for at det er stille og mørkt, og for at barnet ikke forstyrres (16).
Syke spedbarn og barn under to år med hypoaktivt delirium er muligens i større fare for ikke å bli diagnostisert.
Syke spedbarn og barn under to år med hypoaktivt delirium er muligens i større fare for ikke å bli diagnostisert. Barna er rolige og føyelige som om de sover eller døser. Når de er våkne, er de trøtte i blikket. Vitale parametere er stabile med liten fare for ekstubasjon eller autoseponering av medisinsk utstyr (9).
Erfaringsvis kan en slik tilstand gjøre at foreldre og behandlingsteamet konkluderer med at barnet har hatt gode soveperioder og lite ubehag. Ingen av de inkluderte studiene har beskrevet symptomer på hypoaktivt eller blandet delirium. Med tanke på mulig utkomme av uoppdaget delirium er det problematisk. Det viser et behov for mer kunnskap om delirium blant helsepersonell og for et strukturert skåringsskjema til å avdekke ulike typer delirium.
Spedbarn som er utfordrende å sedere, er agiterte og puster mot respiratoren, behandles ofte med økende doser medikasjon. Samtidig vurderer få neonataloger delirium som sannsynlig diagnose (26). Symptomer på delirium og andre tilstander kan forveksles, og det kan føre til at små barn blir utsatt for unødig testing, får dårligere nevrologisk utkomme og forlenget sykehusopphold (3, 4).
En konsekvens av ubehandlet delirium kan i verste fall føre til at barnet dør (6). I studien til Silver og medarbeidere (29) fant de økt risiko for delirium hos barn som fikk ekstra oksygen, og høyest risiko hos intuberte barn. Dette funnet er konsistent med forskning på voksne (32) og kan gi en indikasjon om hvilke barn som trenger ekstra oppmerksomhet fra sykepleieren.
Et barn er en del av en familie, og foreldrene er barnets primære omsorgsgivere og skal være en naturlig del av teamet rundt barnet. Foreldre har behov for og ønsker å være hos barnet sitt så mye som mulig (33). Helsepersonell kan hjelpe foreldre ved å inkludere dem i pleien til barnet, informere og støtte deres måte å mestre situasjonen på (34).
Foreldre er vanligvis de som er mest til stede hos barnet, noe som kan være en viktig faktor for å starte tidlig behandling hvis deres observasjoner anerkjennes av personalet. Hos små barn med delirium er det særlig foreldrene som har observert at barnets atferd og kognisjon har endret seg (2, 26).
I ulike studier (2, 26, 30) blir spedbarn og barn under to år behandlet med antipsykotika. Det er lite kunnskap om hvilken påvirkning tidlig eksponering for antipsykotika kan ha for barnets videre utvikling (26). Det kan derfor være et etisk dilemma i vurderingen av hvordan delirium skal behandles.
Det viktigste elementet for å forebygge delirium hos voksne har vist seg å være et tverrfaglig team med kompetanse og oppmerksomhet på samarbeid. Flere forebyggende komponenter som tidlig mobilisering, reduksjon i invasive prosedyrer, økt ernæring og oppmerksomhet på søvn samt smertelindring viste også tydelig effekt (35).
Noen av disse tiltakene har overføringsverdi til nyfødt- og barnekontekst, da både lengde på opphold, respiratorbehandling, vasopressiv behandling og fysiske begrensninger var risikofaktorer i denne populasjonen (24, 27).
De fleste nyfødt- og barneintensivavdelinger organiserer seg etter prinsippene om familiesentrert omsorg og spesielt for nyfødtavdelinger er utviklingstilpasset omsorg, en ledende omsorgsmodell. En slik helhetlig tilnærming er tuftet på forskningsbasert kunnskap om hva som fremmer barnets utvikling og helse, og beskriver en praksis rettet mot å involvere familien i alle aspektene av omsorgen for barnet (36, 37).
Disse omsorgsmodellene sikrer familiens involvering og at barnet har sine omsorgspersoner tilgjengelig. De sikrer også et mer tilpasset ytre miljø som til en viss grad kan opptre som en motvekt til stressopplevelser, smerter og mangel på kjærlig nærkontakt.
Skåringsverktøy
Når det gjelder forskningsspørsmålet om hvilke kartleggingsverktøy som brukes for å oppdage delirium i de inkluderte studiene, ble tre verktøy testet i de inkluderte studiene, med noe ulikt resultat.
CAPD har høy sensitivitet og noe lavere spesifisitet, mens det motsatte er gjeldende for psCAM-ICU. Vi vurderte at SOS-PD hadde både høy sensitivitet og spesifisitet. CAPD er validert for nyfødte, mens psCAM-ICU er validert fra seks måneders alder (28, 31), og SOS-PD ble validert fra 3 måneders alder (25).
CAPD er tilført en veileder som stadfester normal utvikling og atferd for aldersgruppene nyfødte, fire uker, åtte uker, 28 uker, ett år og to år. PsCAM-ICU på sin side har uoppmerksomhet som et punkt i algoritmen. Smith og medarbeidere mener derfor at dette skåringsverktøyet er bedre egnet enn CAPD (28, 31).
Fordelene med skåringsverktøy er at observasjonene er systematiske, og at spørsmålene som besvares, er klare.
Riktig bruk av skåringsverktøy avhenger av at de som skal utføre skåringene, har kunnskap om barns normale utvikling og atferd, og om symptomer på delirium. Gode rutiner for opplæring og implementering kan sikre en riktig og mer bevisst bruk. Fordelene med skåringsverktøy er at observasjonene er systematiske, og at spørsmålene som besvares, er klare (28, 31).
Skåringene er likevel subjektive, blant annet er det ikke lett å vurdere blikkontakt. Erfaringsvis er det mer akseptert å rapportere resultater fra et objektivt skåringskjema fremfor subjektive observasjoner og meninger fra en sykepleier (9).
En mulig ulempe med skåringsverktøy er at observasjonene av pasienten ikke alltid samsvarer med punktene som er definert i verktøyet, og kan misforstås eller feiltolkes. Kunnskap om hvorfor det er viktig å skåre barna for delirium, og om hvordan man bruker skåringsverkøyet på en nøyaktig måte, er en nødvendig del av pasientpleien. Barrierer mot å oppnå dette, kan for eksempel være mangel på kunnskap og tid samt kompliserte skåringsverktøy (9).
Sykepleiere på en barneintensivavdeling fullførte ikke skåringen eller glemte å skåre hvis de hadde en akutt og/eller kritisk syk pasient. Studien viste også at annen sykepleiedokumentasjon ble prioritert fremfor å skåre for delirium, og dermed ble ikke skåringen implementert (38).
Hvilket skåringsverktøy som skal benyttes, må avgjøres på avdelingsnivå avhengig av behov og pasientgruppe. Resultatene viser at CAPD favner nyfødte i motsetning til psCAM-ICU og SOS-PD. CAPD har en veileder for normal atferd og utvikling, noe som kan bidra til å forenkle skåringen.
Det kan dog være praktisk å kunne benytte et skåringsverktøy som kan brukes på alle pasienter, uavhengig av alder. Derfor kan CAPD eller SOS-PD være best egnet av flere årsaker. Basert på resultatene fra studiene virker det uansett som at nøye observasjon og skåring av delirium som en del av standard pleietiltak for små barn som er innlagt på nyfødtintensiv- eller barneintensivavdeling, kan bidra til tidligere diagnostisering av delirium (39).
Styrker og svakheter ved studien
Bidraget til og påliteligheten av systematiske oversikter avhenger mest av kvaliteten på de originale publikasjonene og stringentheten i den metodiske prosessen. Denne studien er metodisk sterk grunnet det brede litteratursøket i fire databaser uten begrensninger i årstall eller studiedesign samt at seleksjon og kvalitetskontroll er utført individuelt og blindet av tre av forfatterne.
Det er også en styrke at de fleste studiene skåret bra på metodisk kvalitet. Databasesøket siktet seg spesifikt inn mot intensivbehandling for barn i kombinasjon med delirium, noe som kan synes smalt, men emneordene vi brukte, er dekkende for temaet, og et omfattende tekstordsøk fanget opp artikler som ellers kunne blitt utelatt.
Språkavgrensningen ga en risiko for skjevhet (bias), men det var svært få artikler som gikk ut i denne avgrensingen. Vi inkluderte kun åtte studier, noe som antyder at forskningen på dette feltet er mangelfull.
Protokollen ble ikke registrert i Prospero.org, en database for systematiske oversiktsartikler, og det er en svakhet som kan øke publikasjonsskjevhet. Årsaken var at prosjektet startet som et masterprosjekt, og Prospero godkjenner ikke studentstudier.
Implikasjoner for praksis
Det er behov for mer forskning på forekomst av, symptomer på og observasjoner av delirium for denne pasientgruppen. Gode kartleggingsverktøy eksisterer, men må implementeres systematisk, og mer systematisk kartlegging kan bidra til ny kunnskap og nye forskningsresultater.
I mellomtiden bør helsepersonell som arbeider med denne pasientgruppen, bruke verktøyene og kunnskapen de allerede har for å forebygge faktorer som utvikler og opprettholder delirium.
Konklusjon
Det er stor variasjon i studiene som omhandler forekomsten av delirium hos barn under to år, men resultatene viser at en relativt stor andel av barn i denne aldersgruppen kan utvikle delirium. Variasjonen kan tyde på at det er utfordrende å diagnostisere delirium i denne aldersgruppen.
Mer kunnskap om symptomer på delirium hos denne sårbare pasientgruppen kan føre til bedre nevrologisk utkomme og hindre unødig testing, gi kortere sykehusopphold og lavere mortalitet. Implementering og undervisning i bruk av validerte skåringsverktøy kan bidra til at delirium fanges opp og behandles tidligere.
Sykepleiere i samarbeid med barnets foreldre er trolig de som er best egnet til å observere hvorvidt barnets atferd og kognisjon har endret seg, og til å gjennomføre kartleggingen best mulig. God kontinuitet i sykepleiergruppen og behandlingsteamet rundt barnet for øvrig kan sikre tidlig gjenkjenning av delirium.
Referanser
1. Barr J, Fraser GL, Puntillo K, Ely EW, Gélinas C, Dasta JF, et al. Clinical practice guidelines for the management of pain, agitation, and delirium in adult patients in the intensive care unit. Crit Care Med. 2013;41(1):263–306.
2. Edwards LE, Hutchison LB, Hornik CD, Smith PB, Cotten CM, Bidegain M. A case of infant delirium in the neonatal intensive care unit. J Neonatal Perinatal Med. 2017;10(1):119–23.
3. Smeets IAP, Tan EYL, Vossen HGM, Leroy PLJM, Lousberg RHB, Van Os J, et al. Prolonged stay at the paediatric intensive care unit associated with paediatric delirium. Eur Child Adolesc Psychiatry. 2010;19(4):389–93.
4. Madden K, Turkel S, Jacobson J, Epstein D, Moromisato DY. Recurrent delirium after surgery for congenital heart disease in an infant. Pediatr Crit Care Med. 2011;12(6):e413–5.
5. Schieveld JN. On pediatric delirium and the use of the Pediatric Confusion Assessment Method for the Intensive Care Unit. Crit Care Med. 2011;39(1):220–1.
6. Traube C, Silver G, Gerber LM, Kaur S, Mauer EA, Kerson A, et al. Delirium and mortality in critically ill children: epidemiology and outcomes of pediatric delirium. Crit Care Med. 2017;45(5):891–8.
7. Coughlin ME. Transformative nursing in the NICU – Trauma-informed age-appropriate care. New York: Springer Publishing Company; 2014.
8. Bettany-Saltikov J, McSherry, R. How to do a systematic literature review in nursing. A step by step guide. 2. utgave London: Open University Press; 2016.
9. Flaigle MC, Ascenzi J, Kudchadkar SR. Identifying barriers to delirium screening and prevention in the pediatric ICU: evaluation of PICU staff knowledge. J Pediatr Nurs. 2016;31(1):81–4.
10. Silver G, Kearney J, Traube C, Hertzig M. Delirium screening anchored in child development: The Cornell Assessment for Pediatric Delirium. Palliative & Supportive Care. 2015;13(4):1005–11.
11. Silver GH, Kearney JA, Kutko MC, Bartell AS. Infant delirium in pediatric critical care settings. Am J Psychiatry. 2010;167(10):1172–7.
12. Holly C, Cantwell ER, Jadotte Y. Acute delirium: differentiation and care. Crit Care Nurs Clin North Am. 2012;24(1):131.
13. Ely EW, Inouye SK, Bernard GR, Gordon S, Francis J, May L, et al. Delirium in mechanically ventilated patients: validity and reliability of the confusion assessment method for the intensive care unit (CAM-ICU). JAMA. 2001;286(21):2703–10.
14. Malas N, Brahmbhatt K, McDermott C, Smith A, Ortiz-Aguayo R, Turkel S. Pediatric delirium: evaluation, management, and special considerations. Current Psychiatry Reports. 2017;19(9):65.
15. Harris J, Ramelet AS, van Dijk M, Pokorna P, Wielenga J, Tume L, et al. Clinical recommendations for pain, sedation, withdrawal and delirium assessment in critically ill infants and children: an ESPNIC position statement for healthcare professionals. Intensive Care Med. 2016;42(6):972–86.
16. Porter S. Infants with delirium: a primer on prevention, recognition, and management. Pediatr Nurs. 2016;42(5):223–9.
17. Bettencourt A, Mullen JE. Delirium in children: identification, prevention, and management. Crit Care Nurse. 2017;37(3):e9–18.
18. Polit DF, Beck CT. Nursing research. Generating and assessing evidence for nursing practice. 10. utg. Philadelphia: Wolters Kluwer; 2017.
19. Grant MJ, Booth A. A typology of reviews: an analysis of 14 review types and associated methodologies. Health Information & Libraries Journal. 2009;26(2):91–108.
20. Booth A, Sutton A, Papaioannou D. Systematic approaches to a successful literature review. 2. utg. London: SAGE Publications; 2016.
21. Higgins JP, Altman DG, Gøtzsche PC, Jüni P, Moher D, Oxman AD, et al. The Cochrane Collaboration’s tool for assessing risk of bias in randomised trials. BMJ. 2011;343:d5928.
22. Joanna Briggs Institute. Critical appraisal tools. Adelaide: Joanna Briggs Institute. Tilgjengelig fra: https://jbi.global/critical-appraisal-tools (nedlastet 20.04.2020).
23. Moher D, Liberati A, Tetzlaff J, Altman DG. Preferred reporting items for systematic reviews and meta-analyses: the PRISMA statement. Ann Intern Med. 2009;151(4):264–9.
24. Traube C, Silver G, Reeder RW, Doyle H, Hegel E, Wolfe HA, et al. Delirium in critically ill children: an international point prevalence study. Crit Care Med. 2017;45(4):584–90.
25. Ista E, Van Beusekom B, Van Rosmalen J, Kneyber MCJ, Lemson J, Brouwers A, et al. Validation of the SOS-PD scale for assessment of pediatric delirium: a multicenter study. Critical Care. 2018;22(1).
26. Groves A, Traube C, Silver GJP. Detection and management of delirium in the neonatal unit: a case series. 2016;137(3):e20153369.
27. Alvarez RV, Palmer C, Czaja AS, Peyton C, Silver G, Traube C, et al. Delirium is a common and early finding in patients in the Pediatric Cardiac Intensive Care Unit. The Journal of Pediatrics. 2018;195:206–12.
28. Smith HAB, Gangopadhyay M, Goben CM, Jacobowski NL, Chestnut MH, Savage S, et al. The Preschool Confusion Assessment Method for the ICU: valid and reliable delirium monitoring for critically ill infants and children. Crit Care Med. 2016;44(3):592–600.
29. Silver G, Traube C, Gerber LM, Sun X, Kearney J, Patel A, et al. Pediatric delirium and associated risk factors: a single-center prospective observational study. Pediatric Critical Care Medicine. 2015;16(4):303.
30. Schieveld JNM, Leroy PLJM, Van Os J, Nicolai J, Vos GD, Leentjens AFG. Pediatric delirium in critical illness: phenomenology, clinical correlates and treatment response in 40 cases in the pediatric intensive care unit. Intensive Care Med. 2007;33(6):1033–40.
31. Traube C, Silver G, Kearney J, Patel A, Atkinson TM, Yoon MJ, et al. Cornell Assessment of Pediatric Delirium: a valid, rapid, observational tool for screening delirium in the PICU. Crit Care Med. 2014;42(3):656–63.
32. Williams ST. Pathophysiology of encephalopathy and delirium. J Clin Neurophysiol. 2013;30(5):435–7.
33. Hall EO. Being in an alien world: Danish parents’ lived experiences when a newborn or small child is critically ill. Scand J Caring Sci. 2005;19(3):179–85.
34. Smith VC, SteelFisher GK, Salhi C, Shen LY. Coping with the neonatal intensive care unit experience: parents' strategies and views of staff support. The Journal of Perinatal & Neonatal Nursing. 2012;26(4):343–52.
35. Khan A, Boukrina O, Oh-Park M, Flanagan NA, Singh M, Oldham M. Preventing delirium takes a village: systematic review and meta-analysis of delirium preventive models of care. J Hosp Med. 2019;14:E1–7.
36. Westrup B. Family-centered developmentally supportive care. NeoReviews. 2014;15(8):e325–35.
37. Roué J-M, Kuhn P, Maestro ML, Maastrup RA, Mitanchez D, Westrup B, et al. Eight principles for patient-centred and family-centred care for newborns in the neonatal intensive care unit. Archives of Disease in Childhood-Fetal and Neonatal Edition. 2017;102(4):F364–8.
38. Rohlik GM, Fryer KR, Tripathi S, Duncan JM, Coon HL, Padhya DR, et al. Overcoming barriers to delirium screening in the Pediatric Intensive Care Unit. Crit Care Nurse. 2018;38(4):57–67.
39. Silver G, Traube C, Kearney J, Kelly D, Yoon MJ, Moyal WN, et al. Detecting pediatric delirium: development of a rapid observational assessment tool. Intensive Care Med. 2012;38(6):1025–31.

Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen


















0 Kommentarer