Trygger eldre som skrives ut av sykehus

Å utvikle tverrfaglige hjelpemidler på tvers av etater er nødvendig for å øke pasientsikkerheten for eldre i overgangen mellom sykehus og kommune.
Inn- og utskrivning mellom hjemmet og sykehus er en sårbar og krevende fase både for den eldre selv, pårørende og for helsepersonell. For den eldre kan fasen være forbundet med bekymringer knyttet til sykdom og helse, endringer i livs- eller bosituasjon og økt avhengighet av helsepersonell og pårørende. For pårørende innebærer fasen ofte utvidete plikter, mer praktisk innsats og nye utfordringer i samarbeidet mellom familiemedlemmer og det offentlige hjelpeapparatet. For helsepersonell innebærer overflyttingen utfordringer knyttet til vurdering av den eldres helse, sosiale situasjon og riktig omsorgsnivå. I tillegg kommer samarbeid med pårørende og annet helsepersonell på ulikt nivå av helsetjenesten.
Mangelfull
Forskning har vist at informasjonsutvekslingen mellom sykehus og kommune ofte er mangelfull (1,2) og at det er økt risiko for at feil oppstår når pasienter overflyttes mellom tjenestenivåene (3 4). I denne artikkelen oppsummerer vi erfaringer fra 2007 og fram til i dag fra et prosjekt som har hatt slike utfordringer som utgangspunkt. Disse er blitt aktualisert gjennom samhandlingsreformen og er berørt i flere offentlige utredninger og meldinger de siste årene (5–10). Andre kommuner og sykehus kan dra nytte av erfaringene fra prosjektet i Bergen.
Trygg overføring
Prosjektet «Trygg overføring» hadde sitt utspring i Medisinsk
avdeling ved Haukeland universitetssjukehus i 2007. Ansatte ved
postene opplevde det belastende å forholde seg til sykehusinterne
forventninger om høy pasientgjennomstrømming, og samarbeidet mellom
tjenestenivåene var preget av mangler og svikt fra begge parter.
Til tider kunne kontakten mellom sykehusansatte og ansatte i
kommunen bli amper og preget av manglende forståelse og respekt.
I prosjektets første fase (2007–2009) kartla man eksisterende
praksis når det gjaldt overføring av pasienter mellom en medisinsk
sykehusavdeling og Årstad bydel i Bergen kommune.
Funn
Sykepleierne koordinerer vanligvis kontakten mellom sykehuset og
kommunenes pleie- og omsorgstjeneste. Det var derfor viktig å
kartlegge og analysere deres rolle og samhandling i forbindelse med
utskriving av eldre pasienter. For å avdekke gjeldende praksis ble
det utført fokusgruppeintervjuer med ansatte på medisinske poster
ved sykehuset, i hjemmetjenestene og ved forvaltningsenheten i
kommunen. I tillegg ble det gjort journalgransking i
pasientjournalene til 67 eldre pasienter.
Undersøkelsene konkluderte med flere utfordringer i
samhandlingen mellom hjemmetjenestene og sykehusavdelingene
(11):
- Ulike vurderinger av pasientenes behov og funksjonsnivå.
- Ineffektive kommunikasjonslinjer.
- Mangelfull samhandling om søknads- og behandlingsprosesser i forbindelse med oppfølgingstilbudet i kommunene etter endt sykehusopphold.
- Tilspissing mot helg, med økt utskrivningsaktivitet fra sykehuset og kapasitetsproblemer i kommunen. Pårørende risikerte å bli stående med oppfølgingsansvaret fredag ettermiddag («den farlige fredagen»).
Kontakten mellom tjenestenivåene baserte seg på sporadiske og til tider ustrukturerte telefonsamtaler, der helhetsbildet av pasientens status og forventet utvikling ble ulikt vurdert og formidlet.
Nye tiltak
Med bakgrunn i disse funnene ble det i prosjektets andre fase
(2009–2011) utviklet nye tiltak for å støtte samhandlingen mellom
sykehus og kommune. Målet var å gjøre samhandling på mikronivå mer
forløpsorientert, strukturert og mindre personavhengig. Tidlig og
fortløpende kontakt skulle skape et bedre grunnlag for å trygge
overføringsløp og riktige tjenester på begge sider.
Sykepleiere, ergoterapeuter, leger og ledere fra sykehuset og
kommune ble involvert i utviklingen av de praktiske tiltakene. I
tillegg deltok 70 bachelorsstudenter fra sykepleie- og
ergoterapeututdanningen ved Høgskolen i Bergen og Haraldsplass
diakonale Høgskole i utviklingsarbeidet. Følgende tiltak ble
utviklet:
- Sykepleieopplysningskjema fra hjemmesykepleien som skal følge pasient fra hjem til sykehus, eventuelt via legevakt.

- Sjekklister for dialog og vurdering av behov; forløpsorienterte og komplementære med hensikt å guide samarbeidet mellom personell i kommuner og sykehus.
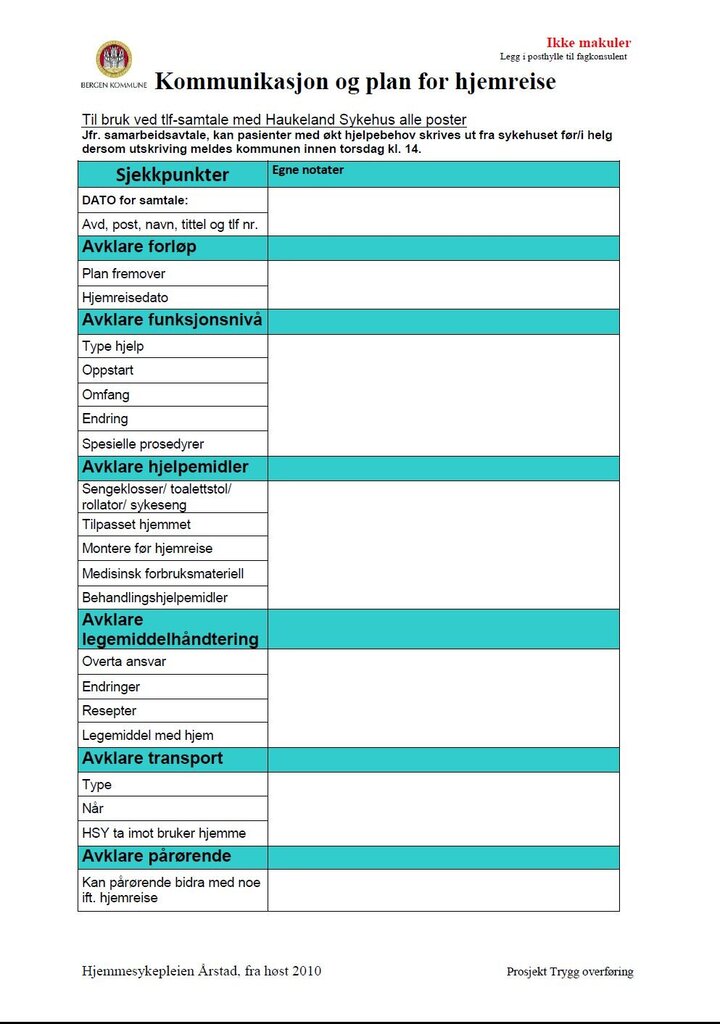
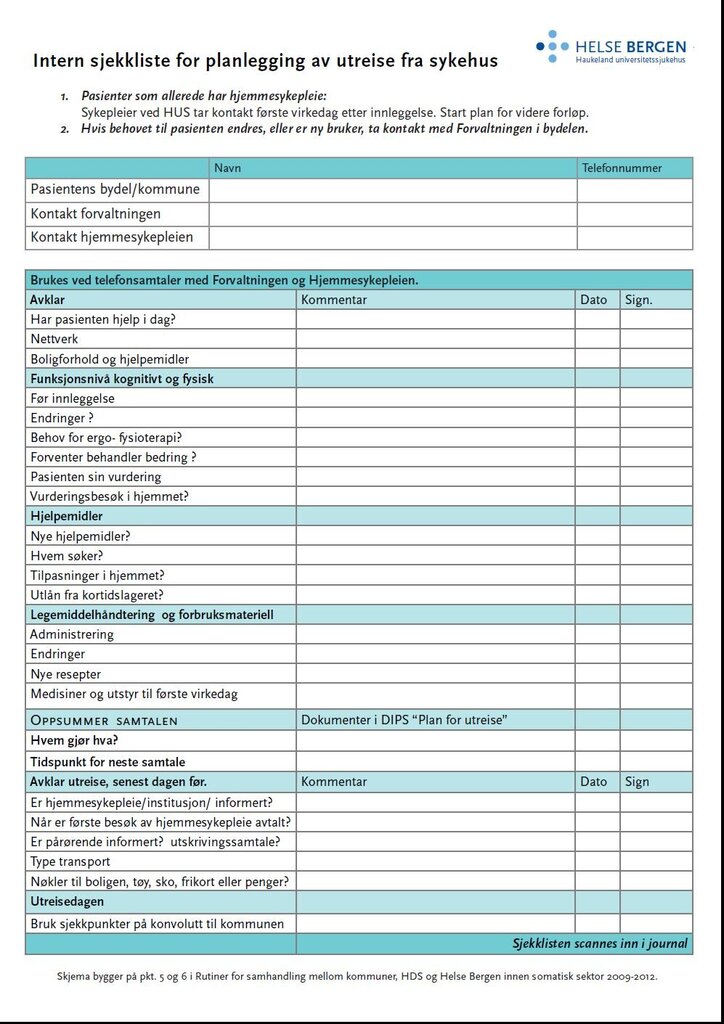
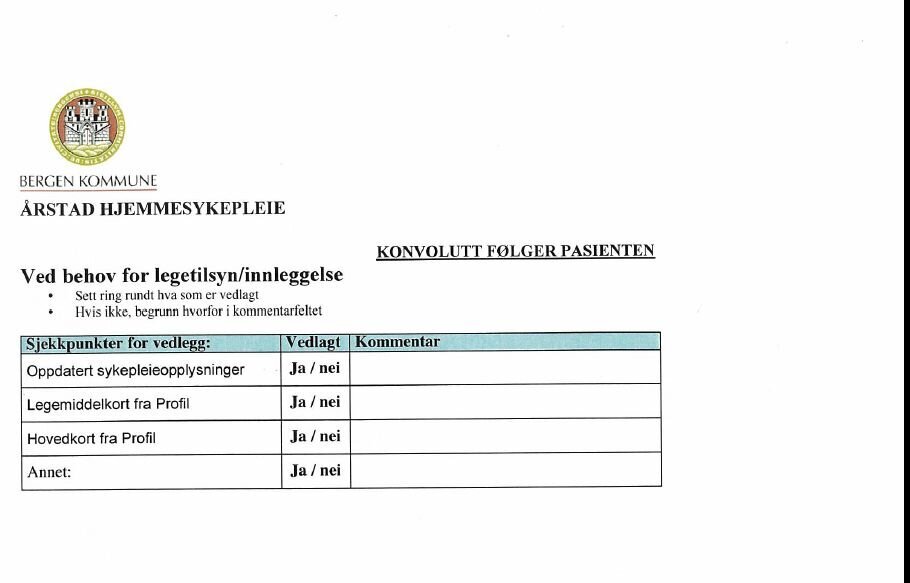
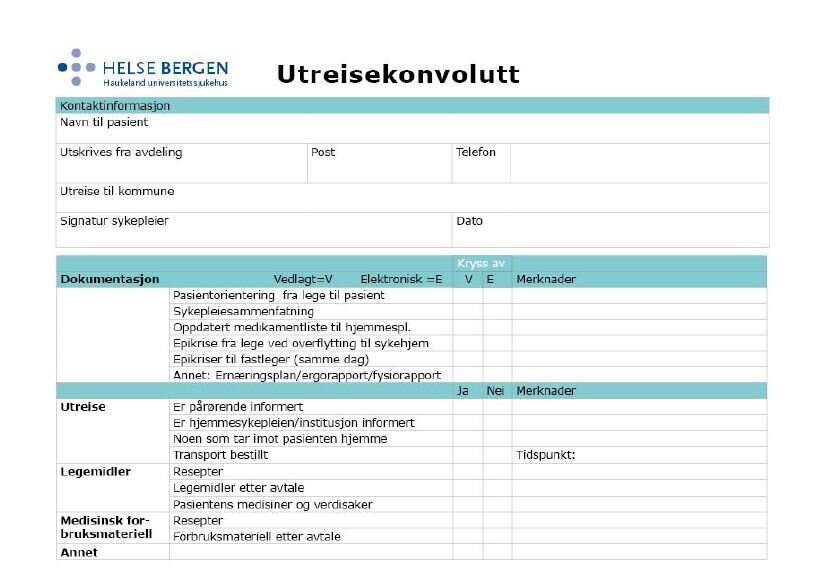
- Innreise- og utreisekonvolutten m/sjekkpunkter.
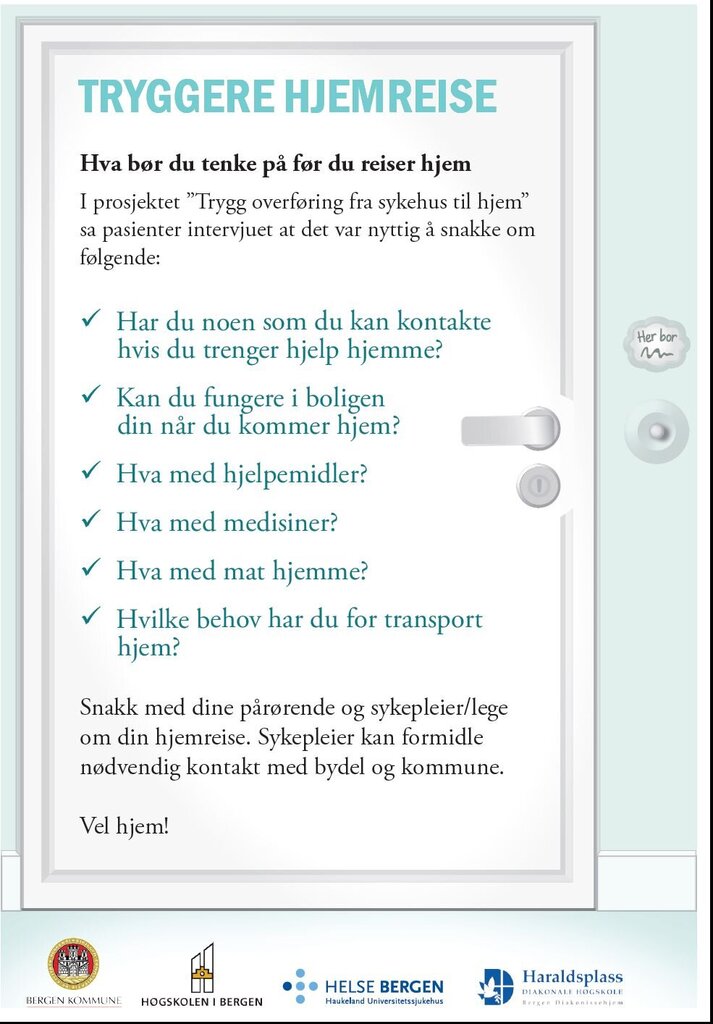
- Veiviseren «Tryggere hjemreise» som plakat og brosjyre for å stimulere samtalen mellom pasient, pårørende og helsepersonell.
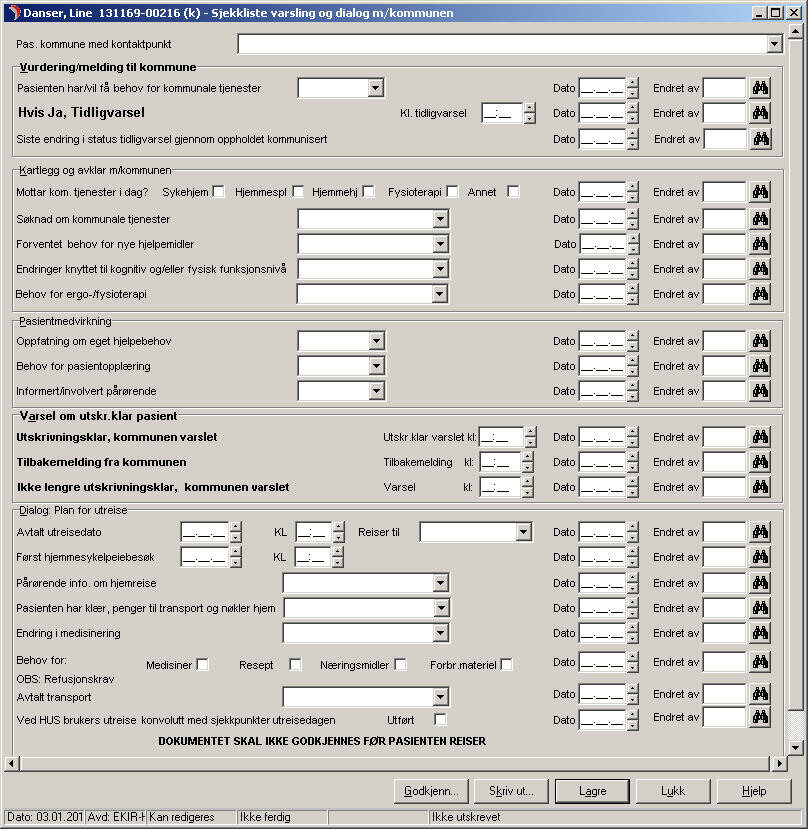
For å øke sjansen for at de nye hjelpemidlene ble tatt i bruk pågikk det parallelt et intensivt arbeid for å integrere dem i EPJ Elektronisk Pasient Journal (EPJ). Det siste viste seg å bli vanskelig i denne fasen. Tiltakene måtte derfor piloteres i papirformat i påvente av å integreres i mer fleksible journalsystemer.
«Fru Nilsen»
Ved hjelp av et tenkt pasientforløp vil vi beskrive hvordan
hjelpemidlene har vært brukt i den daglige samhandlingen:
«Fru Nilsen» bor hjemme og mottar hjelp fra kommunens
hjemmetjenester. Ved besøk søndag morgen registrerer
hjemmesykepleier at det har skjedd en endring. Sykepleier henter ut
skjemaet «Sykepleieopplysninger fra hjemmesykepleien» fra
pasientens hjemmemappe. Hun beskriver avviket fra normaltilstand
ved bruk av hjelpepunkter i skjemaet og dokumenterer redusert
kognisjon, at pasienten ikke går på egne ben og at hun svetter og
fryser vekselvis. Sykepleier mener det er behov for legetilsyn og
kontakter legevakten.
Dokumentasjon
Skjemaet bistår hjemmesykepleier til å fange opp og beskrive
bakgrunns- og tjenesteopplysninger og kliniske endringer hos «Fru
Nilsen» på en systematisk måte. Punktene bidrar til å sortere hva
som bør observeres og tas stilling til, og til å dokumentere
observasjonene. Særlig viktig vil slik dokumentasjon være i
tilfeller der pasienten har vansker med å gjøre seg forstått og
kommer til legevakten uten følge av pårørende eller
hjemmetjenestene. Utfylt skjema legges i den standardiserte
konvolutten som er laget for å følge pasienten i det konkrete
forløpet. På utsiden av konvolutten krysses det av for hvilken
dokumentasjon som er lagt ved.
«Fru Nilsen» har høy feber, er sliten, medtatt og delvis uklar
når hun ankommer Akuttmottak ved Haukeland universitetssjukehus, og
deretter Medisinsk avdeling samme dag. Medfølgende konvolutt fra
hjemmesykepleien med utfyllende opplysninger om hennes
normaltilstand sett i forhold til hennes aktuelle tilstand, sammen
med innleggelsesskriv fra legevakten, gir avdelingen gode nok
opplysninger til å igangsette behandling og pleie raskt og på denne
måten bidra til trygghet for pasienten: «Her er det noen som vet
hva som har skjedd med meg». Pasienten blir utredet nærmere på
sykehuset, får behandling for lungebetennelse og blir værende på
sykehuset i fire dager.
Sjekkliste
Allerede dagen etter innleggelsen tar sykepleier på sykehus
kontakt med kommunen for å varsle om at pasienten er innlagt og
samtidig starte dialog og samarbeid om videre forløp. Ved at begge
parter bruker sjekklistene får man hjelp til å være forberedt og
strukturert i samtalen. Sjekklisten retter søkelyset mot pasientens
funksjonsnivå før og nå, boligforhold, sosialt nettverk, tiltak og
hjelpemidler og pasientens opplevelse av egen sykdom og mestring.
Vi har erfart at sjekklisten bidrar til å skape en felles
vurderingsplattform da individuelle vurderinger lett kan skape
ulikheter i hva som vektlegges og huskes på.
«Fru Nilsen» har ikke hatt hjelpemidler tidligere, men etter
samtale med pasient og pårørende kommer det frem at hun i lengre
tid har vært plaget med svimmelhet og ved flere anledninger falt og
blitt liggende på gulvet. Hun har også strevd med å holde
oversikten over medisinene sine. Ut fra disse opplysningene, og
hennes nåværende tilstand, henviser avdelingen henne til
ergoterapeut for nærmere utredning av hennes funksjonsnivå.
Bedre beskrivelser
Et tett samarbeid mellom sykepleierne på avdelingen og
ergoterapeuttjenesten bidro til bedre beskrivelser av pasienters
funksjonsnivå. Legene ble også involvert og pasientens
funksjonsnivå ble fast punkt på legevisitt. Man erfarte
funksjonsbeskrivelsene som viktige i den videre kommunikasjonen
mellom sykehus og kommune, spesielt når individuelle tiltak skulle
planlegges og tilpasses.
«Fru Nilsen» ble vurdert av ergoterapeut etter noen dager i
avdelingen. I tillegg til en konkret beskrivelse av hennes
funksjonsnivå ble det ved hjelp av «mini-mental status evaluering»
(MMSE-NR) avdekket betydelig nedsatt korttidshukommelse. Etter
avtale sender sykehuset søknad knyttet til hjemmetjenestene om
administrering av legemidler. Kommunen sender søknad om
ganghjelpemiddel, sørger for at det er på plass ved hjemreise og
planlegger besøk i hjemmet for å vurdere behov for andre
hjelpetiltak. Det ble også diskutert behov for korttidsplass ved
sykehjem, for å kunne observere pasienten over tid og vurdere
hennes ressurser og muligheter for å klare seg alene. «Fru Nilsen»
ønsker primært å komme direkte hjem. Det vurderes at hun den første
tiden vil trenge hjelp til å ivareta sin hygiene, påkledning,
ernæringsmessig oppfølging og at hun vil profittere på
gjenopptrening av hverdagsfunksjoner i hjemmet
(hverdagsrehabilitering).
Innvolvering
Brukerperspektivet har stått sentralt i prosjektet, og helt fra
starten har man forsøkt å bygge en kultur der åpenhet og
involvering av pasienter og pårørende har sin naturlige plass.
Veiviseren «Tryggere hjemreise» henvender seg direkte til pasient
og pårørende ved å ta opp spørsmålet «hva du bør tenke på før du
reiser hjem». Innholdet er utviklet på bakgrunn av intervjuer med
pasienter og pårørende før utreise fra sykehus, og etter
hjemkomst.
De siste punktene på sjekklisten tar for seg forberedelser og
praktiske forhold som bør være avklart før utreise: Hvorvidt alle
involverte parter er informert om utreisen, informasjon om når
første besøk fra hjemmesykepleien er avtalt og om resepter,
medisiner og medisinsk forbruksmateriell er ordnet. Videre tar man
opp om det er ønskelig at pårørende er med på utreisesamtale, samt
praktiske forhold som nøkler til bolig, at pasienten har klær, sko
og at det foreligger plan for transporten hjem.
Hjemeise
Utreisekonvolutten som sendes med pasienter som utskrives fra
sykehuset til hjemmesykepleien eller sykehjem, er tenkt som en
siste huskeliste med sjekkpunkter på utreisedagen. Den er designet
med rubrikker for avkrysning, og har plass til kommentarer.
Konvolutten har også felt for avkrysning for om dokumentasjon er
sendt elektronisk.
Målet med konvolutten er å kvalitetssikre
informasjonsoverføringen, og å synliggjøre avtaler som er gjort
mellom sykehus og kommune. Det betyr i praksis å samle relevante
dokumenter og materiell som skal følge pasienten ved utreise og
kvalitetssikre at dette er utført. Mottaker kan dermed raskt få
oversikt på situasjonen. Konvolutten er spesielt nyttig når
utreisetidspunktet strekker seg over to vakter. Det blir da lett
for sykepleier å se hva dagvakten har utført og hva som
gjenstår.
«Fru Nilsen» er nå klar til å reise. Hun er litt oppkavet og
spent, men blir roligere når hun hører at sykepleier har informert
både datteren og hjemmesykepleien om hjemreisen. Det er også avtalt
at hjemmesykepleien kommer på tilsyn i løpet av kvelden. Datter
ringer selv sin mor og avtaler å komme hjem til henne tidlig på
ettermiddagen. Transporten er bestilt og skal bringe henne helt inn
i leiligheten. Utreiseskriv fra legen med oppdatert
medikamentliste, resepter, nye medisiner for et par dager og
sykepleierapport blir samlet i utreisekonvolutten som «Fru Nilsen»
får i hånden. Hun kan da selv lese på konvolutten hva som er utført
og «husket på».
Evaluering
Papirutgavene av sjekklistene og konvoluttene ble pilotert og
implementert på tre medisinske poster på Haukeland
universitetssjukehus, en bydel i Bergen kommune, samt at Bergen
legevakt var involvert. Sjekklistene og konvoluttene ble i 2011
revidert basert på erfaringer med utprøvingen.
Prosjektets to første faser ble evaluert i 2011 og viste at
tiltakene hadde bidratt til økt bevisstgjøring omkring innleggelse
og utskriving både i kommunen og på sykehuspostene. Likevel var de
utviklete skjemaene i varierende grad tatt i bruk blant
helsepersonellet. Dette viser at integrering i gjeldende
elektroniske pasientjournalsystem er helt nødvendig for at
potensialet i hjelpemidlene skal realiseres (12).
Veien videre
Erfaringer fra prosjektet er brukt i utarbeidelsen av nye samhandlingsavtaler mellom helseforetaket og tilhørende kommuner og dertil hørende rutiner og verktøy. I sykehuset ble det fra 2012 utviklet en elektronisk variant av sjekklisten fra prosjektet som ble revidert i 2013. Innholdet i sjekklisten er relevant, men formatet begrenser opplevd nytteverdi. Fortsatt er det behov for å finne hensiktsmessige hjelpemidler som i tillegg til sjekkpunkter gir rask oversikt og ivaretar kvaliteten i dialogen. Konvolutten som ble utviklet og som følger pasienten fra sykehuset til kommunen er gjort tilgjengelig for alle sykehusets avdelinger og har vist seg å ha stor nytteverdi for dem som har tatt den i bruk. Den blir fortsatt etterspurt både internt i sykehuset og fra kommuner.
Revidert
I kommunen ble sjekklisten revidert i november 2012, og lagt ut
på kommunens interne side for elektronisk samhandling, men uten at
dette var kombinert med en aktiv implementeringsstrategi.
Konvolutten som ble utviklet for bruk i kommunen ble ikke
videreført. Skjemaet «sykepleieopplysninger fra hjemmesykepleien»
til legevakt eller sykehus er heller ikke implementert aktivt av
kommunen, men brukes av noen få bydeler. Kommunen var på dette
tidspunktet i gang med implementering av elektronisk meldings
utveksling.
Elektroniske meldinger
I 2013 og 2014 har sykehus og kommuner pilotert og innført elektroniske meldinger mellom nivåene. Kontakten som før kun foregikk via telefon, er nå i hovedsak erstattet av elektroniske meldinger. Så langt synes det å tegne seg et bilde av at elektronisk meldingsutveksling har bidratt med en kommunikasjonskanal som er tydelig og der samarbeidspartneren er «tilgjengelig» gjennom etablerte avsender- og mottakeradresser. Bruk av telefon som eneste kommunikasjonskanal var tid- og ressurskrevende. Personell i kommuner og sykehus ønsker seg ikke tilbake til det. Men det er viktig ikke å overse at det fortsatt kan være behov for muntlige faglige drøftinger på tvers av nivåene utover de elektroniske meldingene, for å få avklart status og videre oppfølging. Tilbakemeldinger på bruken av elektroniske meldinger er tydelige på at standardmalene som er tilgjengelige i dag ikke er gode nok. De gir ikke ansatte, verken i kommune eller sykehus, nødvendig guiding for at kvaliteten i innholdet i overføringen mellom nivåene sikres. Flere av de identifiserte utfordringene fra fase 1 av prosjektet synes fortsatt å være aktuelle. Behovet for verktøy eller maler som er intuitive, med søkeord og strukturert innhold og som bidrar til en faglig veiledning, er dermed fortsatt til stede.
Konklusjon
Helsepersonellets faglige rutiner og hjelpemidler kan i seg selv ikke skape trygghet for eldre pasienter som innlegges i sykehus og utskrives til hjemmet eller sykehjem. Like fullt er de viktige for å veilede personellets samhandling i disse sårbare overgangene. Den enkelte helsearbeiders faglige skjønn kan på denne måten i tillegg få støtte og hvile i gode systemer og strukturer. Når slike faglige hjelpemidler utarbeidet på tvers av fag- og forvaltningsnivå, med en intensjon om å gjøre hverandre gode og forankret i pasienters behov, er mulighetene for å lykkes større.
REFERANSER:
1. Paulsen B, Romoren TI, Grimsmo A. A
collaborative chain out of phase. Int J Integr Care. 2013;13:e008.
2. Helleso R, Sorensen L, Lorensen M. Nurses›
information management across complex health care organizations.
Int J Med Inform. 2005;74(11-12):960–72.
3. Kripalani S, LeFevre F, Phillips CO,
Williams MV, Basaviah P, Baker DW. Deficits in communication and
information transfer between hospital-based and primary care
physicians: implications for patient safety and continuity of care.
Jama. 2007;297(8):831–41.
4. Midlov P, Bergkvist A, Bondesson A,
Eriksson T, Hoglund P. Medication errors when transferring elderly
patients between primary health care and hospital care. Pharm World
Sci. 2005;27(2):116-20.
5. NOU 2011:11. Innovasjon i omsorg. Norges
offentlige utredninger. Oslo: Statens forvaltningstjeneste.
Informasjonsforvaltning; 2011.
6. Helse- og omsorgsdepartementet. St.meld.
nr. 25 (2005–2006) Mestring, muligheter og mening: framtidas
omsorgsutfordringer. Oslo: regjeringen; 2006.
7. Helse- og omsorgsdepartementet.
Stort.meld. nr. 47 (2008–2009) Samhandlingsreformen: rett
behandling – på rett sted – til rett tid. Oslo: regjeringen; 2009.
8. Helse- og omsorgsdepartementet. Nasjonal
helse- og omsorgsplan: 2011–2015. Oslo: regjeringen; 2011.
9. Helse- og omsorgsdepartementet. St.meld.
29 (2012–2013) Morgendagens omsorg. Oslo: regjeringen; 2013.
10. Helse- og omsorgsdepartementet.
Fremtidens primærhelsetjeneste: nærhet og helhet. Meld. St. 26
2014-15, Oslo: regjeringen; 2015.
11. Danielsen B, Fjær S. Erfaringer med å
overföre syke eldre pasienter fra sykehus til kommune. Sykepleien
Forskning. 2010;5(1):28–35.
12. Førland O. Evaluering av prosjektet
«Trygg overføring»: et samhandlingsprosjekt om inn- og utskriving
av eldre pasienter mellom sykehus og kommunale hjemmetjenester.
Senter for omsorgsforsking Vest,
2011.




















0 Kommentarer