Unge slagpasienter faller utenfor

Sykepleier har en viktig rolle i kartlegging, behandling og oppfølging av unge slagrammede.
Risikofaktorer ved hjerneslag hos unge og eldre pasienter er veldig forskjellige. Unge slagrammede er i en annen fase i livet og faller ofte litt ut av systemet etter utskrivelse fra slagenheten. Derfor er det ekstra viktig å få kartlagt årsaker, risikofaktorer og starter rask behandling, samt at man setter i gang god sekundærprofylakse. Informasjon, motivasjon til varig forandring og tett oppfølging av livsstilomlegging etter utreise fra sykehuset er nødvendig og burde vektlegges mer.
Et hjerneslag inntreffer plutselig og ofte uten forvarsel. Selv om gjennomsnittsalderen ved hjerneslag er over 70 år, er det flere unge som opplever å få et hjerneslag.
Midt i livet
De unge som rammes er ofte i utdanning eller jobb, har forsørgeransvar og er midt i et aktivt liv. Det er vist at de med flere kardiovaskulære risikofaktorer har høyere risiko for nytt slag og høyere dødelighet enn andre. Riktig diagnostikk, tidlig rehabilitering, igangsetting av forebyggende behandling og planlegging av videre rehabilitering skjer gjennom tverrfaglig samarbeid i slagenheten. Liggetiden etter et hjerneslag reduseres stadig, og det er derfor viktig at sykepleiere i slagenheten bidrar til god kunnskap om, kartlegging av og målrettete tiltak mot risikofaktorer.
Unge rammes
Hvert år rammes over 15.000 mennesker i Norge av hjerneslag hvorav om lag 12 000 er førstegangsslag. Hjerneslag er, etter iskemiske hjertesykdommer og kreft, den tredje vanligste dødsårsaken i Norge og den hyppigste årsaken til funksjonshemning hos voksne (1). Dødeligheten i akuttfasen er rundt 10 prosent. Blant dem som overlever har rundt to tredjedeler varig funksjonshemning mens over halvparten har preget kognisjon (2;3). Grunnet forventet økt levealder i befolkningen i de kommende år, forventes forekomsten av hjerneslag å øke (4). I tillegg ser vi en økning av unge med hjerneslag (5). Yngre defineres ofte som de under 50 år (6).
Symptomer
Hjerneslag er en heterogen gruppe, og inkluderer cerebrale infarkter (rundt 80–85 prosent), intracerebrale blødninger (rundt 10–15 prosent) og subaraknoidalblødninger (rundt 5 prosent). De vanligste symptomene på et slag er halvsidige lammelser i ansikt, arm og/eller ben, balanseproblemer, nummenhet/endring i følesansen, taleforstyrrelser, synsforstyrrelse og kognitive problemer.
Risikofaktorer
Kartlegging av vaskulære risikofaktorer og årsaken til slaget er viktig for riktig akuttbehandling, sekundærprofylakse, for å optimalisere rehabiliteringen og begrense nevrologisk følgetilstand (7). I slagenheten jobber vi teambasert og tverrfaglig. Alle yrkesgrupper, inkludert slagsykepleier, er involvert i kartlegging av risikofaktorer, tidlig rehabilitering, forebygging av komplikasjoner og planlegging av videre forebyggende behandling og rehabilitering. Modifiserbare risikofaktorer assosiert med hjerneslag er høyt blodtrykk, fysisk inaktivitet, røyking, diett med lavt innhold av frukt, grønt og fisk, diabetes, hyperkolesterolemi, høyt alkoholkonsum, depresjon og stress (7-10). Antall tradisjonelle risikofaktorer øker faren for nye slag og gir økt dødelighet etter hjerneslag hos unge (11,12). Det er imidlertid sjelden pasientene får langtidsoppfølging etter hjerneslaget. Det finnes få tilbud, og mange strever.
Årsaker
Årsakene til hjerneslag hos unge voksne skiller seg noe fra
årsakene hos eldre (11,13). Hos pasienter under 40 år er det særlig
karotisdisseksjon som er hyppig, mens det for de over 40 år er
arteriosklerose, småkarsykdom og kardiale embolier som dominerer
(11). Særlig hos yngre kan det via en åpentstående åpning mellom
høyre og venstre hjerteforkamre (foramen ovale) komme små
embolier/blodpropper fra dype vener i bena over i hjernens
sirkulasjon, en såkalt paradoksal embolisering (14). Høyt blodtrykk
og diabetes er tradisjonelt sett oftere assosiert med småkarsykdom,
mens røyking antas mest relatert til storkarsykdom (15).
Hos yngre er hjerneslag hyppigere hos kvinner enn hos menn.
Dette antas å ha sammenheng med graviditet, fødsel, amming og
p-piller.
Andelen med atrieflimmer hos de under 50 år er forventet mindre
enn 2 prosent (16). Hos yngre pasienter med hjerneinfarkt har
imidlertid de fleste en eller flere av de kjente risikofaktorene
(17).
Vår studie
Som ledd i et større forskningsprosjekt om risikofaktorer og
kognitive endringer etter hjerneslag, kartla avdelingens
slagsykepleiere risikofaktorer for hjerneslag hos yngre. Kunnskap
om risikofaktorer er viktig både i utredning av mulige årsaker til
hjerneslag og for igangsetting og oppfølging av best mulig
forebyggende behandling.
Fra februar 2007 til juli 2008 ble pasienter med førstegangs
hjerneslag eller TIA (transitorisk iskemisk attakk/drypp) innlagt i
slagenheten på Bærum sykehus, Vestre Viken HF, inkludert i
hovedstudien. Sykehuset har ansvaret for rundt 165 800 personer i
Asker og Bærum kommunene.
Inklusjon
Slagsykepleier i slagenheten vurderte alle pasienter for inklusjon i studien og deltok i informasjonen om prosjektet, inklusjonen og innhenting av sykdomsopplysninger. Videre bidro slagsykepleier til kartlegging av vaskulære risikofaktorer gjennom måling av vekt og høyde for beregning av body mass index (BMI) og måling av midje og hofte for beregning av midje-hofteratio. De tok også opp pasientens forhold til røyking og kartla andre livsstilsfaktor som stress, alkoholvaner, kost og trening. Høyt blodtrykk ble definert som behandlet blodtrykk før hjerneslaget og hyperlipidemi som totalkolesterol >5,0 og/eller LDL > 3,0 (18).
Målinger
Slagsykepleiere målte nevrologiske utfall med National Institute of Health Stroke Scale dag 0–2 (19). Funksjon ble målt ved Barthel ADL-index dag 3 og ved utreise og modified Rankin Scale (mRS) (20;21). Dette ble brukt både som grunnlag for vurdering av slagets utvikling og alvorlighetsgrad, og for å planlegge videre rehabilitering og eventuelle behov for hjelp og tilrettelegging. Diagnosen hjerneslag med subklassifisering etter årsak ble stilt av slaglege. Studien var godkjent av regional etisk komité (REK) og datatilsynet (NSD).
Resultat
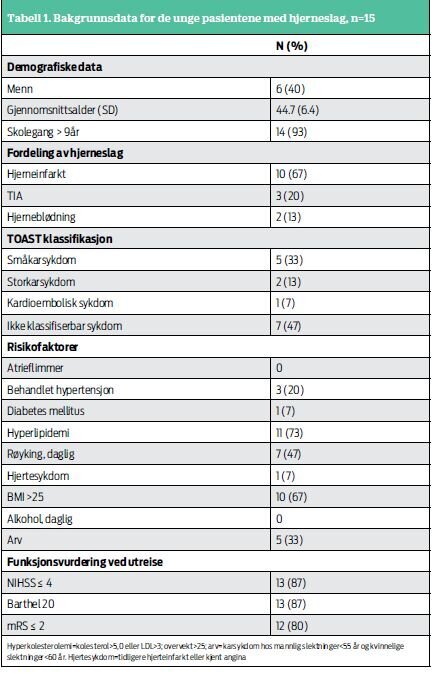
Av de totalt 227 pasientene som ble inkludert i studien, var 15
yngre enn 50 år. Av disse hadde 10 (67 prosent) hjerneinfarkt, 3
(20 prosent) TIA og 2 (13 prosent) intracerebral blødning.
Gjennomsnittsalderen blant de unge var 44,7 år, fra 25 til 50 år
(SD 6.4), og 9 var kvinner. Bakgrunnsdata er vist i tabell 1.
Årsakene til slagsykdommen fordelte seg med 5 (33 prosent) med
småkarsykdom, 2 (13 prosent) med karotisdisseksjon, 1 (7 prosent)
med kardioembolisk sykdom grunnet PFO og 7 (47 prosent) med
ikke-klassifiserbar slagsykdom.
Risikofaktorer er også oppgitt i tabell 1. Andelen med
behandlet høyt blodtrykk var 20 prosent, én hadde kjent
hjertesykdom, mens 73 prosent hadde økt fettinnhold i blodet.
Videre var nær halvparten dagligrøykere og to tredjedeler hadde BMI
over 25. PFO ble påvist hos én, og én hadde diabetes. Ingen av de
unge hadde atrieflimmer og ingen drakk alkohol daglig. De fleste
var selvhjulpne (mRS = 2, Barthel ADL index 20) ved utreise.
Lik fordeling
Hos de unge pasientene med hjerneslag var fordelingen av infarkt
og blødning lik den vi så hos eldre pasienter med hjerneslag. Flere
hadde småkarsykdom, og andelen pasienter med ikke-klassifiserbar
slagmekanisme var høy. Dette er tall som overensstemmer med
tidligere studier (11).
Relativt få hadde kjent og ble behandlet for høyt blodtrykk før
slaget. Et eventuelt ubehandlet høyt blodtrykk er vanskelig å
avdekke i akuttfasen av et hjerneslag da blodtrykket oftest er
kompensatorisk forhøyet (22). Av andre kardiovaskulære
risikofaktorer var det flere som røykte, hadde økt fettinnhold i
blodet og forhøyet BMI. I vår populasjon var utdanningsnivået svært
høyt, og det kan ha påvirket risikoprofilen. Andelen kvinner var
høyere, men tallene er for små for å trekke konklusjoner vedrørende
fordeling av risikofaktorer basert på kjønn.
Forebygging
I Nasjonale retningslinjer for behandling og rehabilitering ved
hjerneslag (Helsedirektoratet) anbefales gode leve-
vaner som et ledd i videre forebyggende behandling etter et
hjerneslag (7). I dette ligger oppmuntring til regelmessig fysisk
aktivitet, minimum 30 minutter daglig, røykestopp, sunn kost med
innhold av frukt, grønt og fisk, med lite mettet fett og salt, å
unngå overdrevent inntak av alkohol og å tilstrebe normal vekt. Det
å endre livsstil etter et hjerneslag kan imidlertid være vanskelig
(23). I slagenheten har sykepleiere en tradisjonell og viktig rolle
i stell og pleie, vurdering av svelgfunksjon, tidlig mobilisering
og forebygging av komplikasjoner (7). Slagsykepleieren har med sin
kunnskap om risikofaktorer og kjennskap til pasientens egne
preferanser i tillegg en god mulighet til å gi individualiserte råd
og motivere til livsstilsendring. I dette ligger ikke minst å
formidle hvor viktig sunne levevaner er. Kartleggingen av
risikofaktorer kan også i seg selv føre til at pasientene blir mer
bevisste på nødvendige livsstilsendringer.
Endret livsstil
Våre pasienter ble tilbudt røykeavvenningskurs ved sykehuset og samtale med ernæringsfysiolog. Medikamentell forebyggende behandling ble igangsatt av slaglege. Videre ble rehabilitering planlagt i det tverrfaglige teamet sammen med slaglege, fysioterapeut og ergoterapeut. Slagsykepleier hadde her en viktig koordinerende rolle og kunne i tillegg bidra med spesifikk kunnskap om pasientens forventninger og muligheter. I tillegg er det viktig i dag, med kort liggetid i slagenheten, at alle yrkesgrupper sammen bidrar til skreddersydde og kunnskapsbaserte råd om endret livsstil for best mulig langtidsprognose.
Mange utfordringer
Utfordringene for de unge når de kommer tilbake til hverdagen etter et hjerneslag, er mange. Flere erfarer at nedsatt motivasjon, utmattelse (fatigue) og depresjon bidrar til lavere livskvalitet (6). Det å få tid til trening og kostendringer er vanskelig ved siden av jobb, ektefelle, barn og sosiale aktiviteter. Hjerneslag medfører ofte motoriske, sensoriske og synlige eller usynlige kognitive endringer som igjen kan fører til endring i oppgaver og roller. Hjerneslaget kan dermed sies å ramme hele familien. Pårørende opplever ofte seg selv både som omsorgsperson, trener, motivator, trygghetsskaper, avløser og advokat (24). Sykepleiere i slagenheten har et ansvar for å ta med pårørende når hverdagen etter hjerneslaget skal planlegges, og bør derfor se familien som en helhet (24,25). Det handler både om det å forstå alvoret, det å komme videre, å motivere og å opprettholde.
Slagsykepleiers rolle
I akuttfasen av et hjerneslag kan det være vanskelig å fange opp
og huske all informasjon som gis. For å unngå unødvendig utrygghet
og bekymringer hos pasient og pårørende, inviteres pårørende til
informasjonsmøter med sykepleier og lege både under innleggelsen og
ved utreise. Det er viktig med tidlig informasjon om hva som har
hendt, behandling, veien videre og det å jobbe for varig
livsstilsendring. Informasjonen må alltid gjentas.
Vanligvis holdes også nettverksmøte med representanter fra
kommunen, pasient, pårørende og behandlere på sykehus for
informasjonsutveksling, planlegging av den videre rehabiliteringen
og oppfølging med tanke på risikofaktorer. Slagsykepleieren har da
en viktig rolle som koordinator av all informasjonen som gis.
Mange unge som opplever et hjerneslag har få synlige utfall, er
selvstendige i dagliglivets gjøremål og skrives direkte ut til
hjemmet. Det er da ekstra viktig at pasienten er kjent med hvilke
tilbud som finnes i kommunen, og hvor pasienten og pårørende kan
søke råd. Det er også viktig at det legges en plan før utreise om
hvordan livsstilsendringer og behandling av risikofaktorer skal
følges opp.
Oppfølging
Skal motivasjonen til livsstilsomlegging vare, krever det god oppfølging og samarbeid mellom pasient og pårørende, hjemmesykepleien, fysioterapeut, ergoterapeut, logoped, fastlegen og eventuell slagpoliklinikk. Ved sammensatte utfall bør det lages en individuell plan for å sikre videre oppfølging og samarbeid mellom ulike behandlingsnivåer etter utskrivning (26). Vi slagsykepleiere ser at det er ønskelig med livsstilsrådgivere og undervisning via lærings- og mestringssentre og slagskoler. I tillegg kan mange ha nytte av oppfølging i frisklivssentraler. I litteraturen er det også nevnt ønske om rehabiliteringskoordinator som kontaktperson i kommunen til pasient/pårørende (27). Dette er nok noe som muligens er vanskelig å få til.
Referanser:
1. Ellekjaer H, Selmer R. Stroke – similar
incidence, better prognosis. Tidsskr Nor Legeforen 2007; 127:740-3.
2. Fjaertoft H, Indredavik B. Cost-estimates
for stroke. Tidsskr Nor Legeforen 2007; 127:744-7.
3. Fure B. Depression, anxiety and other
emotional symptoms after cerebral stroke. Tidsskr Nor Legeforen
2007;127:1387-9.
4. Statens helsetilsyn. Scenario 2030,
sykdomsutviklingen for eldre fram til 2030. Oslo: Statens
helsetilsyn, 1999.
5. Rosengren A, Giang KW, Lappas G, Jern C,
Toren K, Bjorck L. Twenty-four-year trends in the incidence of
ischemic stroke in Sweden from 1987 to 2010. Stroke 2013; 44:
2388–93.
6. Waje-Andreassen U, Thomassen L, Naess H.
Poor prognosis for cerebral infarction in young age. Tidsskr Nor
Legeforen 2013;133:1688-9.
7. Helsedirektoratet. Nasjonale
retningslinjer for behandling og rehabilitering ved hjerneslag.
Oslo: Helsedirektoratet, 2010.
8. Kannel WB, McGee D, Gordon T. A general
cardiovascular risk profile: the Framingham Study. Am J Cardiol
1976; 38: 46–51.
9. O›Donnell MJ, Xavier D, Liu L, Zhang H,
Chin SL, Rao-Melacini P, et al. Risk factors for ischaemic and
intracerebral haemorrhagic stroke in 22 countries (the INTERSTROKE
study): a case-control study. Lancet 2010; 376: 112–23.
10. Furie KL, Kasner SE, Adams RJ, Albers
GW, Bush RL, Fagan SC, et al. Guidelines for the prevention of
stroke in patients with stroke or transient ischemic attack: a
guideline for healthcare professionals from the american heart
association/american stroke association. Stroke 2011; 42: 227–76.
11. Næss H. Cerebral infarction in young
adults. Tidsskr Nor Legeforen 2007; 127: 751–3.
12. Gjerde G, Næss H. Risk factor burden
predicts long-term mortality after cerebral infarction. Acta Neurol
Scand 2014; 129: 173–7.
13. Fromm A, Waje-Andreassen U, Thomassen L,
Naess H. Comparison between Ischemic Stroke Patients <50 Years
and >/=50 Years Admitted to a Single Centre: The Bergen Stroke
Study. Stroke Res Treat 2011; 2011:183256.
14. Overell JR, Bone I, Lees KR. Interatrial
septal abnormalities and stroke: a meta-analysis of case-control
studies. Neurology 2000; 55: 1172–9.
15. Bogousslavsky J, Van MG, Regli F. The
Lausanne Stroke Registry: analysis of 1,000 consecutive patients
with first stroke. Stroke 1988; 19: 1083–92.
16. Tveit A. Atrieflimmer i Norge 2011. Del
1 av 2: Økning i forekomst og endringer i antitrombotisk behandling
og frekvenskontroll. Hjerteforum 2011;24(3): 10-4.
17. Putaala J, Haapaniemi E, Kaste M,
Tatlisumak T. How does number of risk factors affect prognosis in
young patients with ischemic stroke? Stroke 2012; 43: 356–61.
18. Sacco RL, Adams R, Albers G, Alberts MJ,
Benavente O, Furie K, et al. Guidelines for prevention of stroke in
patients with ischemic stroke or transient ischemic attack: a
statement for healthcare professionals from the American Heart
Association/American Stroke Association Council on Stroke:
co-sponsored by the Council on Cardiovascular Radiology and
Intervention: the American Academy of Neurology affirms the value
of this guideline. Stroke 2006; 37: 577–617.
19. Meyer BC, Hemmen TM, Jackson CM, Lyden
PD. Modified National Institutes of Health Stroke Scale for use in
stroke clinical trials: prospective reliability and validity.
Stroke 2002; 33: 1261–6.
20. MAHONEY FI, BARTHEL DW. FUNCTIONAL EVALUATION: THE BARTHEL
INDEX. Md State Med J 1965; 14: 61–5.
21. Sulter G, Steen C, De KJ. Use of the
Barthel index and modified Rankin scale in acute stroke trials.
Stroke 1999; 30: 1538–41.
22. Sandset EC, Bath PM, Boysen G, Jatuzis D, Korv J, Luders S,
et al. The angiotensin-receptor blocker candesartan for treatment
of acute stroke (SCAST): a randomised, placebo-controlled,
double-blind trial. Lancet 2011; 377: 741–50.
23. Lawrence M, Kerr S, Watson H, Paton G, Ellis G. An
exploration of lifestyle beliefs and lifestyle behaviour following
stroke: findings from a focus group study of patients and family
members. BMC Fam Pract 2010; 11: 97.
24. Kirkevold M, Ekern KS. Et slag rammer hele familien. I:
Kirkevold M, Ekern KS, red. Familien i sykepleiefaget. Oslo:
Gyldendal Norsk Forlag, 2001: 130–49.
25. Martinsen R, Kirkevold M, Sveen U. Younger stroke
survivors› experiences of family life in a long-term perspective: a
narrative hermeneutic phenomenological study. Nurs Res Pract 2012;
2012: 948791.
26. Individuell plan 2007-Veileder til forskrift om individuell
plan. Oslo: Helsedirektoratet, 2007.
27. Vesterager D, Klemetsen R, Beiermann C, Eilertsen G
Lærer opp pårørende til slagrammete. Tidsskrift Sykepleien 2013;
DOI- nummer 10.4220-sykepleiens 2012.0163






















0 Kommentarer