Sykepleiere kan få pasienter med hjertesvikt til å ta medisinen
Ikke alle pasienter med hjertesvikt tar medikamentene som foreskrevet. Medikamentetterlevelsen kan økes ved at en sykepleier foretar utskrivningssamtalen.
Grunnpilaren i behandlingen av hjertesvikt er den medikamentelle, med mål om å optimalisere hjertets pumpefunksjon, bedre den perifere sirkulasjonen og bremse kompensasjonsmekanismer som på sikt er skadelige for pasienten. Imidlertid er det en stor andel pasienter som ikke tar medikamenter som foreskrevet. Sykepleiere er i en sentral posisjon til å identifisere pasientens behov og bygge relasjon til vedkommende. Utskrivningssamtale med sykepleiere kan dermed bidra til økt medikamentetterlevelse.
Globalt lever 26 millioner mennesker med diagnosen hjertesvikt (1). I Europa utgjør pasientgruppen 1–2 prosent av den voksne befolkningen (2). I Norge er det om lag 100 000 personer som lever med diagnosen hjertesvikt (3), og antallet pasienter forventes å øke i årene fremover på grunn av en aldrende befolkning og forbedret behandling (3).
Hjertesvikt kan ikke helbredes, og tilstanden har høyere dødelighet enn de fleste kreftformene (4). Hjertesvikt innebærer en kompleks og livslang medikamentell behandling samt eventuelt implantasjon av biventrikulær pacemaker (2).
Hjertesvikt innebærer en kompleks og livslang medikamentell behandling.
Hjørnesteinen i behandlingen er den medikamentelle (2, 5), og det er avgjørende for pasientens sykdom og livskvalitet at medikamenter tas som foreskrevet. Flere studier beskriver en manglende medikamentetterlevelse hos pasienter med hjertesvikt. Det kan føre til hyppige reinnleggelser, tidligere død, redusert livskvalitet og økte samfunnsøkonomiske kostnader (1, 3, 6–11).
Ifølge Helsedirektoratet var sannsynligheten for akutte reinnleggelser av eldre med diagnosen hjertesvikt 23 prosent i 2019 (12).
Hensikten med denne artikkelen er å foreslå utskrivningssamtale med sykepleier som en intervensjon for å øke medikamentetterlevelsen hos pasienter med hjertesvikt.
Hva er hjertesvikt?
Hjertesvikt er en tilstand hvor hjertemuskelen av ulike årsaker svekkes. Hjertets funksjon påvirkes av graden og typen funksjonsforstyrrelser samt effekten av kroppens ulike kompensasjonsmekanismer. Når hjertet svikter, vil kompensasjonsmekanismene bidra til å opprettholde en tilfredsstillende pumpefunksjon og sirkulasjon, slik at symptomene på hjertesvikt dempes (13).
I denne fasen har pasienten en latent hjertesvikt. Over tid, eller ved økt fysisk belastning, forverres symptomene fordi kroppens reservekapasitet er brukt opp (13).
Vi skiller mellom akutt og kronisk hjertesvikt og mellom venstre- og høyresidig hjertesvikt. Venstresidig, kronisk hjertesvikt er vanligst og skyldes svikt i venstre ventrikkel. Det reduserer hjertets evne å pumpe blod ut i kroppen og forårsakes blant annet av hjerteinfarkt, hypertensjon eller kardiomyopati (se faktaboks) (13).
Høyresidig hjertesvikt skyldes svikt i høyre ventrikkel, noe som reduserer hjertets evne å fylle seg. Det forekommer hovedsakelig sekundært til venstresidig hjertesvikt etter hjerteinfarkt, men kan også inntreffe ved hypertensjon og kroniske lungesykdommer. Både venstre- og høyresidig hjertesvikt kan være akutt og kronisk (13).
Symptomene på hjertesvikt avhenger av hvordan sykdommen utvikler seg, og etter hvilken type hjertesvikt den enkelte har. De vanligste symptomene er tretthet, tungpust, hovne ankler eller ben og nedsatt appetitt (14). I klinisk praksis brukes New York Heart Association (NYHA)-klassifisering for funksjonsvurdering av graden av tungpust (13) (tabell 1).
Slik behandles hjertesvikt
Medikamenter er hjørnesteinen i behandlingen av hjertesvikt (2, 5). Hensikten med medikamentene er å optimalisere hjertets pumpefunksjon, bedre den perifere sirkulasjonen og bremse kompensasjonsmekanismer som på lang sikt er skadelige (15).
Medikamenter som blokkerer ulike nevrohormoner, som renin-angiotensin-aldosteron-systemet, og medikamenter som blokkerer sympatikus, har best dokumentert effekt ved hjertesvikt (4). Disse medikamentene inkluderer angiotensinkonverterende enzym (ACE)-hemmere, angiotensin II-reseptorblokkere, aldosteronantagonister (MRA), betablokkere og vanndrivende medikamenter (2).
Medikamenter er hjørnesteinen i behandlingen av hjertesvikt.
Angiotensin-reseptor-neprilysin-inhibitor (ARNI) er et kombinasjonspreparat som skal motvirke de ugunstige effektene av angiotensin II, samtidig som de gunstige effektene av natriuretiske og andre peptider blir stimulert. Neprilysin kan erstatte ACE-hemmere dersom pasienten tolererer det (2).
Dapagliflozin og empagliflozin er legemidler som opprinnelig ble brukt til å behandle diabetes. Flere studier har vist at disse legemidlene kan bedre symptomene og livskvaliteten hos pasienter med redusert pumpekraft (ejeksjonsfraksjon) i hjertet, og de blir gitt som tillegg for å optimalisere medikamentell behandling (2) (tabell 2).
Ikke alle tar medisin som foreskrevet
Å leve med kronisk hjertesvikt betyr å leve med en alvorlig sykdom resten av livet. Behandlingen er som oftest livsforlengende og symptomlindrende, men sjelden helbredende (14). Flere studier viser at en stor andel av pasienter med hjertesvikt ikke tar medikamenter som foreskrevet (8, 9, 11).
På norsk brukes begrepet «etterlevelse» for å beskrive hvorvidt en pasient tar medikamenter som foreskrevet eller følger behandlingen, mens det på engelsk brukes flere ulike begreper for å beskrive samspillet i kommunikasjon, bestemmelsesmyndighet og behandlingsansvar mellom forskriveren og pasienten (15, 16).
Compliance innebærer at pasienten passivt følger anbefalingene fra forskriveren, og det er ingen overensstemmelse mellom forskriveren og pasienten. Begrepet er derfor sterkt kritisert for sitt paternalistiske og negative innhold (15, 16).
Adherence innebærer at behandlingen avgjøres etter en diskusjon med pasienten (16). Concordance kan oversettes med «overensstemmelse», «samstemmighet» eller «enighet» (15). Adherence og concordance innebærer dermed en mer aktiv tilnærming fra pasienten og er en prosess som respekterer pasientens valg, selv om det er i strid med anbefalingene (16).
Årsaker til manglende medikamentetterlevelse
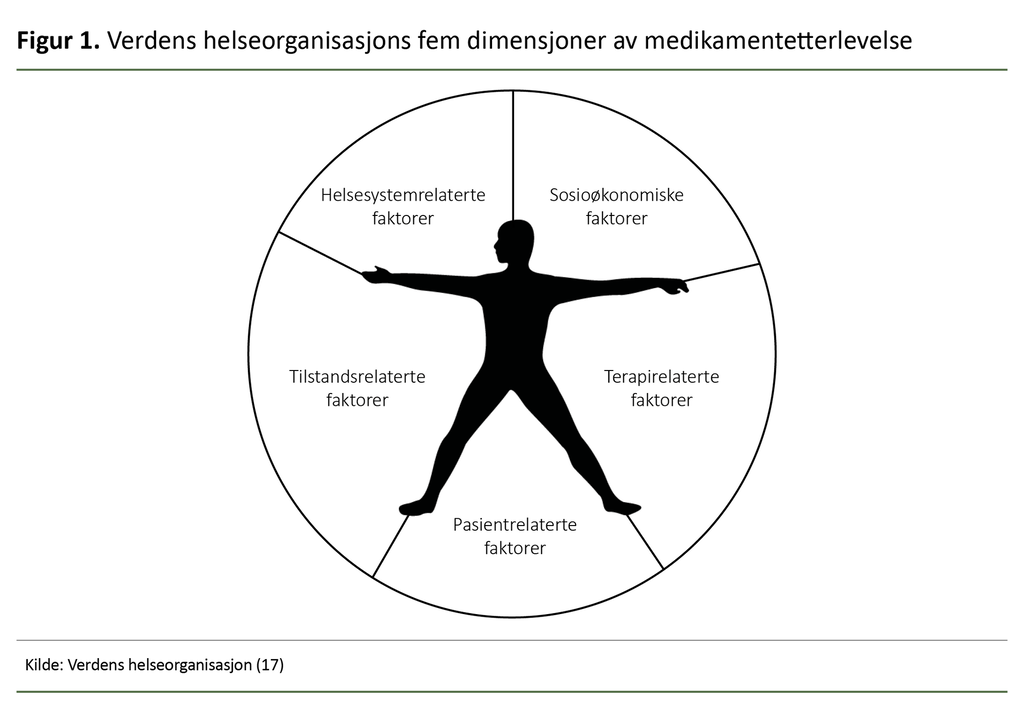
Manglende medikamentetterlevelse er et svært sammensatt problem. Ifølge Verdens helseorganisasjon er det fem ulike dimensjoner som påvirker graden av etterlevelse (17). Sosioøkonomiske faktorer innebærer utfordringer der pasientens ressurser er begrenset, som ved lavt utdanningsnivå, arbeidsledighet eller mangel på sosial støtte.
Helsesystemrelaterte faktorer omhandler forholdet mellom pasienten og helsevesenet eller helsepersonellet. De omfatter manglende kunnskap og opplæring om kroniske sykdommer og medikamentetterlevelse, korte konsultasjoner, overarbeidet helsepersonell, liten kapasitet til å utdanne pasienter og til å gi best mulig oppfølging.
Tilstandsrelaterte faktorer omhandler hvilke sykdomsrelaterte utfordringer pasienten møter, for eksempel alvorlighetsgraden av symptomene, og nivået av fysisk og psykisk funksjonshemning relatert til sykdommen.
Andre faktorer som er tilstandsrelaterte, inkluderer komorbiditet – samtidige sykdommer – som for eksempel depresjon, diabetes eller narkotika- og alkoholmisbruk.
Terapirelaterte faktorer omhandler kompleksiteten i den medisinske behandlingen, behandlingssvikt, hyppige endringer i behandlingen, bivirkninger og tilgjengelighet av medisinsk støtte for å håndtere sykdommen. Pasientrelaterte faktorer omhandler ressurser, kunnskap, holdninger, oppfatninger og forventninger til pasienten (17) (figur 1).
Medikamentetterlevelse deles inn i bevisste og ubevisste årsaker. Bevisste årsaker innebærer en aktiv prosess hvor pasienten bestemmer seg for enten å redusere eller stoppe å ta medikamentene, mens ubevisste årsaker innebærer en passiv prosess hvor pasientens kapasitet eller kognitive tilstand hindrer vedkommende i å etterleve et medikamentregime (18).
Faktorer som fører til manglende medikamentetterlevelse, er multifaktorielle og omfatter ulik informasjon fra behandleren til pasienten, symptomer på angst eller depresjon, redusert livskvalitet, komorbiditet, forståelse av egen sykdom, språkbarrierer og tillit til helsepersonellet (8–10).
Andre årsaker til at pasientene ikke tok medikamentene sine, var at de ikke var klar over alvorligheten av å ha hjertesvikt, og sluttet å ta medikamentene sine når de hadde få eller ingen symptomer (8–10).
Sykepleierne kan øke medikamentetterlevelsen
Sykepleiere er godt posisjonert til å bidra til å øke medikamentetterlevelsen hos pasienter med hjertesvikt eller annen kronisk sykdom som krever langvarig medikamentell behandling (7, 10, 19–21).
Studier viser at sykepleiere er en underbrukt ressurs i tiltak for å øke medikamentetterlevelsen (10, 18, 20–22), til tross for at det som oftest er sykepleierne som administrerer medikamentene på sykehus.
Sykepleiere er en underbrukt ressurs i tiltak for å øke medikamentetterlevelsen.
På sykehus utfører legen utskrivningssamtale med pasienten. I tillegg mottar pasientene en skriftlig orientering som inkluderer årsaken til innleggelsen, hva som er blitt utført på sykehuset, samt en oppdatert medisinliste. Imidlertid har studier vist at pasientene synes utskrivningssamtalene er korte, fragmenterte, dårlig planlagte og lite informative. Disse funnene relateres til for liten tid og for mange pasienter (17, 22).
Ikke alle pasienter har kunnskapen de trenger
Pasienter med hjertesvikt bruker medikamenter som kan ha en negativ effekt på andre organer (14). Pasientene bør være klar over hvorfor de må følges opp med vitale målinger og blodprøver for en eventuell justering av medikamentene for hjertesvikt (14).
Det er derfor viktig at sykepleierne er oppmerksom på det mulige kunnskapsgapet som kan foreligge mellom dem og pasienten. Ifølge lov om pasient- og brukerrettigheter har pasienten krav på forståelig informasjon om sykdommen og behandlingen. Dersom pasienten ikke evner å forstå informasjonen, som ved kognitiv svikt, har pasienten krav på en andrepart i samtalen (23).
Sykepleieren bør kjenne til den enkelte pasientens informasjonsbehov.
Sykepleieren bør kjenne til den enkelte pasientens informasjonsbehov og vite hvilken måte det er mest hensiktsmessig å informere på, slik at de tilrettelegger for medikamentetterlevelse og anbefalinger om behandling (19, 24).
Utskrivningssamtalen kan gjøres av sykepleiere
For å gjennomføre en utskrivningssamtale av god kvalitet må sykepleieren være klar over informasjon om etterlevelse av medikamenter som er viktig å formidle til pasienten. Ifølge retningslinjene til European Society of Cardiology (ESC) bør en slik samtale inneholde grunnen til å ta de aktuelle medikamentene, fordelene ved medikamentetterlevelse, behovet for langsiktig medikamentetterlevelse, dosering og bivirkninger (2).
Da sykepleiere er den yrkesgruppen som tilbringer mest tid med pasienten, er de i en sentral posisjon til å identifisere pasientens behov og har en unik mulighet til å bygge en relasjon til pasienten. Dermed kan sykepleierne gjennomføre en utskrivningssamtale basert på hva de vet om pasienten, og på bakgrunn av denne velge hvilken kommunikasjonsmodell som vil være mest hensiktsmessig å benytte (19–21, 24).
Modeller kan bedre kommunikasjonen
ESC anbefaler tre kommunikasjonsmodeller ved pasientundervisning: «Lytt-fortell-lytt», «Teach-Back-metoden» (TBM) og «Motiverende intervju» (MI) (2).
Imidlertid foreligger det begrenset kunnskap om effekten av «Lytt-fortell-lytt», og modellen beskrives ikke videre. TBM er en modell hvor behandleren gir informasjon om et medikament før pasienten blir bedt om å gjenfortelle det som har blitt sagt. Dersom pasienten ikke kan gjenfortelle, må informasjonen gjentas eller bli forklart på en annen måte (19).
MI er en modell hvor det legges vekt på endring, motivasjon og mestring i samtalen. Målet er å ha konstruktive samtaler hvor pasienten får mulighet til å overtale seg selv til endring (25).
Systematiske oversiktsartikler viser at å bruke TBM og MI i samtale med en sykepleier kan forhindre reinnleggelser samt bidra til økt medikamentetterlevelse hos pasienter med hjertesvikt og andre kroniske lidelser (19, 24, 25).
Konklusjon
Grunnpilaren i behandlingen av hjertesvikt er den medikamentelle. Målet er å optimalisere hjertets pumpefunksjon, bedre den perifere sirkulasjonen og bremse kompensasjonsmekanismer som på sikt er skadelige for pasienten.
Imidlertid er det en stor andel pasienter som ikke tar medikamenter som foreskrevet. Sykepleiere er i en sentral posisjon til å kunne gjenkjenne pasientens behov og bygge en relasjon til vedkommende. Utskrivningssamtale med sykepleiere kan dermed bidra til økt medikamentetterlevelse.
Implikasjoner for praksis
Utskrivningssamtale med en sykepleier kan gi økt medikamentetterlevelse samt bedre pasientens utkomme og livskvalitet ved hjertesvikt.
Bedre medikamentetterlevelse kan redusere reinnleggelser og liggedøgn for pasienter med hjertesvikt og dermed redusere samfunnsøkonomiske kostnader.
Forfatterne oppgir ingen interessekonflikter.
Referanser
1. Savarese G, Lund LH. Global public health burden of heart failure. Card Fail Rev. 2017;3(1):7–11. DOI: 10.15420/cfr.2016:25:2
2. McDonagh TA, Metra M, Adamo M, Gardner RS, Baumbach A, Böhm M, et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. Eur Heart J. 2021;42(36):3599–726. DOI: 10.1093/eurheartj/ehab368
3. Skogli E, Stokke OM, Vikøren S. Vurdering av tiltak for å redusere samfunnskostnadene knyttet til hjertesvikt. Oslo: Menon Economics; 2020. Menon Economics-rapport 2020:37.
4. Gullestad L. Hjertesvikt. I: Dalen H, red. Kardiologi – klinisk veileder. 1 utg. Oslo: Gyldendal; 2019. s. 194–210.
5. Stubberud DG. Sykepleierens funksjon og ansvar ved behandling av kronisk hjertesvikt. I: Stubberud DG, red. Sykepleier til personer med hjertesykdom. 1. utg. Oslo: Cappelen Damm Akademisk; 2017. s. 115–34.
6. Custodis F, Rohlehr F, Wachter A, Böhm M, Schulz M, Laufs U. Medication knowledge of patients hospitalized for heart failure at admission after discharge. Patient Prefer Adherence. 2016;10:2333–9. DOI: 10.2147/PPA.S113912
7. Koelling TM, Johnson ML, Cody RJ, Aaronson KD. Discharge education improves clinical outcomes in patients with chronic heart failure. Circulation. 2005;111(2)179–85. DOI: 10.1161/01.CIR.0000151811.53450.B8
8. Forsyth P, Richardson J, Lowrie R. Patient-reported barriers to medication adherence in heart failure in Scotland. Int J Pharm Pract. 2019;27(5):443–50. DOI: 10.1111/ijpp.12511
9. Rasmussen AA, Wiggers H, Jensen M, Berg SK, Rasmussen TB, Borregaard B, et al. Patient-reported outcomes and medication adherence in patients with heart failure. Eur Heart J Cardiovasc Pharmacother. 2021;7(4):287–95. DOI: 10.1093/ehjcvp/pvaa097
10. Paul S. Hospital discharge for patients with heart failure: What really works and what is the evidence? Crit Care Nurse. 2008;28(2):66–82.
11. Wu JR, Moser DK, Lennie TA, Burkhart PV. Medication adherence in patients who have heart failure: a review of the literature. Nurs Clin North Am. 2008;43(1):133–53. DOI: 10.1016/j.cnur.2007.10.006
12. Helsedirektoratet. Hjertesvikt – reinnleggelse innen 30 dager for eldre pasienter etter sykehusinnleggelse [internett]. Oslo: Helsedirektoratet; 07.03.2019 [oppdatert 17.09.2020, hentet 27.10.2021]. Tilgjengelig fra: https://www.helsedirektoratet.no/statistikk/kvalitetsindikatorer/hjerte-og-karsykdommer/reinnleggelse-innen-30-dager-for-eldre-pasienter-etter-sykehusinnleggelse-for-hjertesvikt
13. Stubberud DG. Sykepleierens funksjon og ansvar ved behandling av akutt hjertesvikt. I: Stubberud DG, red. Sykepleie til personer med hjertesykdom. 1. utg. Oslo: Cappelen Damm Akademisk; 2017. s. 94–114.
14. Kjetland MB, Nordstad MG. Sykepleierens funksjon og ansvar ved hjertepoliklinikk. I: Stubberud DG, red. Sykepleie til personer med hjertesykdom. 1. utg. Oslo: Cappelen Damm Akademisk; 2017. s. 447–514.
15. Hov I, Bjartnes M, Slørdal L, Spigset O. Tas legemidler som foreskrevet? Tidsskr Nor Legeforen. 2012;132:418–22. DOI: 10.4045/tidsskr.11.0225
16. Chakrabarti S. What's the name? Compliance, adherence and concordance in chronic psychiatric disorders. World J Psychiatry. 2014;4(2):30–6. DOI: 10.5498/wjp.v4.i2.30
17. Verdens helseorganisasjon (WHO). Adherence to long-term therapies: evidence for action. Genève: WHO; 2003. Tilgjengelig fra: https://apps.who.int/iris/handle/10665/42682 (nedlastet 15.06.2022).
18. Pettersen TR, Fridlund B, Bendz B, Nordrehaug JE, Rotevatn S, Schjøtt J, et al. Challenges adhering to a medication regimen following first-time percutaneous coronary intervention: a patient perspective. Int J Nurs Stud. 2018;88:16–24. DOI: 10.1016/j.ijnurstu.2018.07.013
19. Almkuist KD. Using Teach-back method to prevent 30-day readmissions in patients with heart failure: a systematic review. Medsurg Nurs. 2017;26(5):309–312, 351.
20. Virgolesi M, Pucciarelli G, Colantoni AM, D’Andrea F, Di Donato B, Giorgi F, et al. The effectiveness of a nursing discharge programme to improve medication adherence and patient satisfaction in the psychiatric intensive care unit. J Clin Nurs. 2017;26(23–24):4456–66. DOI: 10.1111/jocn.13776
21. Yoleen P, Camp V, Rompaey BV, Elseviers MM. Nurse-led interventions to enhance adherence to chronic medication: systematic review and meta-analysis of randomised controlled trials. Eur J Clin Pharmacol. 2013;69(4):761–70. DOI: 10.1007/s00228-012-1419-y
22. Valaker I, Norekvål TM, Råholm MB, Nordrehaug JE, Rotevatn S, Fridlund B. Continuity of care after percutaneous coronary intervention: The patient's perspective across secondary and primary care settings. Eur J Cardiovasc Nurs. 2017;16(5):444–52. DOI: 10.1177/1474515117690298
23. Lov 2. juni 1999 nr. 63 om pasient- og brukerrettigheter (pasient- og brukerrettighetsloven). Tilgjengelig fra: https://lovdata.no/dokument/NL/lov/1999-07-02-63 (nedlastet 15.06.2022).
24. Palacio A, Garay D, Langer B, Taylor J, Wood BA, Tamariz L. Motivational interviewing improves medication adherence: a systematic review and meta-analysis. J Gen Intern Med. 2016;31(8):929–40. DOI: 10.1007/s11606-016-3685-3
25. Helsedirektoratet. Motiverende intervju som metode. Oslo: Helsedirektoratet; 2017. Tilgjengelig fra: https://www.helsedirektoratet.no/tema/motiverende-intervju-mi/motiverende-intervju-som-metode (nedlastet 17.10.2021).


























0 Kommentarer