Norsk oversettelse av nytt, pasientrapportert flerdimensjonalt spørreskjema ved dyspné
Bakgrunn: Å vurdere selvrapportert dyspné er viktig for å følge opp og behandle en rekke tilstander, men vi manglet et validert norsk verktøy som kan måle flere dimensjoner av dyspné.
Hensikt: Å oversette og språklig validere Multidimensional Dyspnea Profile (MDP).
Metode: Vi utførte norsk oversettelse og språklig validering etter internasjonale retningslinjer i samarbeid med rettighetshaveren av MDP og Mapi, som har spesialisert seg på oversettelse og språklig validering av pasientrapporterte endepunkter. Oversettelse til norsk ble utført av to lungespesialister, en lungesykepleier og en intensivsykepleier, og tilbakeoversettelse til engelsk av en profesjonell oversetter og en tospråklig person med engelsk som morsmål. For å sikre instrumentets klarhet og forståelse gjennomførte vi strukturerte intervjuer av fem pasienter med dyspné.
Resultat: En norsk versjon av MDP inkluderer elleve målbare temaer: umiddelbart ubehag av pusteopplevelsen, tilstedeværelse og intensitet av fem ulike typer dyspné og intensitet av fem typer følelsesmessig respons på dyspné. Utviklerne av MDP har opphavsretten, men MDP er gratis tilgjengelig for ikke-kommersiell bruk via Mapis nettsted.
Konklusjon: MDP er det første instrumentet på norsk som måler flere dimensjoner av dyspné, uavhengig av underliggende sykdomstilstand. MDP bør valideres i et større pasientutvalg med variasjon i diagnoser, alder og sykdomstilstand. Instrumentet kan ha nytteverdi i forskning og klinisk behandling.
Referer til artikkelen
Haugdahl H, Knutli M, Sorger H. Norsk oversettelse av nytt, pasientrapportert flerdimensjonalt spørreskjema ved dyspné . Sykepleien Forskning. 2020; 15(81376):e-81376. DOI: 10.4220/Sykepleienf.2020.81376
Dyspné defineres som en subjektiv opplevelse av pustebesvær som består av kvalitativt ulike følelser med varierende intensitet. Adekvat vurdering av dyspné er avhengig av selvrapportering (1). Dyspné rammer opptil 50 prosent av pasienter som kommer til akuttinnleggelse, og en fjerdedel som vurderes ambulant (1).
I en studie fra St. Olavs hospital var dyspné det tredje vanligste symptomet (9 prosent) blant pasienter henvist til akuttmottaket, etter magesmerter (13 prosent) og brystsmerter (13 prosent) (2).
Viktig prediktor for sykelighet og dødelighet
Opplevelsen av dyspné er en viktig prediktor for sykelighet og dødelighet (3–6), inklusive årsaksspesifikk død av hjerte- eller lungesykdom (7).
En prospektiv multisenterstudie viste at selvrapportert dyspné er en bedre prediktor for fem års overlevelse hos pasienter med kronisk obstruktiv lungesykdom (kols) enn fysiologiske målinger som forsert ekspiratorisk volum etter ett sekund (FEV1) (4).
Dyspné oppleves forskjellig
Det finnes ulike former for dyspné, avhengig av hvilke stimuli som fører til pustebesvær, og hvilke nevrofysiologiske nettverk som sender stimuli tilbake til hjernen (8). Personer med samme sykdomstilstand kan også oppleve dyspné helt forskjellig (8, 9).
Nedsatt lungefunksjon målt ved FEV1 har tidligere vært ansett som hovedårsaken til symptomet dyspné (10). Likevel konkluderte en kanadisk kohortstudie med at bare 28 prosent av variasjonen i grad av dyspné blant pasienter med mild til moderat kols kunne forklares ved variasjon i FEV1 (9).
FEV1 korrelerer heller ikke nødvendigvis med pasientens helsetilstand (11). Ifølge Faull og medarbeidere bør derfor dyspné vurderes og forsøkes behandlet parallelt med og uavhengig av lungefunksjon (12).
Mest brukte måleverktøy for dyspné
De mest brukte måleverktøyene for selvrapportert dyspné er visuell analog skala (VAS), Numerical Rating Scale (NRS) og ulike varianter av Borgs skala (13).
Ved etablert kols benyttes diagnosespesifikke spørreskjemaer som Modified Medical Research Council Dyspnea Scale (mMRC) eller COPD Assessment Test (CAT), både for å vurdere graden av dyspné hos pasienten, og for å klassifisere sykdommens alvorlighetsgrad (14, 15). mMRC klassifiserer dyspné i hvile og aktivitet på en fempunkts skala og kan også ha prognostisk verdi ved kols (16).
Samtlige av de nevnte verktøyene har til felles at de måler bare én dimensjon ved dyspné. Kartleggingen spesifiserer ikke hvilken type dyspné pasienten opplever, heller ikke intensiteten av dyspné eller den følelsesmessige responsen dyspné gir (13).
Disse faktorene kan ha betydning for hvor syk eller frisk en pasient med pusteplager opplever å være, og hvilken subjektiv behandlingsrespons som måles (17–19).
Vi mangler et norskspråklig verktøy
I USA er det nylig utviklet og validert et flerdimensjonalt verktøy for selvrapportert dyspné, kalt Multidimensional Dyspnea Profile (MDP) (13). MDP kartlegger både graden og intensiteten av dyspné, skiller mellom ulike typer av pustebesvær og beskriver symptomenes innvirkning på pasientens mentale helsetilstand (20).
Vi mangler i dag et norskspråklig verktøy som uavhengig av diagnose evaluerer flere dimensjoner av pasientens pusteopplevelse.
En norsk versjon av MDP har potensial for bruk i klinisk praksis og ved forskning. Hensikten med studien var derfor å utvikle en systematisk språklig validert, norsk oversettelse av MDP.
Metode
Vi oversatte den originale amerikanske versjonen av MDP (13) fra engelsk til norsk og gjennomførte en språklig validering i nært samarbeid med Robert Banzett, som har utviklet MDP, og det kliniske lungemiljøet ved et norsk lokalsykehus.
Vi innhentet originalversjonen av MDP fra Mapi, som har spesialisert seg på oversettelse og språklig validering av pasientrapporterte endepunkter (Mapi Research Trust, Lyon, Frankrike).
MDP ble oversatt og språklig validert i henhold til Linguistic Validation Guidance of the Multidimensional Dyspnea Profile (Mapi 2016) (figur 1) og internasjonale retningslinjer (21, 22). I figuren har vi beholdt skjemaet på engelsk fordi det var dette skjemaet som lå til grunn for oversettelsesprosessen, og for dialogen med Banzett, utvikleren av MDP.
Metoden inkluderte oversettelse (trinn 1–4), klinisk vurdering (trinn 5), pasientintervju (trinn 6) og internasjonal samstemming og språkvask (trinn 7).
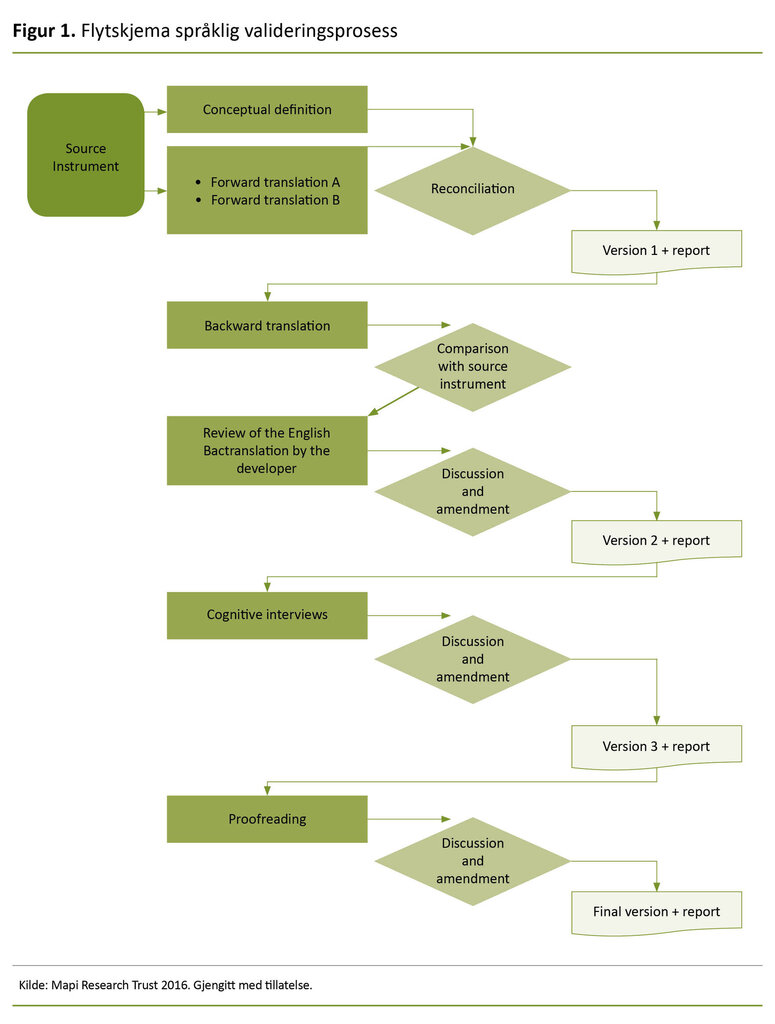
Oversettelse
(Trinn 1) Andre- og tredjeforfatterne, som er henholdsvis sykepleier og lungespesialist, oversatte MDP individuelt fra engelsk til norsk sammen med en lungespesialist med lang erfaring fra lungemedisinsk avdeling og poliklinikk.
(Trinn 2) Andre- og tredjeforfatterne sammenliknet oversettelsene og utviklet en omforent versjon (norsk versjon 1) i samarbeid med førsteforfatteren, som har klinisk kompetanse og forskningserfaring på dyspné hos respiratorpasienter. Alle forfatterne behersker engelsk flytende, både muntlig og skriftlig.
(Trinn 3) Den oversatte versjonen ble så oversatt fra norsk til engelsk av en profesjonell oversetter og en tospråklig person med engelsk som morsmål, og som behersker flytende norsk.
(Trinn 4) Alle forfatterne sammenliknet oversettelsene, og vi utviklet en ny, omforent versjon (norsk versjon 2).
Klinisk vurdering
(Trinn 5) Versjon 2 ble deretter vurdert av de to lungespesialistene og en lungesykepleier med mange års erfaring fra lungepoliklinikk. De ga detaljert tilbakemelding på om nøkkelbegrepene ble oppfattet som gyldige og relevante for pasienter med dyspné (norsk versjon 3).
Pasientintervju
(Trinn 6) For å sikre at verktøyet var klart og forståelig for pasienter, testet et strategisk utvalg av polikliniske pasienter med dyspné den oversatte versjon 3, ved hjelp av intervju. Utvalgskriterier inkluderte variasjon i kjønn, alder og diagnose (hvor dyspné var forventet symptom).
En lungesykepleier gjennomgikk hvert enkelt spørsmål, og ved uklarheter ba hun pasientene om å foreslå alternative formuleringer. På forhånd hadde førsteforfatteren gitt sykepleieren nødvendig informasjon om bruken av MDP.
Førsteforfatteren deltok som observatør under utprøvingen og skrev feltnotat. Sykepleieren satte seg ved siden av pasienten, leste introduksjonstekst og spørsmål, og lot pasienten selv holde pennen for avkrysning. Dersom lungesykepleieren observerte at pasienten ble sliten, hjalp hun til med avkrysningen.
Etter utprøving besvarte pasienten spørsmål om verktøyet brukte forståelig norsk, om spørsmålene var relevante, og om de forsto hvor de skulle sette kryss (svaralternativer: «Ja, i stor grad», «Ja, i noen grad» og «Nei, i liten grad»).
Vi diskuterte pasientenes tilbakemeldinger og innarbeidet nødvendige endringer til en siste språklig validert oversatt norsk versjon 4.
(Trinn 7) Etter hver oversatte versjon skrev førsteforfatteren en evalueringsrapport på engelsk, som inngikk som vurderingsgrunnlag for internasjonal samstemming og harmonisering. Vi utviklet den endelige norske versjonen av MDP i samarbeid med rettighetshaveren av skjemaet og en profesjonell oversetter.
En lungesykepleier informerte pasientene som deltok i intervjuet, om hensikten med studien, at det var frivillig å delta, og at vi ikke samlet inn personidentifiserbare data. Personvernombudet for forskning i Helse Nord-Trøndelag HF godkjente studien (saksnummer 2017/4569).
Resultat
Mapi godkjente den norske versjonen av MDP 9. oktober 2018, og den er gratis tilgjengelig via Mapis nettsted. På grunn av opphavsrett presenteres kun deler av skjemaet her (figur 2). Spørreskjemaet er på fire sider.
På forhånd defineres et bestemt tidsrom eller tidspunkt som besvarelsen gjelder for. På første side etterspørres et enkelt, overordnet mål på pasientens pustebesvær (A1-skala): «Bruk denne skalaen for å gradere hvor ubehagelig dine pusteopplevelser er [var], hvor dårlig pusten din føles [kjentes], angitt med en NRS-skala (0 = nøytral – 10 = uutholdelig).
Side to omfatter fem spørsmål om sensorisk kvalitet av pusteopplevelsen (SQ-skala): (1) «Pusten min krever muskelarbeid eller anstrengelse», (2) «Jeg får ikke nok luft eller jeg føler at jeg kveles eller jeg må ha mer luft», (3) «Det føles tett eller trangt i brystet og lungene», (4) «Pusten min krever mental anstrengelse eller konsentrasjon», (5) «Jeg puster mye»
På side tre blir pasienten bedt om å gradere intensiteten på sin pusteopplevelse med en NRS-skala (0 = «Stemmer ikke i det hele tatt» – 10 = «Det mest intense jeg kan forestille meg») (SQ-skala).
På side 4 skal pasienten angi i hvor stor grad han eller hun opplever følelser knyttet til sin pusteopplevelse (A2-skala): (1) «Deprimert», (2) «Engstelig», (3) «Frustrert», (4) «Sint» og (5) «Redd»
Utvalget og spørreskjemaet
Seks polikliniske pasienter samtykket til å delta, men en trakk seg før det første spørsmålet var ferdigstilt. Den kliniske utprøvingen inkluderte derfor fem pasienter, der to var kvinner. Utvalget representerte følgende diagnoser: nyhenvist tungpustet, astma, interstitiell lungesykdom, sarkoidose og kols.
Median alder var 51 år (variasjonsbredde 26–67). Resultatet viste at alle «i stor grad» syntes at spørreskjemaet brukte forståelig norsk. Tre pasienter anså spørsmålene som relevante «i stor grad», og to pasienter «i noen grad».
På spørsmål om de forsto hvor de skulle sette kryss, svarte tre «i stor grad» og to «i noen grad». Det tok gjennomsnittlig sju minutter (median) å svare på spørsmålene (mellom 7 og 8 minutter).
Resultatet viste at alle ‘i stor grad’ syntes at spørreskjemaet brukte forståelig norsk.
Lungesykepleieren var informert på forhånd om at all tekst skulle leses, men valgte for de første to pasientene intuitivt å hoppe over de tre linjene innledningsvis, der et radioeksempel ble brukt for å skille mellom «ubehag» og «intensitet» på pusteopplevelsen (figur 2, side 1).
Forskjellen på disse to pusteopplevelsene er eksemplifisert med lyden fra en radio: «For eksempel kan musikk som du misliker, være ubehagelig, selv om volumet er lavt, og bli enda mer ubehagelig når volumet øker; musikk som du liker, vil ikke være ubehagelig, selv om volumet øker.»
Førsteforfatteren presiserte at all tekst på spørreskjemaet skulle leses. En av pasientene syntes det var en påkjenning å forstå radioanalogien og bestemte seg for ikke å gjennomføre besvarelsen etter at innledningsteksten var lest opp.
Diskusjon
Oversettelsen av MDP til norsk resulterte i et godkjent, språklig validert spørreskjema som uavhengig av underliggende sykdomstilstand gjør det mulig å kartlegge intensiteten av dyspné, skille mellom ulike typer av pustebesvær og beskrive symptomenes innvirkning på pasientens mentale helsetilstand.
Den språklige valideringen blant et utvalg polikliniske pasienter viste at spørreskjemaet var brukbart i klinisk sammenheng i Norge. MDP er allerede tatt i bruk i andre land, og er oversatt til nederlandsk, fransk, tysk, japansk, portugisisk, tyrkisk og svensk (23).
I tillegg er det utført en valideringsstudie på originalspråket (24). En norsk oversettelse av MDP kan ha nytteverdi i utredning, behandling og oppfølging av pasienter med dyspné, og ved kliniske studier.
Språklig validitet, reliabilitet og relevans
Språklig forståelse og betydning varierer, avhengig av land, kultur, tid og kontekst (25). Vi ønsket å sikre at begrepene som er brukt i den amerikanske versjonen av MDP, har samme betydning i en norsk kontekst.
Derfor gjennomførte vi en språklig harmonisering og tilpasning i nært samarbeid med rettighetshaveren av MDP, en profesjonell oversetter og representanter fra det kliniske lungemiljøet. Flere begreper som inngikk i MDP, måtte drøftes gjentatte ganger før vi kom frem til en omforent forståelse.
Et eksempel var det engelske ordet «hate» i radioanalogien («music that you hate») (side 1). Å hate kan oppfattes som et sterkt, negativt ladet ord i norsk sammenheng og brukes annerledes i det engelske språket. «Hate» ble derfor erstattet med det norske ordet «misliker».
Flere begreper som inngikk i MDP, måtte drøftes gjentatte ganger før vi kom frem til en omforent forståelse.
Et annet eksempel var ordet «discomfort» (i forbindelse med begrepet «breathing discomfort»), som først ble oversatt til «ukomfortabel» (side 1). Ukomfortabel har en litt annen betydning i norsk dagligtale, og vi kom frem til at det var riktigere å bruke ordet «ubehagelig», slik at setningen lød: «Bruk denne skalaen for å gradere hvor ubehagelige dine pusteopplevelser er [var], hvor dårlig pusten din føles [kjentes].»
Vi oversatte den engelske påstanden «My chest and lungs feel tight and constricted» ved å utelate det engelske «my». I en norsk kontekst er det ikke like vanlig å snakke om «mine lunger», og vi mente derfor at oversettelsen «Det føles trangt eller tett i brystet og lungene» var mer presis.
Til tross for at det var enighet mellom oversetterne om at påstanden «I am breathing a lot» burde oversettes til «Jeg puster mye», er ikke formuleringen så vanlig i norsk dagligtale. Men en helt ny svensk studie viste at 18 prosent av pasientene rapporterte at det å puste mye var det utsagnet som passet best med deres pusteopplevelse (26).
Norske dialekter kan påvirke ord- og begrepsforståelsen
I tillegg til sidemål har norsk også mange dialekter, noe som kan tenkes å påvirke ord- og begrepsforståelsen. På den andre siden er språket i stadig endring som følge av blant annet utdanning, sosial mobilitet og bruk av sosiale medier.
Det forventes at de fleste norskspråklige personene vil være i stand til å forstå et skjema utformet på bokmål. Pasientene i Trøndelag var i stand til å besvare alle spørsmålene i MDP.
Det kan likevel tenkes at lungesykepleieren gjennom muntlig omformulering eller presisering bidro til en bedre forståelse av skjemaet. Hun kjente målgruppen godt og hadde erfaring i å instruere pasienter ved utfylling av spørreskjema som for eksempel CAT og Borgs skala.
I tillegg til sidemål har norsk også mange dialekter, noe som kan tenkes å påvirke ord- og begrepsforståelsen.
Med unntak av radioanalogiene, som kan være utfordrende å forstå for personer uten tradisjon for å bruke radio, anså vi den øvrige teksten og påstandene i MDP som relativt lettfattelige.
Den norske versjonen av MDP bør imidlertid prøves ut i et større pasientutvalg med variasjon i alder, sykdomstilstand, dialekt, sosioøkonomisk status og geografisk tilhørighet.
Den som administrerer MDP for første gang, bør ifølge rettighetshaveren lese MDP-artikkelen, inkludert den praktiske framgangsmåten som er beskrevet i supplementet (13).
Vår erfaring tilsier at bruk av MDP vil kreve opplæring av personen som skal veilede pasientene gjennom skjemaet, selv om rettighetshaveren ikke stiller et slikt krav.
Styrker og svakheter ved studien
En styrke ved arbeidet er at oversettelsesprosessen ble gjennomført i en tverrfaglig gruppe der også rettighetshaveren av MDP deltok. Prosessen var diskusjonsdrevet og involverte klinikere med pasientnært arbeid og erfaring i bruk av spørreskjema for selvrapportering av dyspné.
En av klinikerne hadde også erfaring fra oversettelsen av St. George’s Respiratory Questionnaire til norsk (27). Vi gjennomførte oversettelsen og den språklige valideringen systematisk og i henhold til aksepterte, internasjonale retningslinjer (21, 22).
Fire personer deltok i utformingen av den første norske versjonen av MDP. Språklige nyanser kan ha blitt oversett eller tolket på annen måte enn intensjonen var i originalversjonen. Vi har forsøkt å redusere denne typen feil ved å involvere rettighetshaveren i oversettelsesprosessen.
Et større antall oversettere kunne ha vært invitert med i arbeidet, men da med fare for å vanskeliggjøre utarbeidelsen av en endelig, konsensusbasert versjon. Det bidro trolig til å minimere svakheter ved oversettelsesprosessen at vi brukte en profesjonell oversetter med ikke-medisinsk bakgrunn og prøvde ut spørreskjemaet blant pasienter.
Manglende språkforståelse eller svak norskkunnskap kan medføre misforståelser og tap av nyanseforskjeller i den norske MDP-versjonen. Standardisert opplæring av leger og sykepleiere som skal veilede pasientene med å fylle ut MDP, kan bidra til å redusere slike feil.
Pasientene brukte sju–åtte minutter på å besvare spørreskjemaet. Den ekstra tiden kan tenkes å utgjøre en merbelastning for personer som er syke.
Tidsbruken anses likevel som akseptabel når vi sammenlikner med den totale tidsbruken ved en lungemedisinsk poliklinikk, som oftest innebærer både respirasjonsfysiologiske undersøkelser, røntgenbilder og legekonsultasjon.
Studiens kliniske nytte
Den engelske versjonen av MDP er validert i en laboratoriesetting og på akuttmottak i sykehus (24, 28). Skjemaet er relativt enkelt å bruke (17, 29) og kan tilpasses det tidspunktet eller den tidsperioden helsepersonellet ønsker å kartlegge hos pasienten (dyspné nå / dyspné i løpet av de siste 24 timer / dyspné ved beslutning om å ta kontakt med legevakt) (13).
Fordelen med MDP sammenliknet med de mest brukte kliniske spørreskjemaene for dyspné er at det gir kvantitativt målbare parametre, samtidig som det vekter sensoriske kvaliteter ved dyspné og kartlegger følelsesmessig respons på pustebesvær, som er viktig for en helhetlig tilnærming til pasientene (30).
Blant pasienter som til tross for diagnostisering og behandling fortsatt har pustebesvær (mer enn 3), kan kartlegging med MDP gi mer dybdeinformasjon og øke helsepersonellets forståelse av hvordan ulike tiltak virker, sammenliknet med informasjon fra en endimensjonal skala.
Ved å bruke MDP kan man følge med på hvordan en behandling virker, for eksempel: Gir behandlingstiltaket umiddelbar reduksjon av pustebesvær, eller reduseres nivået av angst uten at pustebesværet reduseres?
På denne måten anerkjennes kompleksiteten ved pustebesvær, og helsepersonellet blir bedre i stand til å skreddersy behandlingen til den enkelte pasienten.
Rutinemessig vurdering av dyspné
Rutinemessig vurdering av dyspné er ikke vanlig på norske sykehus, men det er gjennomførbart og gjør det mulig å optimalisere pleien og behandlingen, inkludert symptomlindring (17).
I en studie fra Beth Israel Deaconess Medical Center i Boston i USA innførte de rutinemessig vurdering og dokumentasjon av dyspné blant alle medisinske og kirurgiske pasienter, fra ankomst og deretter på hvert skift gjennom hele sykehusoppholdet (16).
De brukte en modifisert versjon av MDP, kalt MDP A1-skalaen, (kun ett spørsmål, se figur 2, side 1), og etter ett år rapporterte 94 prosent av sykepleierne at det var lett eller veldig lett å gjennomføre dyspnévurderingen uten at det påvirket arbeidsflyten (17).
MDP kan ha klinisk nytteverdi
En svakhet er at det så langt ikke foreligger vitenskapelig evidens for å bruke MDP som grunnlag for klinisk beslutning. MDP er ikke validert for enkeltpasienter per i dag (13), og det er behov for mer forskning for å etablere et mål for klinisk signifikant forskjell eller endring (31).
Vi anser likevel at MDP har klinisk nytteverdi fordi når helsepersonell bruker MDP, blir pasienten i stand til selv å gi uttrykk for sin subjektive erfaring med dyspné.
Kunnskap om pasientens sensoriske opplevelse av dyspné eller følelse (for eksempel lufthunger versus tranghet i brystet, angst versus depresjon) er viktig for å vurdere hvordan pasienten har det her og nå, og/eller for å vurdere effekten av en bestemt intervensjon eller behandling (32).
MDP kan brukes både i akuttfasen og for å følge opp pasienter i en mer stabil fase (13) og kan muligens forbedre kommunikasjonen mellom helsepersonellet i primær- og spesialisthelsetjenesten.
Vi har ikke testet ut MDP i akuttsituasjoner her i Norge, men vi antar at det er for tids- og ressurskrevende for både pasienten og helsepersonellet, med unntak av det første spørsmålet i MDP (A1-skalaen), som er et overordnet mål på dyspné (17).
Mer forskning trengs i norsk kontekst
For å avgjøre spørreskjemaets måleegenskaper i forhold til hensikten i en norsk kontekst må det gjennomføres en valideringsstudie, inkludert testing av reliabilitet og validitet i en større gruppe informanter og i ulike kliniske settinger.
MDP er anbefalt av et internasjonalt forskernettverk innen dyspné, The Dyspnea Society (33), blant annet fordi man i større grad ønsker å vektlegge pasientrapporterte resultatmål (19), og fordi det blir enklere å sammenlikne forskningsresultater mellom pasientkategorier eller sykdomstilstander og mellom ulike land (13, 19).
Konklusjon
Gjennom en systematisk flertrinnsmetode har vi utviklet og språklig validert en norsk oversettelse av MDP. Dette spørreskjemaet for selvrapportert dyspné kan ha nytteverdi i utredning, behandling og oppfølging av pasienter med pustebesvær og i forskning.
Referanser
1. Parshall MB, Schwartzstein RM, Adams L, Banzett RB, Manning HL, Bourbeau J, et al. An official American Thoracic Society statement: update on the mechanisms, assessment, and management of dyspnea. Am J Respir Crit Care Med. 2012;185(4):435–52.
2. Langlo NM, Orvik AB, Dale J, Uleberg O, Bjornsen LP. The acute sick and injured patients: an overview of the emergency department patient population at a Norwegian University Hospital Emergency Department. Eur J Emerg Med. 2014;21(3):175–80.
3. Johnson MJ, Currow DC, Booth S. Prevalence and assessment of breathlessness in the clinical setting. Expert Rev Respir Med. 2014;8(2):151–61.
4. Nishimura K, Izumi T, Tsukino M, Oga T. Dyspnea is a better predictor of 5-year survival than airway obstruction in patients with COPD. Chest. 2002;121(5):1434–40.
5. Abidov A, Rozanski A, Hachamovitch R, Hayes SW, Aboul-Enein F, Cohen I, et al. Prognostic significance of dyspnea in patients referred for cardiac stress testing. N Engl J Med. 2005;353(18):1889–98.
6. Pesola GR, Ahsan H. Dyspnea as an independent predictor of mortality. Clin Respir J. 2016;10(2):142–52.
7. Pesola GR, Argos M, Chinchilli VM, Chen Y, Parvez F, Islam T, et al. Dyspnoea as a predictor of cause-specific heart/lung disease mortality in Bangladesh: a prospective cohort study. J Epidemiol Community Health. 2016;70(7):689–95.
8. Lansing RW, Gracely RH, Banzett RB. The multiple dimensions of dyspnea: review and hypotheses. Respir Physiol Neurobiol. 2009;167(1):53–60.
9. Johnson KM, Safari A, Tan WC, Bourbeau J, FitzGerald JM, Sadatsafavi M, et al. Heterogeneity in the respiratory symptoms of patients with mild-to-moderate COPD. Int J Chron Obstruct Pulmon Dis. 2018;13:3983–95.
10. Fletcher C, Peto R. The natural history of chronic airflow obstruction. Br Med J. 1977;1(6077):1645–8.
11. Murray CJ, Atkinson C, Bhalla K, Birbeck G, Burstein R, Chou D, et al. The state of US health, 1990–2010: burden of diseases, injuries, and risk factors. JAMA. 2013;310(6):591–608.
12. Faull OK, Marlow L, Finnegan SL, Pattinson KTS. Chronic breathlessness: re-thinking the symptom. Eur Respir J. 2018;51(1).
13. Banzett RB, O'Donnell CR, Guilfoyle TE, Parshall MB, Schwartzstein RM, Meek PM, et al. Multidimensional Dyspnea Profile: an instrument for clinical and laboratory research. Eur Respir J. 2015;45(6):1681–91.
14. Karloh M, Fleig Mayer A, Maurici R, Pizzichini MMM, Jones PW, Pizzichini E. The COPD Assessment Test: What do we know so far? A systematic review and meta-analysis about clinical outcomes prediction and classification of patients into GOLD stages. Chest. 2016;149(2):413–25.
15. Global initiative for Chronic Obstructive Lung Disease. Fontana; 2019. Tilgjengelig fra: https://goldcopd.org/gold-reports/ (nedlastet 01.11.2019).
16. Celli BR, Cote CG, Marin JM, Casanova C, Montes de Oca M, Mendez RA, et al. The body-mass index, airflow obstruction, dyspnea, and exercise capacity index in chronic obstructive pulmonary disease. N Engl J Med. 2004;350(10):1005–12.
17. Baker KM, DeSanto-Madeya S, Banzett RB. Routine dyspnea assessment and documentation: nurses' experience yields wide acceptance. BMC Nurs. 2017;16:3.
18. Steindal SA, Torheim H, Oksholm T, Christensen VL, Lee K, Lerdal A, et al. Effectiveness of nursing interventions for breathlessness in people with chronic obstructive pulmonary disease: a systematic review and meta-analysis. J Adv Nurs. 2018;75(5):927–45.
19. Celli BR, Decramer M, Wedzicha JA, Wilson KC, Agusti A, Criner GJ, et al. An official American Thoracic Society/European Respiratory Society statement: research questions in COPD. Eur Respir J. 2015;45(4):879–905.
20. Laviolette L, Laveneziana P, Faculty ERSRS. Dyspnoea: a multidimensional and multidisciplinary approach. Eur Respir J. 2014;43(6):1750–62.
21. Wild D, Grove A, Martin M, Eremenco S, McElroy S, Verjee‐Lorenz A, et al. Principles of good practice for the translation and cultural adaptation process for patient‐reported outcomes (PRO) measures: report of the ISPOR Task Force for Translation and Cultural Adaptation. Value Health. 2005;8(2):94–104.
22. Wild D, Eremenco S, Mear I, Martin M, Houchin C, Gawlicki M, et al. Multinational trials – recommendations on the translations required, approaches to using the same language in different countries, and the approaches to support pooling the data: The ISPOR Patient‐Reported Outcomes Translation and Linguistic Validation Good Research Practices Task Force Report. Value Health. 2009;12(4):430–40.
23. Mapi Research Trust. Multidimensional Dyspnea Profile (MDP). Lyon: Mapi Research Trust; 2020. Tilgjengelig fra: https://eprovide.mapi-trust.org/instruments/multidimensional-dyspnea-profile (nedlastet 29.05.2020).
24. Meek PM, Banzett R, Parshall MB, Gracely RH, Schwartzstein RM, Lansing R. Reliability and validity of the Multidimensional Dyspnea Profile. Chest. 2012;141(6):1546–53.
25. Gjersing L, Caplehorn JR, Clausen T. Cross-cultural adaptation of research instruments: language, setting, time and statistical considerations. BMC Med Res Methodol. 2010;10:13.
26. Ekstrom M, Bornefalk H, Skold M, Janson C, Blomberg A, Sandberg J, et al. Validation of the Swedish Multidimensional Dyspnea Profile (MDP) in outpatients with cardiorespiratory disease. BMJ Open Respir Res. 2019;6(1):e000381. DOI: 10.1136/bmjresp-2018-000381
27. Morland L. Et skjema for måling av helserelatert livskvalitet hos obstruktive lungepasienter – St. George's Respiratory Questionnaire i norsk oversettelse. Lungeforum. 1996;6(1):4–6.
28. Stevens JP, Dechen T, Schwartzstein R, O'Donnell C, Baker K, Howell MD, et al. Prevalence of dyspnea among hospitalized patients at the time of admission. J Pain Symptom Manage. 2018;56(1):15–22.e2.
29. Ekstrom M, Sundh J. Swedish translation and linguistic validation of the multidimensional dyspnoea profile. Eur Clin Respir J. 2016;3:32665.
30. Stevens JP, Sheridan A, Bernstein H, Baker K, Lansing R, Schwartzstein RM, et al. A multidimensional profile of dyspnea in hospitalized patients. Chest. 2019;156(3):507–17.
31. Ekstrom M, Currow DC, Johnson MJ. Outcome measurement of refractory breathlessness: endpoints and important differences. Curr Opin Support Palliat Care. 2015;9(3):238–43.
32. Banzett RB, Moosavi SH. Measuring dyspnoea: new multidimensional instruments to match our 21st century understanding. Eur Respir J. 2017;49(3).
33. Currow DC, Abernethy AP, Allcroft P, Banzett RB, Bausewein C, Booth S, et al. The need to research refractory breathlessness. Eur Respir J. 2016;47(1):342–3.

Mest lest
Doktorgrader
Selvrealisering og betydning for helsesykepleieres fortsatte yrkesutøvelse. En kvalitativ studie.
Dårlig samvittighet hos sykepleiere - En multimetodestudie om sykepleieres erfaring med dårlig samvittighet i sykehjem og hjemmebasert omsorg
Helserelatert livskvalitet og mental helse etter ekstremt prematur fødsel
Å leke med dukker i sykepleierutdanningen
































0 Kommentarer