Sykepleiere sover dårlig og bruker stadig mer sovemedisiner

Sykepleiere som jobber flere enn seksti nattevakter i året, har dobbelt så høy sannsynlighet for å bruke sovemedisiner som de som ikke jobber nattevakter.
Andelen sykepleiere som rapporterer søvnplager, er høyere enn ellers i befolkningen. Det kommer frem av data fra Spørreundersøkelsen om skiftarbeid, søvn og helse hos sykepleiere (SUSSH), som vi har gjennomført blant sykepleiere i Norge i mer enn tolv år. I denne perioden har også andelen sykepleiere som oppgir å bruke sovemedisin, økt.
Flere tidligere undersøkelser har funnet at andelen sykepleiere som sliter med søvnplager, er høyere enn i befolkningen ellers (1–3). Søvnplagene har blitt knyttet til blant annet turnus- og nattarbeid, mental helse og arbeidspress (4, 5).
Utbredelsen av søvnplager varierer med sykepleiernes arbeidstidsordning; utbredelsen er høyest blant de som arbeider om natten, eller som har mange skift med kort hviletid mellom skiftene (quick returns) (5–7). Det er lite kjent hvilke strategier sykepleiere bruker for å håndtere søvnplager.
Sovemedisinbruk kan gå ut over helse og sikkerhet
I Norge brukes det ulike medikamenter for søvnproblemer, inkludert reseptbelagte sovemedisiner, naturlegemidler og melatonin. Omkring 8 prosent av den norske voksne befolkningen bruker reseptbelagte sovemedisiner i løpet av et år (8). Bruken er høyere blant kvinner, eldre og personer med lav sosioøkonomisk status og blant personer med søvnplager eller symptomer på angst eller depresjon (9).
Reseptbelagte sovemedisiner er kun anbefalt ved korte og akutte søvnplager (10), og det er mangelfull dokumentasjon for at slike medikamenter bidrar til å forlenge eller forbedre søvnen etter nattarbeid (11). Melatonin er et hormon som naturlig skilles ut om kvelden når vi skal sove, men som i tablettform kan hjelpe til med å tilpasse døgnrytmen til arbeidstidene (12).
Melatonin (særlig depottabletter) brukes mot insomni hos noen spesifikke grupper, som eldre, som antas å ha lav egenproduksjon av hormonet. Det er rapportert om få bivirkninger ved bruk av melatonin, og det regnes som et trygt medikament ved korrekt bruk, selv om man vet lite om effekter av langtidsbruk.
Det er få studier som har undersøkt forekomsten av sovemedisinbruk blant sykepleiere, til tross for at søvnplager er svært vanlige i denne yrkesgruppen og sovemedisinbruk kan ha konsekvenser for sykepleieres helse og velvære. Siden reseptbelagte sovemedisiner kan føre til døsighet på dagtid etter bruk, kan slike medikamenter også utgjøre en sikkerhetsrisiko for sykepleierne selv og deres pasienter (10).
Formål og metode
Denne artikkelen bygger delvis på resultatene fra en studie vi publiserte i Nursing Open i januar i år, der vi kartla hvor stor andel av sykepleiere som brukte sovemedisin på resept, sovemedisin uten resept (naturlegemidler) og melatonin, samt hvilke faktorer som var assosiert med slik bruk (13).
Vi inkluderte 2798 sykepleiere som deltar i den pågående Spørreundersøkelsen om skiftarbeid, søvn og helse hos sykepleiere (SUSSH) (14). Hvert år siden 2008/2009 har et utvalg av medlemmene av Norsk Sykepleierforbund fått tilsendt et spørreskjema. Sykepleierne har blant annet svart på spørsmål om de jobber nattevakter, hvor mange vakter de har med kort hviletid (<11 timer) mellom vaktene (quick returns), om de har søvnproblemer som insomni eller skiftarbeidslidelse, og om de har brukt sovemedisin eller melatonin det siste året.
I studien publisert i Nursing Open brukte vi svarene fra den første runden av SUSSH (2008/2009), mens vi her også presenterer oppdaterte tall for bruk av sovemedisin og melatonin fra alle rundene (2008/2009–2021). Spørsmålene om sovemedisinbruk har blitt stilt i alle rundene med unntak av i 2010 og 2020 (i 2019 ble det ikke sendt ut noe spørreskjema). Sykepleierne kommer fra hele landet, men med en overvekt fra Vestlandet.
Resultater
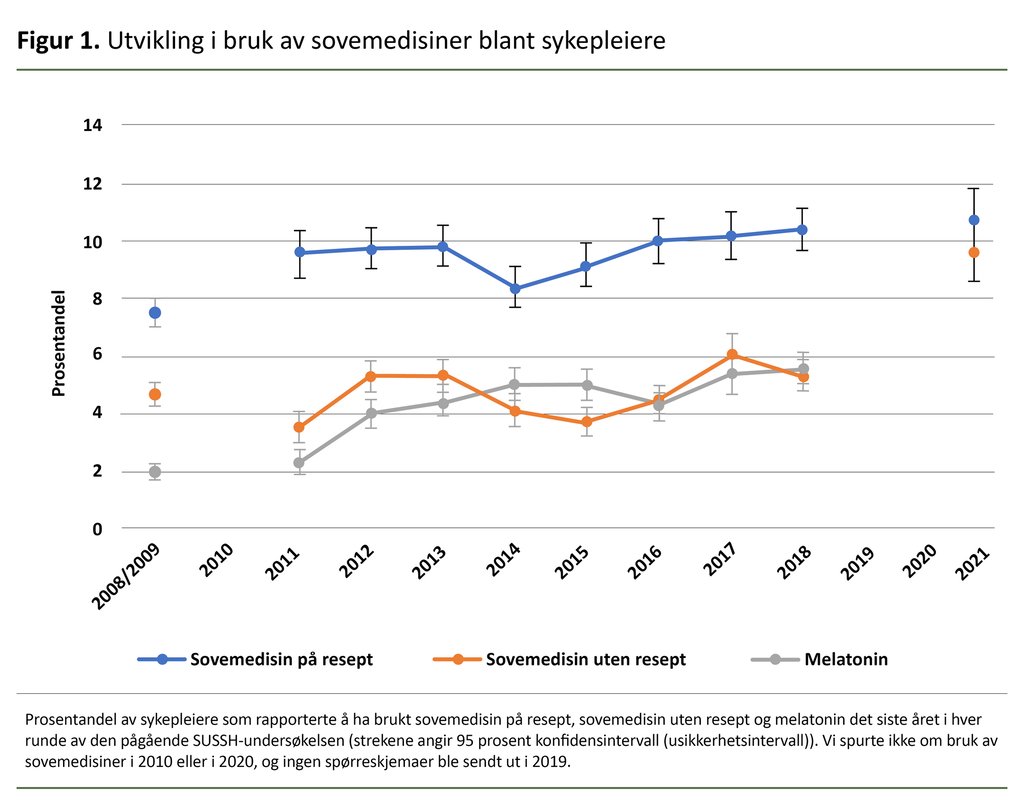
Andelen sykepleiere i SUSSH som i hver runde har oppgitt at de bruker henholdsvis sovemedisin på resept, sovemedisin uten resept og melatonin det siste året, er presentert i figur 1.
I første runde (2008/2009) oppga 7,5 prosent av sykepleierne å ha brukt sovemedisiner på resept (hypnotika). Undersøkelser viser at dette er sammenliknbart med befolkningen ellers, der bruken av hypnotika har ligget stabilt på omkring 8 prosent de siste ti årene. I alt 4,7 og 2,0 prosent oppga å ha brukt henholdsvis sovemedisiner uten resept og melatonin det siste året i den første runden av SUSSH (figur 1).
Bruken av sovemedisiner øker
Vi har ikke sammenliknbare tall for bruk av sovemedisiner uten resept i befolkningen, men bruk av melatoninpreparater var noe høyere blant sykepleierne i første runde av undersøkelsen enn i befolkningen ellers i samme periode. I de påfølgende rundene av undersøkelsen har bruken av sovemedisin på resept ligget høyere blant sykepleierne som deltar i SUSSH, enn ellers i befolkningen, og det har vært en økning i bruk av melatonin (figur 1).
I den siste undersøkelsen, gjennomført i 2021, var andelen som oppga å ha brukt sovemedisin på resept, 10,7 prosent. Bruken av sovemedisin uten resept har ikke økt nevneverdig, med unntak av fra 2018 til 2021, da bruken økte fra 5,2 til 9,6 prosent. Denne økningen kan delvis skyldes at det ikke ble spurt om melatonin i den aller siste undersøkelsen (2021), og at det dermed kan tenkes at melatonin har blitt oppgitt som sovemedisin uten resept i denne runden (melatoninpreparater i doser på 1 mg eller lavere ble reseptfrie fra og med 1. januar 2020).
I første runde av SUSSH var det totalt 52 prosent av sykepleierne som oppfylte diagnostiske kriterier for insomni, og 35 prosent hadde såkalt skiftarbeidslidelse. Sykepleierne som hadde søvnplager, hadde naturlig nok høyere sannsynlighet for å bruke sovemedisiner og melatonin.
Bruken av reseptbelagte sovemedisiner var 3–5 ganger høyere for sykepleiere med skiftarbeidslidelse eller insomni sammenliknet med sykepleiere uten symptomer på dette. Blant sykepleiere med skiftarbeidslidelse oppga 13 prosent å ha brukt sovemedisiner på resept det siste året, mens 12 prosent av de med insomni oppga det samme.
Quick returns påvirker ikke sovemedisinbruk
Videre fant vi at sovemedisinbruken i første runde av SUSSH økte med alder, og var høyere blant de som rapporterte symptomer på angst og depresjon. Dette tilsvarer det som blir rapportert i befolkningen ellers. Sovemedisinbruken var også høyere blant sykepleierne uten barn sammenliknet med dem med barn, og blant enslige sammenliknet med sykepleiere som hadde partner.
I første runde av SUSSH hadde sykepleiere som jobbet flere enn seksti nattevakter i året, dobbelt så høy sannsynlighet for å bruke sovemedisiner sammenliknet med sykepleiere som ikke jobbet nattevakter i det hele tatt. Vi fant derimot ingen sammenheng mellom hvor mange quick returns sykepleierne hadde, og bruken av sovemedisiner og melatonin. Det var heller ingen forskjell mellom sykepleiere som jobbet natt, og de som ikke jobbet natt, om man ser bort fra den gruppen som jobbet flere enn seksti nattevakter i året.
Diskusjon
Dataene fra SUSSH indikerer at sovemedisinbruken blant sykepleiere over tid har vært høyere enn ellers i befolkningen. Relativt mange av de sykepleierne som ble rekruttert til å delta i SUSSH, var unge og nyutdannede på det tidspunktet undersøkelsen startet i 2008/2009. De samme sykepleierne har blitt fulgt over tid, og ingen flere har blitt rekruttert underveis.
Økningen i sovemedisinbruk fra første runde til senere runder kan være knyttet til økende alder, økt arbeidspress og konflikter mellom arbeid og familie (4, 9), og forskjeller i bruk kan variere med ulike arbeidstidsordninger.
Varierer sovemedisinbruk med arbeidstidsordning?
Tidligere undersøkelser har rapportert om et stort sprik i forekomsten av sovemedisinbruk blant sykepleiere, fra 2 til 56 prosent (1, 15–17). Svært få av disse studiene har undersøkt hvordan sovemedisinbruken henger sammen med arbeidstidsordning, sykepleiernes helsetilstand og andre bakgrunnsfaktorer (16, 18–20). Å sammenlikne våre funn med de tidligere undersøkelsene er imidlertid vanskelig på grunn av forskjeller med hensyn til hvordan arbeidstidsordning og sovemedisinbruk er definert og målt, hvem som deltar i undersøkelsene, og når de er gjennomført.
Tidligere undersøkelser har vist at mange sykepleiere sliter med søvnplager, og at søvnplagene varierer med arbeidstidsordningen deres (1–3). Blant sykepleiere som arbeider nattskift, er forekomsten av søvnproblemer høyere enn blant dem som bare jobber dagtid, eller dag og kveld (5–7).
Det at vi ikke fant en sammenheng mellom arbeidstidsordning og sovemedisinbruk i første runde av SUSSH, kan skyldes at de sykepleierne som har mest problemer med skiftarbeid, og da spesielt nattarbeid, bytter skiftordning eller går helt ut av yrket. Det er dermed sannsynlig at sovemedisinbruken ville vært høyere dersom det ikke var mulig å velge vekk turnuser med mye nattarbeid eller mange quick returns.
En undersøkelse fra Finland, publisert i 2021, som fulgte over 50 000 finske offentlig ansatte over lengre tid, fant at skiftarbeidere som arbeidet natt, hadde høyere sannsynlighet for å ha fått utskrevet sovemedisiner enn de som kun arbeidet dagtid (21).
Sykepleierne i SUSSH har blitt fulgt i over tolv år. Det gir oss en unik mulighet til å undersøke hva som skjer med sovemedisinbruken når sykepleierne går inn og ut av ulike arbeidstidsordninger. Vi jobber nå med disse dataene, og håper at en slik oppfølgingsstudie skal gi oss bedre svar på om sovemedisinbruk er relatert til type arbeidstidsordning.
En svakhet ved vår undersøkelse er at vi kun har data for forekomsten av selvrapportert sovemedisinbruk; vi vet ikke hvilke preparat som har blitt brukt, hvor mye eller hvor ofte. For å kunne få mer nøyaktige og bedre data for sovemedisinbruk har vi derfor i siste runde av SUSSH (gjennomført i 2021) spurt sykepleierne om de samtykker til at vi kopler svarene deres med data fra Reseptregisteret.
Konklusjon
Resultatene viser at andelen av sykepleierne som bruker sovemedisin, ikke var høyere enn ellers i befolkningen ved starten av SUSSH-prosjektet, til tross for at forekomsten av søvnplager var høy. I de påfølgende rundene av undersøkelsen har derimot bruken av sovemedisin og melatonin vært høyere. Denne økningen kan være knyttet til en økning i alder, arbeidspress eller søvnplager, og kan variere med arbeidstidsordning. Dette undersøkes nå i pågående studier.
I første runde av undersøkelsen fant vi ingen klar sammenheng mellom arbeidstidsordning og sovemedisinbruk, selv om søvnplager er mer vanlig blant dem med nattarbeid og mange quick returns.
Pandemien har synliggjort hvor viktig det er å sørge for god rekruttering til sykepleieryrket og at sykepleiere blir i yrket. En høy forekomst av søvnplager blant sykepleiere kan bidra til at mange velger å forlate yrket. Et viktig budskap til sykepleiere som sliter med søvnplager, er at det finnes hjelp å få, og at det er tiltak man selv kan gjøre for å redusere sine plager.
Samtidig vet vi at det også er en del arbeidsgivere kan gjøre for å organisere arbeidshverdagen på best mulig måte, for eksempel ved å la sine ansatte ha færre nattevakter, begrense lengden på vaktene og ha lengre hviletid mellom vaktene samt å bruke såkalt fremoverrotering (dag, kveld, natt, fri) for de som har roterende skiftarbeid.
For å kunne få sikrere og bedre kunnskap om sammenhengen mellom arbeidstidsordning og sovemedisinbruk trenger vi flere studier med lang oppfølgingstid. Sykepleierne i SUSSH har blitt fulgt i mer enn tolv år, og bidrar dermed med viktig kunnskap.
Referanser
1. Bjorvatn B, Dale S, Hogstad-Erikstein R, Fiske E, Pallesen S, Waage S. Self-reported sleep and health among Norwegian hospital nurses in intensive care units. Nurs Crit Care. 2012;17(4):180–8. DOI: 10.1111/j.1478-5153.2012.00504.x
2. Eldevik MF, Flo E, Moen BE, Pallesen S, Bjorvatn B. Insomnia, excessive sleepiness, excessive fatigue, anxiety, depression and shift work disorder in nurses having less than 11 hours in-between shifts. PLoS One. 2013;8(8):e70882. DOI: 10.1371/journal.pone.0070882
3. Flo E, Pallesen S, Magerøy N, Moen BE, Grønli J, Nordhus IH, et al. Shift work disorder in nurses – assessment, prevalence and related health problems. PLoS One. 2012;7(4):e33981. DOI: 10.1371/journal.pone.0033981
4. Vedaa O, Krossbakken E, Grimsrud ID, Bjorvatn B, Sivertsen B, Magerøy N, et al. Prospective study of predictors and consequences of insomnia: personality, lifestyle, mental health, and work-related stressors. Sleep Med. 2016;20:51–8. DOI: 10.1016/j.sleep.2015.12.002
5. Härmä M, Karhula K, Ropponen A, Puttonen S, Koskinen A, Ojajärvi A, et al. Association of changes in work shifts and shift intensity with change in fatigue and disturbed sleep: a within-subject study. Scand J Work Environ Health. 2018;44(4):394–402. DOI: 10.5271/sjweh.3730
6. Waage S, Pallesen S, Moen BE, Magerøy N, Flo E, Di Milia L, et al. Predictors of shift work disorder among nurses: a longitudinal study. Sleep Med. 2014;15(12):1449–55. DOI: 10.1016/j.sleep.2014.07.014
7. Flo E, Pallesen S, Åkerstedt T, Magerøy N, Moen BE, Grønli J, et al. Shift-related sleep problems vary according to work schedule. Occup Environ Med. 2013;70(4):238–45. DOI: 10.1136/oemed-2012-101091
8. Folkehelseinstituttet. Statistikk fra reseptregisteret. Oslo: Folkehelseinstituttet; 2022. Tilgjengelig fra: http://www.reseptregisteret.no/ (nedlastet 16.03.2022).
9. Omvik S, Pallesen S, Bjorvatn B, Sivertsen B, Havik OE, Nordhus IH. Patient characteristics and predictors of sleep medication use. Int Clin Psychopharmacol. 2010;25(2):91–100. DOI: 10.1097/YIC.0b013e328334e5e6
10. Riemann D, Baglioni C, Bassetti C, Bjorvatn B, Groselj LD, Ellis JG, et al. European guideline for the diagnosis and treatment of insomnia. J Sleep Res. 2017;26(6):675–700. DOI: 10.1111/jsr.12594
11. Liira J, Verbeek JH, Costa G, Driscoll TR, Sallinen M, Isotalo LK, et al. Pharmacological interventions for sleepiness and sleep disturbances caused by shift work. Cochrane Database of Systematic Reviews. 2014;(8):CD009776. DOI: 10.1002/14651858.CD009776.pub2
12. Bjorvatn B. Melatoninbehandling av søvnproblemer. Nasjonal kompetansetjeneste for søvnsykdommer (SOVno), Haukeland universitetssjukehus; 2018. Tilgjengelig fra: https://helse-bergen.no/nasjonal-kompetansetjeneste-for-sovnsykdommer-sovno/melatoninbehandling-av-sovnproblemer (nedlastet 01.06.2022).
13. Forthun I, Waage S, Pallesen S, Moen BE, Bjorvatn B. Sleep medication and melatonin use among Norwegian nurses – a cross-sectional study. Nurs Open. 2021;9(1):23344. DOI: 10.1002/nop2.1057
14. Universitetet i Bergen. SUSSH – Spørreundersøkelsen om skiftarbeid, søvn og helse hos sykepleiere. Bergen: Universitetet i Bergen. Tilgjengelig fra: https://www.uib.no/isp/107479/sussh-sp%C3%B8rreunders%C3%B8kelsen-om-skiftarbeid-s%C3%B8vn-og-helse-hos-sykepleiere (nedlastet 02.06.2022).
15. Francis MN, Wishart IM, Williamson T, Iverach R. Use of pharmacologic sleep aids and stimulants among emergency medicine staff physicians in a Canadian tertiary care setting: a web-based survey. Ann Emerg Med. 2019;73(4):325–9. DOI: 10.1016/j.annemergmed.2018.07.006
16. Futenma K, Asaoka S, Takaesu Y, Komada Y, Ishikawa J, Murakoshi A, et al. Impact of hypnotics use on daytime function and factors associated with usage by female shift work nurses. Sleep Med. 2015;16(5):604–11. DOI: 10.1016/j.sleep.2014.11.018
17. Shy BD, Portelli I, Nelson LS. Emergency medicine residents’ use of psychostimulants and sedatives to aid in shift work. Am J Emerg Med. 2011;29(9):1034–6. DOI: 10.1016/j.ajem.2010.06.004
18. Gomez-Garcia T, Ruzafa-Martinez M, Fuentelsaz-Gallego C, Madrid JA, Rol MA, Martinez-Madrid MJ, et al. Nurses’ sleep quality, work environment and quality of care in the Spanish National Health System: observational study among different shifts. BMJ open. 2016;6(8):e012073. DOI: 10.1136/bmjopen-2016-012073
19. Jensen HI, Larsen JW, Thomsen TD. The impact of shift work on intensive care nurses’ lives outside work: a cross-sectional study. J Clin Nurs. 2018;27(3–4):e703–e9. DOI: 10.1111/jocn.14197
20. Sveinsdottir H. Self-assessed quality of sleep, occupational health, working environment, illness experience and job satisfaction of female nurses working different combination of shifts. Scand J Caring Sci. 2006;20(2):229–37. DOI: 10.1111/j.1471-6712.2006.00402.x
21. Tucker P, Härmä M, Ojajärvi A, Kivimäki M, Leineweber C, Oksanen T, et al. Association of rotating shift work schedules and the use of prescribed sleep medication: a prospective cohort study. J Sleep Res. 2021;30(6):e13349. DOI: 10.1111/jsr.13349























0 Kommentarer